Описание
Парестезия— вид нарушения чувствительности, который включает в себя субъективные ощущения покалывания, жжения, «ползания мурашек».
Все эти неприятные ощущения не раз беспокоили каждого человека, они могли появляться при длительном сидении в неудобной позе, сдавлении рук или ног, в случае ощущения сильного страха. Однако такое состояние быстро проходит и особых неудобств не составляет.
В том случае, когда данные ощущения появляются без видимой причины и долгое время не проходят, следует обратиться к врачу для установления причины и назначения необходимого лечения.
Парестезия возникает при повреждении или раздражении нервного корешка, нервного окончания, области спинного или головного мозга. Локализация симптомов зависит от места нервного поражения.
Причины парестезии различны и многообразны, отличаются в зависимости от места проявления симптомов.
Парестезия языка возникает на фоне:
- раздражения его поверхности острыми краями зубов;
- натирания протезами, используемыми в стоматологии;
- изменения прикуса.
Однако развитие парестезии языка происходит лишь в том случае, когда на фоне перечисленных факторов имеются и внутренние причины (заболевания желудка, болезни ЛОР-органов, арахноидит).
Парестезия нижних конечностей возникает при:
- любом медицинском вмешательстве в области спинного мозга и позвоночного столба;
- травме спинного мозга;
- рассеянном склерозе;
- полинейропатии (преимущественно алкогольной и диабетической природы);
- остеохондрозе поясничного отдела позвоночника;
- облитерирующем эндартериите;
- гиповитаминозе.
Парестезия верхних конечностей появляется на фоне:
- остеохондроза шейного отдела позвоночника;
- наличия образований злокачественной или доброкачественной природы;
- болезни Рейно;
- рассеянного склероза;
- повреждения шейного отдела позвоночника;
- инсульта;
- воспалительного процесса, поражающего мышцы шеи.
Не редким явлением считается парестезия губ, которая развивается на фоне:
- остеохондроза шейного отдела позвоночника;
- неврита лицевого нерва;
- мигрени;
- воспалительного поражения дёсен;
- гипертонического криза.
Помимо этого, можно выделить такие причины, как:
- отравление химическими веществами или тяжелыми металлами;
- длительное воздействие стрессовых факторов;
- длительный и неконтролируемый прием некоторых лекарственных средств (изониазида, циклосерина, офлоксацина, противоэпилептических препаратов, некоторых антигипертензивных средств).
Парестезия может возникать в равной степени как у мужчин, так и у женщин.
Сопутствующие заболевания
Парестезия нередко развивается на фоне таких патологий:
- ишиас;
- спондилез шейный;
- нейропатия диабетического типа;
- миелит поперечного типа;
- синдром беспокойных ног (покалывание и жжение в ногах).
При возникновении осложнений болезнь может быстро прогрессировать. Поэтому пациенты с перечисленными заболеваниями должны периодически проходить медицинское обследование.
Симптомы
Фото: medaboutme.ru
Появление парестезии происходит в случае, когда в чувствительном нервном волокне возникает сразу несколько электрических импульсов разного потенциала. Импульсы наслаиваются друг на друга, и, как результат, информация от участка кожи или слизистой оболочки поступает в головной мозг в искаженном виде.
Локализация проявления симптомов зависит от места нервного повреждения. Так, например, при инсульте парестезия развивается на противоположной стороне тела (от участка головного мозга, где произошло нарушение кровообращения). Приступы мигрени могут сопровождаться предвестниками в виде парестезии в области рта. Для полинейропатии характерна локализации в области стоп и кистей рук.
Симптомами парестезии являются:
- ощущение покалывания или жжения;
- чувство «ползания мурашек»;
- бледность кожи в области поражения;
- чувство онемения.
Данное состояние может возникнуть неожиданно и одномоментно, а может развиться постепенно с нарастанием симптомов. Обычно вспышки парестезии со временем проходят, затем снова атакуют. Но бывает и беспрерывное течение, например, при рассеянном склерозе с большим стажем заболевания, когда парестезия беспокоит постоянно.
2.Причины
К основным причинам возникновения парестезий относятся: — непосредственно действующие на нерв механические и/или гемодинамические факторы (давление, раздражение, травма, нарушение кровоснабжения при длительной неподвижности в «зажатой» позе, сосудистые воспаления, варикоз и т.д.);
- аутоиммунные расстройства с поражением нервных путей;
- процессы нейродегенерации и демиелинизации нервных оболочек (в т.ч. при полинейропатиях, в частности, алкогольного генеза, при рассеянном склерозе и др.);
- метаболические нарушения (в т.ч. при сахарном диабете и других эндокринных расстройствах);
- атеросклероз;
- вирусные поражения нервных проводящих путей;
- онкопатология (в частности, опухоли в зоне спинномозговых нервных отростков, в теменных отделах коры головного мозга);
- дефицит витаминов (особенно группы В);
- интоксикация некоторыми веществами (соединения тяжелых металлов, органические растворители и пр.);
- заболевания опорно-двигательного аппарата (артриты, межпозвонковые грыжи, остеохондроз с «корешковым синдромом» и др.).
Данный перечень включает, подчеркнем, лишь наиболее распространенные причины парестезий; в действительности перечисление можно было бы продолжать еще долго. Так, парестезии встречаются при некоторых психических расстройствах, перед или после эпилептического припадка, иногда – как следствие инсульта или как местная реакция на укус зараженных бешенством животных, при отоларингологических и сердечнососудистых заболеваниях, определенных видах стоматохирургического вмешательства и т.д.
Посетите нашу страницу Неврология
Диагностика
Фото: spina-ruka.site
Выявлением парестезии занимается терапевт или врач-невролог.
Диагностика направлена на установление непосредственной причины, которая способствовала развитию парестезии. В ходе беседы врач выясняет начало появления симптомов, их продолжительность, наличие провоцирующих факторов. Важным фактором является установление места работы для исключения воздействия химических веществ.
После этого производится неврологический осмотр, в ходе которого определяется нарушение чувствительности.
Следующий этап- поиск заболевания, на фоне которого развилась парестезия. Для этого проводятся следующие исследования:
- определение уровня сахара в крови;
- анализ крови на содержание токсинов;
- биохимический анализ крови;
- УЗИ сосудов нижних конечностей и брахиоцефальных сосудов;
- рентген позвоночника;
- КТ, МРТ головного и/или спинного мозга.
Важным методом исследования является электронейромиография, которая показывает скорость распространения возбуждения по нервному волокну, что позволяет выявить нарушение нервной проводимости.
Когда парестезия вызвана попаданием в канал зуба пломбировочного материала, диагностикой занимается стоматолог. Развивается онемение в области подбородка, языка, щек, губ, симптомы проходят через несколько дней или 2-3 месяца. В этом случае проблем с диагностикой нет, человек самостоятельно связывает развитие симптомов с недавним посещением стоматолога.
Парестезия не является отдельным заболеванием, она всегда связана с сопутствующей патологией. Поэтому крайне важно произвести полное обследование для того, чтобы вовремя назначить необходимое лечение и предотвратить развитие осложнений.
1.Общие сведения
Термин «парестезия» в широком смысле слова означает «ложные тактильные ощущения». Это те самые кожные обманы, которые мы обычно описываем как мурашки по коже, покалывания, электрические разряды, холодок, жар, беспричинное щекотание при отсутствии видимых раздражителей, онемения и пр. Казалось бы, что может быть проще? Однако феномен парестезии изучается в рамках более чем серьезных дисциплин: неврология, психиатрия, вертебрология, нейрофизиология, психология…
Когда речь идет о человеческом организме, и особенно – о его нейрофизиологической организации, технические аналогии срабатывают далеко не всегда. Однако в данном случае такая аналогия вполне уместна и точна. Центральная нервная система осуществляет контроль и управление путем сложных электрохимических реакций в проводящих нервах; с этой точки зрения, парестезия – пробой изоляции (как сказал бы электротехник, «на массу»), в результате чего мозг получает ложный сигнал о раздражении кожи. В сущности, такое нарушение чувствительности является не болезнью, а симптомом, который не бывает беспричинным. Механизмы его возникновения очень многообразны, но в основе всегда лежат либо нарушения нервной проводимости, либо сбой в «диспетчерском пульте» (когда мозг сам начинает продуцировать ложные ощущения). В Международной классификации болезней МКБ-10, однако, для обозначения кожной парестезии выделен отдельный нозологический шифр в рубрике «нарушения кожной чувствительности».
Статистических данных о частоте встречаемости парестезий нет, да и трудно себе представить сбор такого рода сведений, учитывая огромное количество возможных вариантов и причин. Заметим лишь, что большинство источников традиционно (и небезосновательно) относит парестезию преимущественно к неврологическим нарушениям, и трактует ее именно в этом аспекте.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Лечение
Фото: wmj.ru
Лечение направлено на устранение причины развития парестезии и облегчение симптомов проявления.
Следует постоянно контролировать уровень сахара в крови при наличии сахарного диабета. Тщательный контроль поможет предотвратить развитие такого осложнения, как диабетическая полинейропатия, которая, в свою очередь, сопровождается парестезией.
Рекомендуется отказаться от употребления алкоголя, так как длительный прием спиртных напитков провоцирует развитие парестезии.
В случае отравления химическими веществами производится дезинтоксикационная терапия, направленная на выведение токсинов из организма.
Хирургическое лечение используется в тех случаях, когда имеется опухолевый процесс, сдавливающий нерв.
Симптоматическое лечение направлено на снижение проявления неприятных ощущений.
Хороший эффект дает физиотерапевтическое лечение. Оно направлено на устранение субъективных ощущений парестезии. Из данного метода лечения используются:
- диадинамические токи;
- электрофорез;
- магнитотерапия;
- грязелечение;
- массаж;
- иглоукалывание.
Также назначаются лекарственные средства, способствующие устранению симптомов парестезии.
В случае, когда механизм образования парестезии связан с нарушением проводимости возбуждения по нервному волокну, хорошее действие окажет назначение витаминов группы В.
Помимо этого, для устранения ощущения онемения назначаются препараты, улучшающие кровообращение. Для достижения этого эффекта используются антиагреганты.
Также используется такие группы препаратов, как антиоксиданты и антигипоксанты. Они способствуют улучшению метаболических процессов в нервной ткани.
Для назначения схемы лечения следует обратиться к врачу, который индивидуально, учитывая причину развития парестезии и наличие сопутствующей патологии, назначит необходимые препараты. Следует не ждать самопроизвольного устранения симптомов, а немедленно записываться на прием к врачу, чтобы не допустить развитие осложнений.
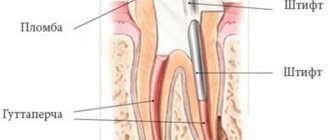
Лицевая парестезия, возникшая вследствие эндодонтического лечения
Парестезия – это нарушение нейрочувствительности, вызванное поражением нервной ткани, которое характеризуется субъективными ощущениями жжения, онемения или приступами боли, а также частичной потерей чувствительности. Важно дифференцировать парестезию, дизестезию и анестезию. Дизестезия проявляется в виде неприятных анормальных ощущений, которые возникают спонтанно или в результате действия провоцирующего фактора. Особые случаи дизестезии включают гипералгезию и аллодинию. Дизестезия всегда сопровождается неприятными ощущениями, в отличие от парестезии. С практической точки зрения, парестезия относится к случаю анормальной чувствительности и, следовательно, может быть классифицирована как отдельный вариант дизестезии. Анестезия характеризуется сенсорной потерей восприятия, вызванной лекарственным воздействием или нервной дисфункцией.
Эндодонтически спровоцированные парестезии нуждаются в тщательном исследовании из-за непосредственной анатомической близости апекса корня и сосудисто-нервного пучка челюсти. Кроме того, при серьезном повреждении могут возникнуть необратимые нервные патологии. Цель нашего исследования заключалась в анализе литературных данных, касающихся парестезии как осложнения эндодонтического лечения, а также ее причин, особенностей диагностики, наиболее тяжелых осложнений и вариантов лечения.
Парестезии как осложнения эндодонтического лечения
Парестезии, связанные с эндодонтическим лечением, наиболее характерны для нижнеальвеолярного нерва (НН) и его ментальной ветви. Тем не менее, распространенность парестезии, связанной с конкретными эндодонтическими проблемами отдельных зубов, до сих пор не установлена. Ретроспективное исследование случаев парестезии, связанных с лечением нижних премоляров, установило, что частота патологии составляет 0,96% (8/832). Однако во многих случаях парестезия может оставаться незамеченной эндодонтистом, следовательно, такие случаи не регистрируются.
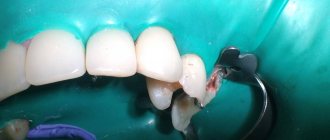
Некоторые исследования, посвященные изучению взаимосвязи между парестезией и эндодонтической инфекцией, обнаружили обе эти проблемы преимущественно в зубах с обширными перирадикулярными поражениями (фото 1). Такой тип нервного нарушения имеет в основном компрессионную природу, но возможная миграция медиаторов воспаления и бактериальных продуктов из области поражения к нервным образованиям также остается не менее важным этиологическим фактором. В частности, таким медиаторам воспаления, как интерлейкин 1, фактор некроза опухолей и оксид азота присуща нейротоксическая активность, а бактериальные эндотоксины, такие как липополисахариды, также могут нанести вред нервной ткани.
Фото 1. Периапикальная рентгенограмма второго моляра нижней челюсти: визуализируется анатомическая близость между верхушкой корня и нижнечелюстным каналом.
Что касается эндодонтического лечения, как возможной причины парестезии, Rowe предположил, что нерв может быть поврежден непосредственно во время лечения корневого канала по причине чрезмерной его обработки (фото 1). Тем не менее, Rowe также утверждал, что механическое повреждение нерва эндодонтическим инструментом легко поддается репарации, поэтому такая форма парестезии имеет временный характер.
Возможность возникновения парестезии в результате непосредственной контаминации микроорганизмами требует детального рассмотрения с учетом возможностей их биологической агрессии, поскольку именно этот патогенетический механизм еще не был детально изучен в литературе. Цитотоксичность и механическое давление силеров в областях, близких к нижнечелюстному каналу, также являются потенциальными механизмами возможного повреждения нерва вследствие эндодонтических манипуляций. В таком случае уже упомянутые нижний альвеолярный нерв и его подбородочная ветвь являются наиболее часто повреждаемыми структурами. Материалы, которые могут инициировать подобные осложнениями, содержат в своем составе параформальдегид.
Для данного системного обзора был произведен поиск по базе данных PubMed с использованием комбинации ключевых слов «эндодонтический и парестезии» для отбора всех сообщений о случаях парестезии, связанной с эндодонтическими осложнениями, опубликованных за последние 10 лет (с января 2002 года по декабрь 2012 года). В общей сложности было найдено 40 случаев. Некоторые клинические случаи, опубликованные ранее заданного периода, также будут обсуждаться в данной статье.
Несколько случаев парестезии, связанных с эндодонтическими осложнениями на верхней челюсти, также были найдены в литературе. Orr описал 2 случая парестезии верхнечелюстного нерва, вызванной выведением за верхушку пасты N2 (Indrag-Agsa, Болонья, Италия). Orr подчеркнул, что в состав пасты N2 входит параформальдегид, что вполне объясняет картину патологии. Рее и Messer описали парестезию, возникшую при перелечивании центрального резца верхней челюсти. Перфорация верхушки корня привела к транссудации гипохлорита натрия (NaOCl) в перирадикулярные ткани. Последствия этого инцидента не заставили себя ждать, поэтому сразу возникли боль, отек и парестезия в областях нижней орбиты и носа. Pelka и Petschelt представил еще один случай парестезии, вызванной случайным выведением NaOCl за апикальное отверстие в верхнем левом боковом резце. Это привело к парестезии левого лицевого и подглазничного нервов. Во время проведения исследований in vitro, Schwarze и коллеги заметили, что силеры/пасты, содержащие параформальдегид, например, Endomethasone (Эндометазон, Septodont, Saint-Maur, Франция) и N2, являются более токсичными и мутагенными, чем силеры, содержащие гидроксид кальция.
Чрезмерное препарирование корневого канала часто заканчивается расширением апикального отверстия и нивелированием апикального сужения, что способствует выводу растворов для ирригации или пломбировочного материала за пределы верхушки корня. Это, в свою очередь, может вызвать химическое или механическое повреждение нервного пучка. Диаметр костных поражений эндодонтического происхождения также может повлиять на процесс возникновения парестезии, особенно в случаях с премолярами и нижними молярами.
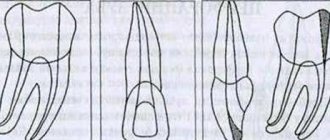
Анатомическое соотношения нижнего альвеолярного нерва и верхушек корней
Tilotta-Yasukawa с коллегами определили близость апексов премоляров и моляров по отношению к нижнечелюстному каналу, а также соотношение между нижним альвеолярным нервом и соответствующей ему артерией, чтобы понять, как эндодонтический материал распространяется через кость перед проникновением в нижнечелюстной канал. Они отметили, что расстояние между верхушкой корня и нижнечелюстным каналом было более переменчиво (и, как правило, большее) у первого моляра по сравнению с вторым и третьим молярами (1-4 мм и менее 1 мм соответственно в 35 из 40 исследованных случаев на нижней челюсти). Авторы пришли к выводу, что в задней своей области, нижняя челюсть менее плотна и имеет большее количество губчатой кости. Следует отметить, что сама по себе нижняя альвеолярная артерия может быть связана с возникновением парестезии, так как она может выступать в качестве маршрутизатора для распространения материалов, микроорганизмов и растворов для ирригации к нервным образованиям.
Littner и коллеги изучили 22 челюсти и обнаружили, что верхняя часть нижнечелюстного канала может быть расположена на расстоянии от 3,5 до 5,4 мм ниже апексов первого и второго моляров. Апексы же третьих моляров расположены очень близко к альвеолярному нерву. Denio и коллеги изучили, что вершины корней вторых моляров расположены в среднем на расстоянии 3,7 мм от нижнечелюстного канала, а верхушка медиального корня первых моляров – до 6,9 мм. Другие авторы подтвердили симметрию полудуг нижней челюсти по отношению к расстоянию между верхушками корней и нижнечелюстным каналом.
Наличие многочисленных пространств в толще нижней челюсти в области моляров способствует распространению ирригационных растворов и пломбировочного материала в направлении к нижнеальвеолярному сосудисто-нервному пучку (фото 2). Эта диффузия облегчается при наличии перирадикулярных инфекций, которые ослабляют костный барьер между апексом и сосудисто-нервным образованием. Кроме того, следует отметить, что нижнечелюстной канал не всегда окружен плотной кортикальной пластинкой. В большинстве случаев, сосудисто-нервный пучок проходит через губчатую часть кости без какого-либо дополнительного костного барьера, что делает его более уязвимым при воздействии различных механических или химических агентов из зоны корневого канала.
Фото 2. Схематическое изображение различных причин парестезии вследствие эндодонтических проблем. В области от второго премоляра до третьего моляра типичными причинами парестезии являются выведение за верхушку или распространение эндодонтических лекарственных средств, апикальная хирургия, чрезмерное препарирование канала за областью верхушки и верхушечный периодонтит.
Диагностика лицевой парестезии
Диагностика парестезии или нервной анестезии основывается на данных анамнеза с оценкой присущих симптомов. Реакции пораженной области на термические раздражители, механические воздействия, проведение электрических или химических тестов – все это также способствует процессу диагностики, хотя такие реакции являются чисто субъективными. Периапикальные рентгенограммы имеют ключевое значение для верификации соотношения между верхушкой корня и нервными окончаниями, особенно на нижней челюсти (фото 3).
Фото 3. а) Кость в области моляров нижней челюсти. б) Визуальное увеличение структуры альвеолярной кости в области третьего моляра; примечательным является наличие многочисленных пространств в толще костной ткани. в) Иллюстрация возможной миграции бактерий или эндодонтических материалов через отмеченные пространства в структуре челюсти к области нижнего альвеолярного нерва (показано красным цветом).
De Beukelaer и коллеги описали использование тестов на чувствительность для определения степени и тяжести парестезии. Механические, термические и вкусовые тесты проводились через определенные интервалы времени, сопровождая, таким образом, ход лечения. По мнению этих авторов, клиническое обследование больных с поражением язычного нерва должно начинаться с определения функции нерва, в частности, по оценке произношения и акта глотания. Необходимо также выполнить пальпацию области поражения.
Можно провести два типа клинических исследований нейрочувствительности в соответствии с существующими специфическими рецепторами (механоцепторы и ноцицепторы), которые стимулируются при контакте с кожей. Тестирование механоцептивной чувствительности основано на ответных реакциях на легкие статичные прикосновения и направленные поглаживания щеткой, в то время как ноцицептивная чувствительность определяется реакцией на температурные раздражители, при воздействии которых определенные группы чувствительных нервных волокон стимулируются в дополнение к сенсорным ощущениям, вызванных действием острых инструментов.
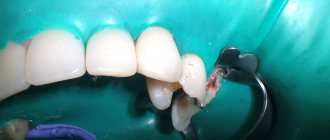
Парестезия, вызванная выведением материалов за зону апекса и последующим сжатием нижнеальвеолярного нервно-сосудистого пучка, также описана в литературных источниках. Однако, учитывая, что большинство эндодонтических материалов обладают определенным химическим эффектом, в случаях вывода материала за верхушку трудно определить патогенез нервного нарушения: является ли он механическим, вследствие компрессии, или же химическим, вызванным цитотоксичностью материала. Фото 4 иллюстрирует случай выведения материала за верхушку, в котором силер был депонирован в области, граничащей с кортикальной частью нижнечелюстного канала. В зависимости от цитотоксичности силера, парестезия в таком случае может быть осложнением. Чтобы свести к минимуму риск возникновение подобных ситуаций, необходимо более тщательно проводить предварительную оценку первоначальной рентгенограммы, чтобы определить соотношение анатомических структур.
Фото 4. Выведение силера за верхушку на границе с кортикальной частью нижнечелюстного канала.
Конусно-лучевая компьютерная томография является важной дополнительной возможностью для профилактики, диагностики и лечения парестезии эндодонтического происхождения. Возможность предварительного просмотра срезов толщиной до 1 мм в трехмерном измерении позволяет детально изучить соотношение верхушек корней и костных поражений с нервными структурами.
Лечение лицевой парестезии
Поскольку парестезии, связанные с эндодонтическими проблемами, являются полиэтиологическими патологиями, универсальный протокол не может быть использован для лечения всех ее случаев. Варианты лечения парестезии описаны ниже в зависимости от причины возникновения.
Если парестезия вызвана выведением эндодонтических силеров или лечащих паст за верхушку корня, то, по данным некоторых исследований, хирургическое их удаление демонстрирует высокий уровень успеха с возвращением нормальной чувствительности в причинной зоне. Однако следует учесть, что время, прошедшее с момента вывода материала за верхушку, а также его объем и топография влияют на успех подобного лечения.
Случаи парестезии, вызванной инфекцией и воспалением, решаются путем эндодонтического лечения, апикальной хирургии, антибиотикотерапии или удалением зуба, в то время как парестезии, вызванные применением местной анестезии или чрезмерной разработкой канала, как правило, проходят в течение нескольких дней без какого-либо лечения. Случаи длительной или постоянной парестезии, как правило, объясняются разрывом нервных волокон, длительным давлением или экструзией токсичных эндодонтических материалов. В этих случаях необходимо проводить удаление причинного фактора.
Хирургическое вмешательство предусматривает удаление кортикальной пластинки с последующей апикальной резекцией. Такой подход является наиболее распространенным для удаления силеров и паст, выведенных за верхушку. Сагиттальная остеотомия также является вариантом лечения, особенно когда компрессия альвеолярного нерва происходит в области вторых или третьих моляров.
При декомпрессии нерва благоприятные результаты были достигнуты путем проведения сначала сагиттальной мандибулоэктомии для лучшей визуализации нижнечелюстного канала, а затем удаления посторонних материалов, с или без проведения апикальной резекции. Микронейрохирургические техники лечения, которые связаны с использованием микроинструментария и увеличительного оборудования, используются для восстановления функции некоторых сенсорных или двигательных окончаний. Показания и противопоказания к проведению микронейрохирургического вмешательства приведены в Таблице.
| Показания | Противопоказания |
| Обследование или пересечение подозреваемого нерва | Центральная нейропатичная боль |
| Продолжительная парестезия на протяжении 3 месяцев | Признаки улучшения парестезии |
| Боль, вызванная формированием нейромы | Нейропраксия |
| Боль, вызванная сторонним телом или деформацией канала | Сносная парестезия (определяется пациентом) |
| Прогрессивное снижение чувствительности или усиление боли | Метаболическая нейропатия |
| Возможность медикаментозного лечения | |
| Преклонный возраст | |
| Очень длительный период со времени возникновения травмы |
Pogrel предложил выполнять диагностическую операцию сразу же после постановки диагноза, поскольку данные радиографического обследования и других диагностических тестов не могут определить степень повреждения нерва. Pogrel также предположил, что время ожидания перед вмешательством является спорным вопросом, но восстановительные манипуляции, проведенные вскоре после травмы, являются впоследствии более успешными, чем те, которые выполнялись после некоторого ожидания. Однако было отмечено, что некоторые мероприятия, выполненные через 12 месяцев после травмы, также демонстрируют не менее успешный результат.
Хотя некоторые авторы предпочитают более радикальное лечение парестезии, не стоит забывать, что в случаях экстравазации цитотоксичность силеров имеет тенденцию к снижению со временем.
Еще одним вариантом лечения является применение лазеров. Этот метод может ускорить процесс восстановления травмированных биологических тканей путем инициации ангионеогенеза, что является важным аспектом для нервной регенерации. Согласно Schultze-Mosgau и Reich, самопроизвольное выздоровления от парестезии возможно в течение от 3 до 6 месяцев, но данный период является слишком долгим. Эти авторы предположили, что пациентам с парестезией следует прописывать прием комплекса витаминов группы B, что способствует развитию миелиновой оболочки нервов.
Профилактика лицевой парестезии
Меры предосторожности для профилактики парестезии, связанной с эндодонтическими проблемами, состоят в проведении тщательного рентгенографического обследования, верификации соотношения верхушек корней и/или периапикальных поражений к нервным структурам, использовании инструментов соответствующей рабочей длины, избегании чрезмерного препарирования каналов и расширения апикальных отверстий, ирригации лишь хлоргексидином в случаях очень широкой или не полностью сформированной верхушки, приеме витаминов немедленно после экструзии пломбировочного материала или ирригационного раствора вблизи нервного волокна.
В общем, если парестезия возникает вскоре после эндодонтического лечения, необходимо, чтобы стоматолог следил за пациентом, чтобы узнать о симптомах в течение первых 24 часов. Такой подход позволит рано диагностировать парестезию, и тем самым будет способствовать более эффективному лечению.
Выводы
Нижний альвеолярный и подбородочный нервы, которые наиболее часто подвергаются парестезии, находятся в толще челюсти. Для диагностики парестезии стоматолог должен собрать анамнез, оценить результаты ноцицептивных и механоцептивных тестов пораженной области, данные периапикальной и панорамной радиографии, а в некоторых случаях и данные конусно-лучевой компьютерной томографии. При выборе метода лечения следует принимать во внимание причины парестезии, степень травмы, время, прошедшее с момента появления первых симптомов, и реакцию пациента на системное введение лекарственных препаратов. Для предотвращения парестезии стоматолог не должен забывать о близости верхушек корней с нервными структурами, и помнить об этом еще до начала эндодонтических процедур.
Авторы: Flavio R. Alves, PHD Mariana S. Coutinho, DDS Lucio S. Goncalves, PHD
Лекарства
Фото: posleudaleniya.ru
Из витаминов группы В предпочтение отдается тиамину (В1) и цианокобаламину (В12). Лучше использовать в виде внутримышечных уколов для достижения необходимой концентрации витамина в крови.
В случае наличия сопутствующего заболевания, которое повышает риск развития тромбов, назначаются антиагрегантные препараты (например, аспирин). Действие данного препарата направлено на предотвращение образования первичного тромба за счет угнетения процесса склеивания тромбоцитов. Это способствует улучшению кровообращения, как следствие, устранению ощущения онемения.
Из антигипоксантов хорошим эффектом обладает актовегин. Этот препарат состоит исключительно из физиологических компонентов, которые обычно присутствуют в организме человека. Активное вещество- депротеинизированный гемодериват крови телят. Каждая клетка организма нуждается в кислороде, который используется в качестве энергии. Актовегин стимулирует потребление кислорода клеткой, таким образом проявляя свое антигипоксическое действие.
Одним из представителей антиоксидантов является витамин Е. Это главный жирорастворимый антиоксидант, который защищает жирные кислоты внутри и вокруг клеток от свободных радикалов и липидного окисления. Часто используется в комбинации с другим антиоксидантом- витамином С. Данный витамин защищает мышечную и нервную ткани от воздействия свободных радикалов.
Диагностика болезни
Для определения заболевания врач проводит визуальный осмотр, изучает анамнез и жалобы пациенты. Например, проверяется состояние кожного покрова, его цвет и температура. Также проводятся лабораторные процедуры диагностики:
- анализ крови;
- токсикологический анализ;
- МРТ позвоночника, головы;
- УЗИ шейных сосудов;
- рентген ног;
- диагностика щитовидной железы.
Народные средства
Фото: xcook.info
Народные средства не устранят причину развития парестезии, но помогут облегчить проявление симптомов и, тем самым, улучшат общее состояние человека.
В первую очередь следует тщательно следить за образом жизни и питанием. Рекомендуется отказаться от курения и приема алкоголя, не злоупотреблять острыми и пряными продуктами. Хорошее действие оказывает топинамбур (способствует устранению онемения за счет благоприятного воздействия на нервы и сосуды).
Также используются лечебные ванны и контрастные ванночки. Для приготовления лечебной ванны можно использовать такие травы, как шалфей, ромашка, череда. Температура воды должна быть не горячей, комфортной для человека. Время приема- не более 15 минут. Дополнить эффект можно с помощью массажа с согревающим кремом, который производиться сразу после приема ванны.
Контрастные ванночки помогут улучшить кровообращение и повысить тонус мышц. Для проведения процедуры следует приготовить 2 тазика с горячей и холодной водой. Суть процедуры заключается в попеременном опускании стоп в один, затем в другой таз.
Можно приобрести массажный ролик или щетку для ежедневного использования. Такого рода массаж способствует улучшению кровообращения и снижению симптомов проявления парестезии. Но не следует слишком длительно и активно массажировать участки тела, чтобы не травмировать кожу и не вызвать раздражение.
Хорошее действие оказывают успокоительные сборы из лечебных трав, так как одной из причин развития парестезии является психоэмоциональный стресс. Для этого подойдут такие травы, как пустырник, мята, ромашка, адонис, мелисса. Принимаются отвары в течение дня в 3-4 захода. Курс лечения травами продолжается не более 1 месяца, затем делается перерыв на несколько недель, после которого, в случае необходимости, курс повторяется.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.
Основные симптомы
К основным симптомам заболевания, вне зависимости от вида, относятся:
- онемения – слабые и сильные;
- покалывание;
- чувство жжения;
- ощущение, что по телу «ползают мурашки».
Косвенными признаками являются:
- побледнение кожи;
- ранее не наблюдавшееся выпадение волос;
- снижение температуры (только в пораженной области).
Часто эти симптомы возникают в стопах, в шее, особенно с боку, на кистях рук, в области головы. В норме подобные ощущения постепенно проходят без лечения. Но если они повторяются снова и снова, приобретают выраженный, длительный характер, это явно говорит о развитии заболевания. В таких случаях нужно обратиться к врачу для прохождения диагностики и лечения.
ДИАГНОСТИКА И ЛЕЧЕНИЕ ОНЕМЕНИЯ
Для врача очень важно знать, какие симптомы сопровождают потерю чувствительности, какие имеются заболевания, какова длительность, когда усиливается, предшествовали или его появлению травмы или избыточные физические нагрузки, имеется ли боль в спине. Вся эта информация позволяет врачу поставить предварительный диагноз. Для его подтверждения назначаются дополнительные диагностические мероприятия. Лечение онемения будет заключаться в устранении выявленной причины, например, выправлении защемления нервных корешков.