Контрактура является состоянием, при котором у больного ограничена подвижность в суставах, что обусловлено воспалительными, дегенеративно-дистрофическими заболеваниями связок, мышечных или суставных тканей, сухожилий.
Если возникновение контрактуры связано с заболеванием суставов, она является артрогенной, если с заболеванием мышц – миогенной. В соответствии с характером нарушений двигательной функции, существует разгибательная и сгибательная контрактура.
Для эффективного лечения контрактур мышц в клинике реабилитации Юсуповской больницы используются комплексные методики рефлексо- и физиотерапии.
Что такое мышечная контрактура?
Мышечная (миогенная) контрактура представляет собой состояние мышечных тканей, при котором укорачиваются мышцы и уменьшается их растяжимость, что связано с травмами, воспалительными процессами, дегенеративными изменениями, повреждением нервных волокон или резким рефлекторным сокращением при раздражении мышечных волокон (механическом, химическом или термическом).
Контрактуры мышц могут иметь различную локализацию – они могут поражать скелетные мышцы, мышцы лица (контрактура мышц лица), жевательные мышцы (контрактура жевательных мышц), мышцы шеи (контрактура мышц шеи).
Виды заболевания
Помимо классификации на активные, пассивные и комбинированные контрактуры, встречается и множество других разделений:
- по ограничению движений — разгибательные, сгибательные, ротационные (ограничение в повороте и при совершении круговых движений), а также приводящие и отводящие;
- по времени появления патологии (приобретенные и врожденные);
- по функциональности — функционально невыгодные (работоспособность конечности не сохраняется) и выгодные (подвижность сустава ограничена, но работоспособность сохраняется).
Активные контрактуры представлены следующими видами:
- центральные неврогенные (церебральные и спинальные), церебральные возникают при поражение головного мозга, спинальные — при повреждении спинного мозга;
- периферические неврогенные — появляются при повреждении периферических нервов, чаще всего сопровождаются болью;
- психогенные — появляются при истерическом припадке, по окончании припадка исчезают.
Пассивные контрактуры состоят из следующих видов:
- миогенные (появляются в результате укорочения мышц при рефлекторном сокращении или воспалительном процессе);
- артрогенные (вследствие изменений в связочно-капсулярном аппарате сустава или суставных концах);
- дерматогенные (после образования рубцов на коже в результате ожогов или воспалительных заболеваний);
- тендогенные (вследствие укорочения сухожилий в результате образования спаек);
- иммобилизационные (вызванные длительным ограничением движений рук и ног);
- ишемические (появляются после переломов из-за ограничения кровоснабжения конечностей);
- десмогенные (в результате сморщивания фасций и связок при глубоких повреждениях или при хронических воспалительных процессах. Одна из самых распространенных разновидностей десмогенных контрактур — контрактура Дюпюитрена, о которой мы расскажем подробнее).
Контрактура Дюпюитрена
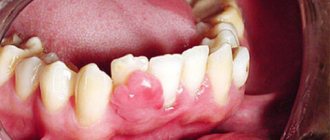
Контрактура Дюпюитрена (или ладонный фиброматоз) — это фиброзное перерождение ладонного апоневроза, возникающее, по мнению медиков, вследствие генетической предрасположенности. Данная патология у мужчин встречается в 6-10 раз чаще, чем у женщин.
В большинстве случаев поражаются безымянный палец или мизинец на одной кисти, реже патологический процесс охватывает все пальцы на обеих кистях и стопах.
На поверхности ладони появляется небольшое уплотнение, похожее на узелок, который начинает постепенно увеличиваться в размере, возникают тяжи, сухожилие укорачивается. Это приводит к тому, что пораженные пальцы становится все сложнее сгибать и разгибать, со временем развивается неподвижность межфаланговых и пястно-фаланговых суставов. Кисть утрачивает свои функции, что становится причиной потери трудоспособности, навыков самообслуживания.
Классификация контрактуры Дюпюитрена
1 степень заболевания. Узел достигает размера около 1 см, при дотрагивании появляется некоторая болезненность. Пальцы сгибаются и разгибаются. Подвижность в суставах сохранена.
2 степень заболевания. Узел начинает перерождаться в рубец, который переходит на фалангу пораженного пальца. В пораженном суставе нарушается подвижность. Палец с контрактурой находится под углом к внутренней стороне ладони 30-90 градусов. Разгибание сустава нарушается.
3 степень контрактуры. Фиброзный тяж распространяется на весь палец, кожа образует складки. Резко ухудшается движение в суставах. В пястно-фаланговых суставах появляется контрактура, которая ведет к полному анкилозу.
4 степень заболевания. Возможно срастание нескольких пальцев в большой рубец. Пальцы собраны в кулак, который совершенно невозможно разогнуть. Полностью нарушается деятельность руки, что приводит к инвалидности пациента.
1 МРТ суставов
2 Лечение контрактуры
3 Лечение контрактуры
Причины развития мышечной контрактуры?
Возникновение контрактур может быть вызвано аномалиями суставов:
- деформацией и нарушением подвижности;
- травмами;
- хроническими заболеваниями (частыми воспалительными процессами).
Кроме того, контрактуры могут развиваться при дистрофии мышц, церебральном параличе.
К факторам риска развития контрактур относят и следующие состояния: воспалительные процессы в сухожилиях, ревматоидный артрит, полиомиелит, рубцы, ожоги, длительное пребывание в обездвиженном состоянии, полиневропатия (контрактура мышц нижних конечностей при данном заболевании является частым спутником), коксартроз (при этой патологии может развиться контрактура приводящих мышц бедра).
Симптомы мышечных контрактур
Нужно быть внимательным и не пропустить первые «тревожные звоночки», которые могут говорить о развитии патологии:
- На начальном этапе заболевания симптомы проявляются нечетко, и пациент может не обратить на них внимания. Тем не менее тревожным сигналом должно стать чувство усталости и ноющая боль даже после минимальной физической нагрузки, онемение и скованность, особенно утром после пробуждения, сухость кожи на пораженном участке.
- При прогрессировании болезни возникают затруднения и болевые ощущения при попытке полностью согнуть или разогнуть конечность, подверженную контрактуре.
- На поздних стадиях наблюдается невозможность полностью согнуть или разогнуть конечность.
Признаки мышечной контрактуры
При мышечных контрактурах любой тяжести у пациента возникают сильные болевые ощущения, которые препятствуют принудительному растяжению пораженной мышцы и приведению ее в нормальное функциональное состояние. Возникновение при движении болевого симптома в мышечных тканях и является признаком контрактуры.
У пациентов с контрактурами мышц происходит нарушение сгибательно-разгибательных функций, конечности не могут полностью сгибаться и разгибаться.
При контрактуре жевательных мышц происходит нарушение движений нижней челюсти, вследствие чего ограничивается возможность нормального открытия рта.
Контрактура мышц лица и шеи сопровождается возникновением асимметрии лица и патологических наклонов шеи и головы.
При контрактурах скелетных мышц отмечается появление перекосов и асимметрии различных частей тела, ограничение наклонов тела в стороны.
Ситуация, когда после лечения или удаления зубов у пациента возникает ограничение подвижности нижней челюсти, встречается, к сожалению, очень часто, но не всегда стоматологи относятся к подобным случаям с должным вниманием. Острая, временная деструкция сопровождается не только ограниченным открыванием рта, но и болями в области височно-нижнечелюстного сустава различной интенсивности, суставным шумом, который может иметь характер трения, крепитации, хруста, щелканья.
Опасность данной ситуации заключается в том, что острый период без квалифицированного лечения плавно переходит в хронический процесс, который, по ходу своего течения вызывает морфологические изменения в мышечно-суставном отделе нижней челюсти. Данные изменения носят, как правило, не обратимый характер, и с течением заболевания только прогрессируют, вызывая более яркую симптоматику. Ситуация усугубляется сложностью функциональных и компенсаторных возможностей сустава, обилием факторов, обеспечивающих его функционирование и массой возможных причин, способствующих развитию дисфункции. К сожалению, несмотря на множество публикаций, данный раздел стоматологии менее всего изучен, содержит множество сложных нерешенных и спорных вопросов, как в диагностики, так и в лечении дисфункции ВНЧС. Кроме того, часто кардинально меняющиеся взгляды на сущность проявления данного заболевания и методы его лечения, создают определенные трудности в процессе реабилитации пациента для практического врача.
Цель данной публикации не только определить алгоритмы диагностики и лечения острых патологических состояний, обусловленных дисфункцией скелетно-мышечных структур, но и поделиться собственными наработками по ведению пациентов с данными осложнениями.
При ведении таких пациентов, необходимо помнить, что диагностировать дисфункцию ВНЧС сложно не только стоматологам, но и врачам других специальностей, поэтому часто оказывается, что заболевание обнаруживается поздно и лечение оказывается долгим и непростым. Чтобы правильно поставить диагноз, важно проконсультироваться у специалистов разных направлений в стоматологии, так как различные патологические процессы ВНЧС, имеющие собственную этиологию, проявляются практически идентичными жалобами и симптомами. Специалисту важно выделить основные отличительные признаки присущие конкретной форме патологии, и только после этого составить план лечения, состоящий как из общепринятых форм лечения всех патологий, так и узко специализированых, присущих только диагностированной. Лечением заболеваний ВНЧС должны заниматься стоматологи! Лечить дисфункцию ВНЧС нужно обязательно! При отказе от лечения, или его не эффективности происходит постепенное смещение диска, суставные поверхности подвергаются перестройке, в полости сустава разрастается грубая соединительная ткань, что приводит к обездвиживанию сустава – анкилозу.
Все острые патологии височно-нижнечелюстного сустава делятся на патологию мышечного аппарата и патологию височно-нижнечелюстного сустава.
Острые патологии жевательной мускулатуры представлены тремя видами:
- Постинъекционная миалгия;
- Постнагрузочная миалгия;
- Миоспазм.
Постинъекционная миалгия – возникает при проведении мандибулярной анестезии, в результате повреждения медиальной крыловидной мышцы, либо сосудистого пучка с образованием гематомы. Ответом на местное повреждение является реакция ЦНС в виде спазма.
Пациенты жалуются на боли в месте инъекции, обычно появляющиеся в первые сутки, ноющие боли, усиливающиеся при движениях нижней челюсти и открывании рта.
Объективно: боли при пальпации в месте инъекции, ограничения открывания рта, при этом боковые движения нижней челюсти в достаточном объёме. Покраснение и припухлость в месте инъекции могут указывать на наличие воспаления и необходимость подключения антибактериальной терапии.
Дифференциальная диагностика проводится с постнагрузочной миалгией и с передним вывихом суставного диска без редукции, при котором нет болезненности в покое, отсутствует болезненность при пальпации места инъекции, но имеются ограничения боковых движений нижней челюсти в сторону, противоположную стороне поражения. В случае постинъекционной или постнагрузочной миалгии открыть рот шире удаётся после блокады двигательных ветвей нижнечелюстного нерва по Берше (Егорову), или при пассивной нагрузке на нижнюю челюсть, что невозможно при невправляемом смещении суставного диска.
Лечение в первую неделю:
- Обеспечение покоя для мышц;
- Щадящая диета;
- Вынужденное ограничение открывания рта;
- НПВС (нестероидные противовоспалительные средства):
- Ибупрофен 600-800 мг 3 раза в день во время приема пищи;
- Нимесил по 100 мг 2 раза в день;
- Катадолон по 100 мг 3 раза в день;
- Далее при отсутствии эффекта – Мидокалм по 150 мг 2-3 раза в день;
- Физиотерапия;
- Пассивное растягивание мышц.
Постнагрузочная миалгия – может являться результатом перенапряжения мышц из-за слишком широкого открывания рта, либо при длительных стоматологических вмешательствах. Бруксизм и вредные привычки, а также злоупотребление жевательной резинкой, могут провоцировать это состояние. Чувство дискомфорта появляется не сразу, а через время, после воздействия травмирующего фактора. Пациенты жалуются на локальную болезненность мышц, увеличивающуюся при нагрузке и малоощутимую в покое.
Объективно: ограниченное открывание рта, хотя иногда удается открыть рот шире, если попросить пациента. Такое открывание рта носит название «симптом мягкого ограничения». При нормальном объёме боковых движений нижней челюсти и при пальпации определяется болезненность в области вовлечённых мышц. Дифференциальная диагностика и лечение, как и при постинъекционной миалгии.
Миоспазм – является сильным, постоянным, непреднамеренным мышечным сокращением, исходящим из ЦНС. Встречается нечасто. Причины миоспазма изучены недостаточно. Есть данные, что глубокий болевой импульс является одним из провоцирующих факторов. Пациент отмечает внезапное напряжение мышцы и боль, усиливающуюся при мышечной активности. В зависимости от вовлеченных мышц, изменяется положение нижней челюсти, что проявляется в нарушении окклюзии. Характер этих нарушений напрямую связан с локализацией спазмированной мышцы, например, при спазме латеральной крыловидной мышцы нижняя челюсть смещена вперёд и в противоположную сторону. Для миоспазма характерна очень твёрдая консистенция мышц и значительная болезненность при их пальпации.
Диагностика миоспазма обычно не представляет трудностей в связи с внезапным началом, резкой, мышечной контрактурой, значительной ригидностью мышц, что нехарактерно для других мышечных и суставных нарушений.
Лечение: ручной массаж, блокада по Егорову, инфильтрация спазмированной мышцы местным анестетиком, пассивное растяжение. Без лечения миоспазм самостоятельно проходит в течение часа.
Острые повреждения височно-нижнечелюстного сустава включают три типа расстройств:
- Травматический капсулит;
- Переднее невправляемое смещение суставного диска (закрытый замок);
- Передний вывих ВНЧС (открытый замок).
Все эти состояния могут являться результатом повышенной нагрузки на височно-нижнечелюстной сустав во время длительного стоматологического вмешательства, либо чрезмерного открывания рта.
- Травматический капсулит.
Жалобы на ноющую боль, локализующуюся в переднем отделе околоушной области и усиливающуюся при жевании. Многие пациенты отмечают потерю контакта между зубами на стороне повреждения. Это состояние развивается в результате отёка ретродисковых тканей, которые оттесняют мыщелок вперёд из его нормального положения в суставной ямке.
Объективно отмечается болезненность при пальпации над повреждённым суставом и при боковых движениях нижней челюсти, ограниченное открывание рта, болезненное смыкание жевательной группы зубов на стороне поражения.
Дифференциальный диагноз проводят:
? с наружным отитом, когда наблюдается покраснение наружного слухового прохода, а надавливание на козелок или ушную раковину вызывает сильную боль;
? с повреждением околоушной железы, где подвижность нижней челюсти не ограничена;
? с переломом мыщелка, при наличии травмы в анамнезе и по данным Rg исследования.
Лечение: если боль минимальна и нет значительных изменений подвижности сустава, пациенту рекомендуют уменьшить нагрузку на сустав, перейти на “мягкую” пищу и обеспечить покой нижней челюсти сроком на 2 недели. Пациентам, испытывающим сильные боли, кроме этого назначаются НПВС. При необходимости, в случае бруксизма, применению окклюзионные шины, способствующие мышечной релаксации и препятствующие давлению мыщелка на воспалённые позадидисковые ткани.
- Переднее невправляемое смещение суставного диска – закрытый замок.
В норме суставной диск прикреплён к мыщелку латерально и медиально посредством коллатеральных дисковых связок. Эти связки образуют мыщелково – дисковый комплекс и позволяют совершать передние и задние ротационные движения диска на мыщелке. Мыщелково-дисковый комплекс может выходить из суставной ямки, позволяя совершить полное открывание рта. Латеральная крыловидная мышца, ее верхняя головка, присоединяется к переднему участку диска и капсулы, обеспечивая переднее натяжение диска. Если дисковые связки чрезмерно растягиваются, тонус латеральной крыловидной мышцы повышен, диск может смещаться и располагаться кпереди от мыщелка, блокируя его перемещение, при этом полное открывание рта становится невозможным.
Особенности анамнеза: так как диск блокирует открывание рта, пациент может с большой точностью указать время начала заболевания, указывая на безболезненное открывание рта до определённого уровня, на котором ощущается препятствие, но далее открыть рот невозможно. Болевой синдром часто отсутствует, боль может появляться в околоушной области при попытке шире открыть рот или наоборот, сильно сжать зубы.
Объективно: при обследовании пациента обнаруживается ограниченное открывание рта до 25-30 мм, далее рот не может быть открыт ни пациентом, ни врачом. Движения нижней челюсти на здоровой стороне сохранены в полном объёме, на пораженной стороне ограничены – менее 6 мм. При открывании рта наблюдается смещение челюсти в поражённую сторону и выдвижение вперёд.
Дифференциальный диагноз:
? с миогенными контрактурами челюсти, проводиться на основании исследования боковых движений челюсти, когда экстракапсулярная, мышечная рестрикция не сопровождается ограничением боковых движений.
Лечение: следует начинать с попытки вернуть диск в его нормальное положение по отношению к мыщелку. Для этого пациента просят, держать челюсти не сжимая их, и выполнять боковые движения с максимально возможной амплитудой, в противоположную сторону от дислоцированного мениска, после этого, пациент должен широко открыть рот. Как правило, после таких манипуляций, диск вновь возвращается в своё нормальное положение по отношению к мыщелку. Если этого не произошло, следует применить ручную технику вправления, которая бывает успешной, если длительность заболевания не превышает неделю. При длительном течении заболевания шансы на успех снижаются ввиду морфологических изменений в диске и связках.
Успех ручного вправления зависит от 3-х факторов:
? тонуса верхней головки латеральной крыловидной мышцы, которая должна быть полностью расслаблена, для этого целесообразно перед манипуляцией ввести в неё местный анестетик;
? тонуса мышц, поднимающих нижнюю челюсть;
? релаксации и позиции мыщелка, нижняя челюсть должна быть в состоянии максимальной протрузии.
Ручное вправление начинается с установки большого пальца над вторым нижнечелюстным моляром на стороне поражения, остальные пальцы располагаются по нижней границе челюсти кпереди по отношению к большому пальцу, вторая рука в это время стабилизирует положение головы. Производится сильное, но контролируемое надавливание большим пальцем на моляр с одновременным надавливанием остальными пальцами в верхнем направлении, а после того, как сустав растянут, нижнюю челюсть смещают в контрлатеральном направлении на 20-30 секунд и пациента просят расслабиться. После этого пациент мягко закрывает рот до сопоставления резцов и после релаксации, в течение нескольких секунд, широко открывает и вновь закрывает рот, не достигая максимального смыкания. Если вправление диска проведено успешно пациент может широко открыть рот. После вправления диска существует вероятность повторной его дислокации, поэтому для закрепления успеха лечения рекомендую для стабилизации диска в правильной позиции установить репонирующую шину. Шина используется в течение 7-12 месяцев. В период лечения пациенту необходимо строго придерживаться предписаний врача, избегать широкого открывания рта, полностью исключить приём твёрдой пищи и употребление жевательной резинки.
Безуспешные, неоднократные, попытки репозиции диска указывают на стойкую дисфункцию задней височно-дисковой связки, которая, из-за длительности и глубины процесса утратила способность втягивать диск, а его дислокация стала постоянной. В таких случаях, пациентам с постоянным передним смещением диска, рекомендовано использовать мышечно-релаксирующее устройство, которое снижает нагрузку на ретродисковые ткани. При наличии боли назначают НПВС (нестероидные противовоспалительные средства), горячие компрессы, фонофорез лекарственных средств на область сустава. Обязательно щадящий режим! Лечение длительное, в течение года или более, до полной адаптации тканей. Если проводимое консервативное лечение не приводит к желаемому результату, а боль и дисфункция носят постоянный характер, то показано хирургическое вмешательство в стационаре.
- Передний вывих ВНЧС, открытый замок.
Стойкое смещение головки нижней челюсти за пределы физиологической подвижности на передний скат суставного бугорка. Чаще встречается у женщин среднего и пожилого возраста, ввиду анатомических особенностей: слабости связочного аппарата, уменьшения глубины суставной ямки и размеров суставного бугорка.
Клинические проявления следующие: после широкого открывания рта пациенту сразу не удается его закрыть.
Лечение: пациента просят ещё шире открыть рот, как при зевании. В это время напрягаются мышцы, опускающие нижнюю челюсть, а задняя группа мышц расслабляется, после чего производят лёгкое надавливание на подбородок в заднем направлении.
При отсутствии результата проводят ручное вправление. Вправление нижней челюсти на место происходит чаще всего следующим образом:
- Пациент усаживается на твердый стул таким образом, чтобы его нижняя челюсть находилась на уровне локтя опущенной руки врача, а затылок опирался на твердую опору;
- Врач встает перед пациентом спереди и кладет обернутые тканью (бинт, полотенце, платок и т.п.) большие пальцы рук на жевательные поверхности моляров нижней челюсти; остальные пальцы врача при этом охватывают наружную поверхность нижней челюсти;
III. Оказывая давление на челюсть, врач смещает ее вниз и назад, одновременно с этим приподнимая ее переднюю часть (подбородок);
- Суставная головка соскальзывает по заднему скату суставного бугорка и возвращается на необходимое место; при этом врач должен успеть быстро, убрать пальцы с зубов пациента, чтобы исключить их прикусывания.
Процедура вправления челюсти должна проводиться довольно медленно, чтобы у жевательных мышц была возможность расслабиться. Если не удаётся вправить диск, попытку повторяют, предварительно достигнув полной релаксации латеральной крыловидной мышцы с помощью инъекции местного анестетика без вазоконстриктора. После вправления челюсти необходимо на 1-2 недели наложить плотную фиксирующую повязку, чтобы обеспечить нижней челюсти неподвижность вплоть до полного выздоровления, отказаться от приема твердой пищи либо серьезно ограничить ее количество, принимая в основном жидкую или полужидкую пищу.
При повторяющихся вывихах, после процедуры вправления, необходимо провести с пациентом беседу о необходимости ограничения открывания рта, обучить миогимнастическим упражнениям, уменьшающим вероятность смещения мыщелка. Для этого пациент должен положить кончик языка на область резцового сосочка, затем открыть и закрыть рот 10 раз. Упражнение необходимо повторять по 10 раз в день на протяжении нескольких недель, пока не сформируется устойчивая, приобретенная способность открывания рта, которая поможет снизить частоту возникновения вывиха. Если и это не помогает, то прибегают к лечению с использованием различных аппаратов механического действия.
В особо тяжелых случаях при неэффективности более простых форм лечения вывиха нижней челюсти осуществляется госпитализация пациента, во время которой проводится операция по увеличению высоты суставного бугорка и уменьшению размеров суставной капсулы.
Надеемся, представленные в статье направления диагностики и лечения, основанные на эмпирическом знании темы и личном опыте, помогут стоматологам лучше понять механизмы этиологии и патогенеза острой мышечно-суставной патологии челюстно-лицевой области и при необходимости правильно применить представленные наработки в повседневной практике. Помните, владение достоверной информаций отражающей состояние здоровья пациента, своевременно назначенное квалифицированное лечение, нормальное взаимоотношение врача и больного, позволят Вам быстро купировать патологический процесс, провести эффективное лечение, добиться быстрой и полной реабилитации пациента.
2014 год
Лечение контрактур в Юсуповской больнице
Благодаря применению передовых медицинских технологий и огромному опыту специалистов Юсуповской больницы, разрабатывающих для каждого пациента индивидуальные схемы лечения, обеспечивается достижение стойких и долговременных результатов, таких как:
- надежное устранение болей и воспалительных процессов;
- улучшение или полное восстановление двигательной активности;
- предупреждение мышечной атрофии;
- предотвращение осложнений заболевания, которое привело к ограничению подвижности;
- значительное повышение качества жизни и работоспособности.
Одним из физиотерапевтических методов, который применяется в Юсуповской больнице для успешного лечения контрактур мышц, является ударно-волновая терапия.
Терапевтический эффект данной процедуры достигается благодаря глубокому проникновению акустических ударных импульсов и активизации местного кровообращения.
Ударно-волновая терапия в центре реабилитации Юсуповской больнице способствует быстрому снятию отечности, воспаления и болевого синдрома, улучшению обменных процессов в мышечных тканях, а также стимуляции процессов регенерации.
Эффективность терапии возрастает при комбинации ударно-волновой терапии и иглоукалывания, моксотерапии, точечного и других видов массажа, мануальной, вакуумной или магнитно-вакуумной терапии и др.
Сочетание методов локального и общего воздействия помогает улучшить обменные процессы, нормализовать деятельность нервной системы, улучшить прохождение нервных импульсов, гармонизировать психоэмоциональное состояние больного и повысить иммунитет.
Кроме ударно-волновой терапии для лечения контрактур в Юсуповской больнице используются и другие лечебные методики: массаж (в виде легких поглаживаний или активного разминания), электрофорез и рефлексотерапия. Для быстрого восстановления пациентов, перенесших инсульт, применяется лечебная физкультура.
Снятие болезненных ощущений, улучшение самочувствия и эмоционального состояния обеспечивает иглотерапия.
Для повышения упругости мышц, нормализации работы суставов врачи-реабилитологи Юсуповской больницы назначают пациентам лечение ультразвуком. Улучшение состояния наблюдается, как правило, уже через 2-3 процедуры.
При необходимости, специалисты Юсуповской больницы назначают медикаментозное лечение, способствующее быстрому и эффективному снятию болей, расслаблению мышц.
Профилактика контрактуры мышц
Как мы убедились, причины данного заболевания очень разнообразны. Тем не менее соблюдение ряда несложных правил снизит вероятность попадания в группу риска.
- Избегайте физических перегрузок и переохлаждений — это может вызвать заболевания суставов, влекущие за собой контрактуру мышц.
- Полностью пролечивайте травмы конечностей. Даже после прохождения курса лечения травмы каждые полгода показывайтесь врачу для профилактического осмотра.
- Старайтесь избегать стрессов, научитесь «переключаться», ведь очень часто мышечные спазмы бывают вызваны нервными перегрузками. Если «уйти» от стресса невозможно, принимайте щадящие успокоительные, например, травяные настойки или сборы.
- Приучите себя к здоровому питанию и ежедневной разумной физической активности — это необходимо для тонуса мышечной ткани. Спите не меньше восьми часов.
- Если вы почувствовали дискомфорт или затруднения при сгибании или разгибании конечностей, сразу же обращайтесь к врачу.
Помните, что контрактуру мышц обязательно нужно лечить, иначе пораженная конечность может стать полностью неподвижной. Современная медицина предлагает множество действенных методов лечения этого заболевания. Необходимую помощь можно получить в медицинских . Процедуру ударно-волновой терапии здесь проводят опытные специалисты, а цены на услуги гораздо ниже, чем в других клиниках Москвы. Внимательное отношение к каждому пациенту, профессионализм и ответственность — именно этими принципами руководствуются сотрудники клиники «Здоровье Плюс».
Лечение контрактур ботоксом
Наряду с традиционным лечением, для устранения контрактур могут быть назначены мышечные инъекции ботулотоксина. Например, ботокс при контрактуре мышц лица помогает создать блокаду процесса нервной передачи, благодаря чему расслабляются мышцы и устраняется болевой синдром. Данный сильный нейротоксин применяется на всех стадиях заболеваний. Он относится к быстродействующим и безопасным препаратам, не обладающим выраженными побочными реакциями.
Методы лечения физио- и рефлексотерапии, а также другие терапевтические мероприятия, применяемые в Центре реабилитации Юсуповской больницы, оказывают противовоспалительный и иммуномодулирующий эффект, способствуют улучшению тонуса и эластичности мышц, устранению мышечных спазмов, гипертонуса мышц, повышению подвижности суставов, улучшению циркуляции крови, устранению застойных явлений и прекращению развития дегенеративно-дистрофических изменений.
Комплексное воздействие обеспечивает значительное улучшение двигательной активности, устранение или существенное уменьшение симптомов заболевания (в том числе болевых), предупреждение развития осложнений и повышение качества жизни. При этом при лечении мышечных контрактур в Юсуповской больнице практически не используются фармацевтические препараты (за исключением крайней необходимости), хирургические вмешательства, а кроме того – исключаются негативные побочные эффекты.
Запись на прием к врачу-реабилитологу, проводится по телефону Юсуповской больницы или онлайн на сайте клиники.
Симптомы контрактуры
Основной признак всех видов заболевания — затруднение в сгибании и разгибании сустава.
Например, при контрактуре локтя человек не может пошевелить предплечьем, разогнуть и согнуть руку. При врожденной контрактуре суставов больная рука отстает в развитии.
Поражение колена характеризуется его деформацией, а также нарушением опорной функции, болью, отеком, укорочением ноги.
1 Контрактура. Диагностика и лечение
2 Контрактура. Диагностика и лечение
3 Контрактура. Диагностика и лечение
Диагностика контрактуры
Первоначальная диагностика проводится на основании жалоб пациента и внешнего вида пораженной конечности.
Для определения степени тугоподвижности сустава применяются физикальные обследования с оценкой амплитуды движения во время разгибания и сгибания поврежденной части тела.
Один из основных методов диагностики — рентгенография.
В зависимости от характера и вида патологии могут применяться и дополнительные методы исследования.
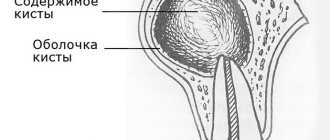
При неврогенной контрактуре потребуется консультация невропатолога, при истерической — психотерапевта. При пассивной контрактуре назначается МРТ (или КТ) сустава, а также электронейромиография суставов.
При неспецифическом или специфическом воспалении суставов перед лечением контрактуры необходимо пролечить основное заболевание у ревматолога, фтизиатра или венеролога.