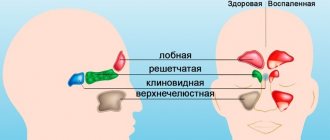
Хронический верхнечелюстной синусит (гайморит) может протекать в разных формах. В период обострения заболевания пациенты жалуются на затруднённое дыхание и выделения из носа, которые могут быть слизистыми или гнойными. При своевременном обращении к ЛОР-врачу и назначении грамотной терапии, прогноз на выздоровление благоприятный.
Что показывает рентген носовых пазух
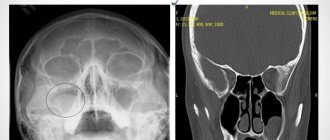
На рентгене отображается череп человека с костными структурами, полостями и перегородками. Метод применяется на подготовительном этапе в хирургии.
Что можно увидеть на рентгене носовых пазух:
- Инородный предмет в носовых ходах.
- Воспалительный процесс, утолщение слизистой инфицированного участка.
- Последствия травм лица и головы.
- Наличие экссудата (слизистого, кровяного, гнойного) в околоносовых и лобных полостях.
- «Воздушность» синусов.
- Новообразования: полипы, опухоли, кисты.
- Аномалии строения лицевого скелета.
Рентгенография помогает скорректировать диагноз при повышении температуры или головной боли неясной этиологии.
Выводы
1. Высокотехнологичные методы лучевой диагностики (МСКТ или КЛКТ) являются необходимой составляющей комплексной диагностики ОВЧС.
2. Применение компьютерной томографии (МСКТ или КЛКТ) позволяет определить причину ОВЧС и, таким образом, выбрать правильную тактику ведения пациентов.
3. МСКТ или КЛКТ должны быть рекомендованы пациентам до и после эндодонтического лечения зубов и стоматологической имплантации, а также при хирургических вмешательствах на верхней челюсти с целью своевременного выявления возможных патологических изменений верхнечелюстных синусов (в том числе бессимптомных).
Конфликт интересов: авторы статьи подтвердили отсутствие финансовой поддержки/конфликта интересов, о которых необходимо сообщить.
Как проводится рентген носовых пазух
Процедура не несёт болезненных ощущений и не требует подготовки. Получают направление на приёме оториноларинголога, инфекциониста или хирурга.
Как делают рентген носовых пазух:
- Пациент снимает металлические украшения, очки, зубные протезы.
- Для защиты от излучения, он надевает свинцовый фартук или жилет с воротничком.
- Лаборант указывает, как правильно встать относительно аппарата. В зависимости от необходимых проекций, позу меняют по команде специалиста.
- Во время выполнения снимка следует не двигаться, задержать дыхание.
- После проявки и расшифровки плёнку с описанием отдают на руки пациенту.
Заключение не считается окончательным диагнозом, а несёт уточняющую информацию для лечащего специалиста.
Затемнения носовых пазух на рентгене
Метод основан на разной проходимости твёрдых и мягких тканей электромагнитными волнами. Кости задерживают излучение, и на картинке отображаются белыми. Специалистов интересуют затемнения, которые и определяют природу нарушения.
Затемнение носовых пазух на рентгене говорит о скоплении жидкости. Это — признак воспаления с выделением слизистого или гнойного секрета. Иногда, на снимке видно утолщение стенок слизистой оболочки, выстилающей синусы.
Чёткими тёмными пятнами с тенями выделяются новообразования. Полипы выглядят как горошины на «ножке», а кисты имеют внутри полость с жидкостью.
Лечение
В процессе лечения хронического верхнечелюстного синусита необходимо восстановить дренажно-вентиляционную функцию, удалить болезнетворное отделяемое и стимулировать восстановительные процессы. Для достижения успеха назначается антибиотики широкого спектра действия (амоксициллин, аугментин, панклав и др), противовоспалительный препараты, сосудосуживающие капли в нос, антигистаминные препараты, пункции верхнечелюстной(ных) пазух до чистых промывных вод, либо промывания околоносовых пазух методом перемещения жидкости (вакуум-дренаж). Если эффект от назначенного лечения не наступает в течение недели, следует продолжить лечение вплоть до хирургического в ЛОР-отделении больницы.
Если промывные воды при пункции верхнечелюстной пазухи имеют белый, темно-коричневый или черный цвет, можно заподозрить грибковое поражение. В этом случае необходимо отменить антибиотики и провести противогрибковое лечение. При подозрении на анаэробную природу процесса, который характеризуется неприятным запахом отделяемого, отрицательным результатом при бактериологическом исследовании содержимого, следует проводить оксигенацию (метод лечения кислородом под высоким давлением) просвета пазухи.
В случае необходимости длительного дренирования нужно установить дренаж в пазуху и через него ежедневно (до 3-х раз в день) ее промывать. В случае сильной локальной боли, которая подтверждена рентгенологическим исследованием, и неэффективностью консервативного лечения в течение 3-х суток, а также при появлении признаков осложнений показано немедленное направление в ЛОР-стационар, чтобы провести хирургическую санацию.
Рентген носовых пазух при беременности
Доза облучения при исследовании составляет 20 мкЗв и считается безопасной даже при многократном выполнении для взрослого человека. Плод восприимчив к ионизирующему облучению, которое вызывает пороки внутриутробного развития. Вынашивание ребёнка — противопоказание к проведению процедуры.
Рентген носовых пазух при беременности и грудном вскармливании делают исключительно по жизненным показаниям. Потенциальная польза от исследования должна быть выше наносимого ребёнку вреда. После процедуры беременной необходимо УЗИ плода, а кормящей — на сутки перевести младенца на искусственное питание.
УЗИ в режиме серой шкалы: диагностика и оценка эффективности лечения верхнечелюстного синусита
УЗИ аппарат RS85
Революционные изменения в экспертной диагностике.
Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
Введение
Заболеваемость острым бактериальным риносинуситом в нашей стране имеет тенденцию к увеличению. Так, по данным Департамента здравоохранения г. Москвы, в период 2012–2017 гг. число больных увеличилось в 1,9 раза по сравнению с предыдущими 15 годами, при этом возросло количество пациентов с тяжелыми формами этого страдания [1]. Острый риносинусит входит в число наиболее распространенных заболеваний, встречающихся в амбулаторной практике. По разным странам частота его колеблется от 15 до 40 эпизодов на 1000 пациентов в год, женщины страдают приблизительно в два раза чаще мужчин, а самая высокая заболеваемость приходится на трудоспособный возраст от 25 до 44 лет [2].
Наличие лицевых болей, затруднение носового дыхания, гнойные выделения из носа, расстройство обоняния, неприятный запах в носу являются наиболее частыми симптомами синусита. Близкое расположение зрительного, блоковидного, глазодвигательного и отводящего нервов может приводить к мельканию мушек перед глазами, нарушению конвергенции, снижению зрения, головокружению, тошноте и даже рвоте. Неадекватная или недостаточная и несвоевременная терапия часто способствует переходу острого синусита в хроническую форму, он приобретает рецидивирующий характер и влечет за собой развитие хронического бронхита, пневмонии или бронхиальной астмы. Меняющийся спектр возбудителей, развитие их резистентности к ранее применявшимся препаратам осложняют выбор антибиотикотерапии. Считается, что при отсутствии эффекта стартовой терапии на 7-е сутки должен быть произведен повторный диагностический поиск [3].
Существующий ряд наиболее часто применяемых для этой цели методик включает переднюю риноскопию, эндоскопию, ультразвуковое сканирование в А- и В-режимах, диагностическую пункцию, обзорную рентгенографию и компьютерную томографию придаточных пазух носа (ППН). Передняя риноскопия при обнаружении слизисто-гнойного секрета в среднем носовом ходе свидетельствует о наличии синусита, однако отсутствие отделяемого не исключает патологический процесс в пазухах.
Эндоскопия полости носа позволяет визуализировать отделяемое в области соустья околоносовых пазух, однако проведение полноценного эндоскопического обзора полости носа может быть затруднено при грубой деформации носовой перегородки. Ультразвуковое сканирование в А-режиме из-за трудности интерпретации получаемых данных часто не позволяет дифференцировать кисту или полип от отека слизистой и жидкостного компонента.
Диагностическая пункция не дает представления о состоянии стенок и слизистой оболочки, о наличии полипов и других образований, хотя и позволяет получить содержимое пазухи или доказать его отсутствие.
Обзорная рентгенография является основным методом диагностики околоносовых пазух. Частота совпадения результатов рентгенографии и компьютерной томографии для верхнечелюстного синусита составляет 77% [4].
Компьютерная томография ППН – «золотой стандарт» в диагностике синуситов, она служит надежной основой при планировании оперативного лечения. Однако применение ее для мониторинга при консервативном лечении ограничено из-за высокой стоимости и наличия лучевой нагрузки.
Ультразвуковое сканирование верхнечелюстных пазух в режиме серой шкалы (В-режим) применяется уже более 15 лет и не только в тех случаях, когда необходимо исключить экссудативный синусит в группе лиц, имеющих противопоказания к рентгеновскому исследованию, но и для мониторинга на фоне лечения [5], однако частота его применения невелика и не превышает 4%, тогда как частота использования лучевых методов составляет 87% [2].
В качестве иллюстрации возможностей ультразвукового исследования (УЗИ) верхнечелюстных пазух в режиме серой шкалы приводим следующие клинические наблюдения, в которых исследование выполнено на современном ультразвуковом приборе экспертного класса. УЗИ проводили в положении пациента сидя лицом к исследователю линейным датчиком частотой 7,5 МГц в сагиттальном и горизонтальном срезах, ориентиром для нахождения верхнечелюстной (гайморовой) пазухи служила нижняя стенка орбиты, являющаяся верхней стенкой гайморовой пазухи.
Клиническое наблюдение 1
Пациентка Н., 25 лет, обратилась к отоларингологу с жалобами на заложенность левой половины носа. При УЗИ левой околоносовой пазухи в А-режиме отмечается расширение начального комплекса (рис. 1а), в В-режиме задняя стенка не визуализируется, так как пневматизация пазухи сохранена, отмечается утолщение слизистой оболочки до 15 мм – картина левостороннего верхнечелюстного катарального синусита (рис. 1б).
Рис. 1.
Катаральный верхнечелюстной синусит.
а)
Эхограмма левой верхнечелюстной пазухи в А-режиме.
б)
Эхограмма левой верхнечелюстной пазухи в В-режиме.
Как известно, для катарального синусита характерны отек слизистой оболочки, клеточная инфильтрация всех ее слоев лейкоцитами, за счет чего в В-режиме непосредственно за костной основой передней стенки пазухи появляется слабоэхогенная зона с четким дистальным контуром, что при исследовании в А-режиме соответствует расширению начального комплекса. В данном наблюдении ни при УЗИ в режиме серой шкалы, ни в А-режиме отражений от задней стенки нет, то есть пневматизация пазух сохранена.
Визуализация задней стенки возможна только при нарушении пневматизации и зависит от количества секрета или другого содержимого: чем больше секрета, тем более полным будет обзор стенок. Линия раздела сред, которая соответствовала бы рентгенологическому понятию «уровня жидкости», при УЗИ не видна, так как ультразвуковой пучок проходит параллельно этой линии [6]. Следовательно, о количестве экссудата приходится судить по протяженности визуализации задней стенки в сагиттальном срезе.
Клиническое наблюдение 2
Пациентка В., 40 лет, обратилась с жалобами на заложенность носа, боли в проекции левой верхнечелюстной пазухи. При УЗИ околоносовых пазух справа отмечается равномерное утолщение слизистой оболочки (рис. 2а), слева – нарушение пневматизации: задняя стенка видна до уровня подглазничного отверстия (рис. 2б). Дополнительная гиперэхогенная дуга – стенка кисты. На рентгенограмме, выполненной в этот же день, отмечается тотальное затемнение левой верхнечелюстной пазухи, при МСКТ слева подтверждено наличие кисты.
Рис. 2.
Правосторонний экссудативный верхнечелюстной синусит. Киста правой верхнечелюстной пазухи.
а)
Эхограмма правой верхнечелюстной пазухи в В-режиме. Калиперами отмечена утолщенная слизистая оболочка.
б)
Эхограмма левой верхнечелюстной пазухи в В-режиме. Стрелками отмечена стенка кисты.
Клиническое наблюдение 3
Пациент Э., 49 лет, обратился с жалобами на заложенность носа, слизистое отделяемое, дискомфорт в скуловой области. При УЗИ в А-режиме в обеих верхнечелюстных пазухах отмечается значительное расширение начального комплекса и справа – дополнительный пик от задней стенки (рис. 3а), на рентгенограмме справа – субтотальное затемнение, слева – пристеночное утолщение слизистой (рис. 3б). При УЗИ в В-режиме справа виден экссудат, заполняющий практически весь объем пазухи (рис. 3в), слева – пристеночное утолщение слизистой оболочки до 14 мм (рис. 3г). Отмечается полное совпадение результатов УЗИ и рентгенографии. Через 7 дней консервативного лечения отмечено полное восстановление пневматизации справа (рис. 3д) и значительное уменьшение толщины слизистой слева (рис. 3е).
Рис. 3.
Правосторонний экссудативный верхнечелюстной синусит в динамике до и после лечения.
а)
Эхограмма верхнечелюстных пазух в А-режиме до лечения.
б)
Рентгенограмма придаточных пазух носа до лечения.
в)
Эхограмма правой верхнечелюстной пазухи в В-режиме до лечения.
г)
Эхограмма левой верхнечелюстной пазухи в В-режиме до лечения.
д)
Эхограмма правой верхнечелюстной пазухи в В-режиме после лечения.
е)
Эхограмма левой верхнечелюстной пазухи в В-режиме после лечения.
Клиническое наблюдение 4
Пациентка Ю., 36 лет, обратилась с жалобами на чувство давления в области правой верхнечелюстной пазухи. При УЗИ (рис. 4а) пневматизация правой верхнечелюстной пазухи сохранена, задняя стенка не визуализируется, слизистая утолщена, причем утолщение неоднородное, с точечными гиперэхогенными включениями. При МСКТ (рис. 4б, в) – также неравномерное утолщение слизистой, с участком неоднородного уплотнения – грибковым телом (мицетомой). Плотные включения представляют собой отложения фосфата и сульфата кальция в областях некроза мицетомы – картина неинвазивного грибкового синусита. Пациентка оперирована, диагноз подтвержден.
Рис. 4.
Неинвазивный грибковый верхнечелюстной синусит.
а)
Эхограмма правой верхнечелюстной пазухи в В-режиме.
б)
МСКТ придаточных пазух носа. Аксиальная проекция.
в)
МСКТ придаточных пазух носа. Фронтальная проекция.
Клиническое наблюдение 5
Пациент Н., 43 лет, обратился с жалобами на затруднение носового дыхания, стекание слизи по задней стенке глотки, дискомфорт в левой скуловой области, головные боли. При УЗИ пневматизация правой верхнечелюстной пазухи сохранена, в нижнем отделе вблизи передней стенки визуализируется киста размерами 11 х 9 мм (рис. 5а), левая верхнечелюстная пазуха безвоздушна (рис. 5б), картина напоминает экссудативный синусит, однако задняя стенка имеет двойной контур, и этот признак указывает на то, что это не свободный экссудат, а крупная киста, что и подтверждается результатами МСКТ (рис. 5в, г).
Рис. 5.
Кисты верхнечелюстных пазух.
а)
Эхограмма правой верхнечелюстной пазухи в В-режиме. Стрелками отмечена стенка кисты.
б)
Эхограмма левой верхнечелюстной пазухи в В-режиме. Стрелками отмечена стенка кисты.
в)
МСКТ придаточных пазух носа. Фронтальная проекция.
г)
МСКТ придаточных пазух носа. Аксиальная проекция.
Клиническое наблюдение 6
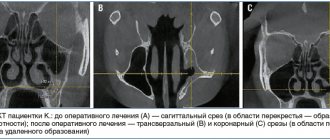
Пациентка К., 38 лет, обратилась с жалобами на затруднение носового дыхания, слизисто-гнойное отделяемое из полости носа, головную боль, субфебрильную температуру. При УЗИ пневматизация правой верхнечелюстной пазухи нарушена, видна задняя стенка, имеющая единственный контур в отличие от предыдущего наблюдения, вблизи передней стенки – дополнительная дуга, являющаяся стенкой кисты (рис. 6а). Наличие экссудативного синусита подтверждено рентгенологически: правый верхнечелюстной синус тотально затемнен (рис. 6б). Несмотря на лечение, через 4 дня при УЗИ не отмечено никакой динамики, что послужило основанием для пункции, при которой получено гнойное отделяемое, пазуха промыта раствором диоксидина. В результате при контрольном УЗИ через 2 дня пневматизация пазухи восстановлена, задняя стенка не видна, вблизи передней стенки сохраняется небольшая киста (рис. 6в).
Рис. 6.
Правосторонний экссудативный верхнечелюстной синусит. Контроль лечения.
а)
Эхограмма правой верхнечелюстной пазухи в В-режиме до лечения. Сагиттальная проекция.
б)
Рентгенограмма придаточных пазух носа до лечения.
в)
Эхограмма правой верхнечелюстной пазухи в В-режиме после лечения. Аксиальная проекция.
Клиническое наблюдение 7
Пациентка Б., 28 лет, обратилась с жалобами на затруднение носового дыхания, слизисто-гнойное отделяемое из носа, головную боль, в течение полутора недель лечилась сосудосуживающими препаратами. Известно, что страдает хроническим синуситом с обострениями 1–2 раза в год. На рентгенограмме (рис. 7а) в правой верхнечелюстной пазухе выраженное утолщение слизистой, в левой – на фоне пристеночного утолщения слизистой определяется уровень жидкости до 1/3 объема пазухи, этими же словами можно описать и ультразвуковую картину (рис. 7б, в). Назначены антибиотики, топические кортикостероиды. Через 4 дня ультразвуковая картина без малейшей динамики (рис. 7г), в связи с чем пазуха пунктирована, промыта и заполнена диоксидином (рис. 7д): он прозрачен для ультразвука и дает возможность детально рассмотреть утолщенную слизистую – равномерную по передней стенке и в виде нескольких полипов по задней стенке.
Рис. 7.
Полипозный полисинусит. Контроль лечения.
а)
Рентгенограмма придаточных пазух носа до лечения.
б)
Эхограмма левой верхнечелюстной пазухи в В-режиме до лечения. Сагиттальная проекция.
в)
Эхограмма левой верхнечелюстной пазухи в В-режиме до лечения. Аксиальная проекция.
г)
Эхограмма левой верхнечелюстной пазухи в В-режиме через 4 дня от начала лечения. Аксиальная проекция.
д)
Эхограмма левой верхнечелюстной пазухи, заполненной раствором диоксидина, в В-режиме через 4 дня от начала лечения. Сагиттальная проекция.
е)
Эхограмма левой верхнечелюстной пазухи в В-режиме через 8 дней от начала лечения. Сагиттальная проекция.
ж)
Эхограмма левой верхнечелюстной пазухи в В-режиме через 15 дней от начала лечения. Сагиттальная проекция.
з)
Эхограмма левой верхнечелюстной пазухи в В-режиме через 36 дней от начала лечения. Сагиттальная проекция.
и)
МСКТ придаточных пазух носа. Аксиальная проекция.
к)
Эхограмма правой верхнечелюстной пазухи в В-режиме через 2 года. Сагиттальная проекция.
л)
Эхограмма левой верхнечелюстной пазухи в В-режиме через 2 года. Сагиттальная проекция.
Еще через 4 дня (8-й день от начала лечения) на фоне продолжающейся терапии ультразвуковая картина полностью восстанавливается: пазуха вновь заполнена неоднородным содержимым (рис. 7е), и только еще через неделю количество содержимого уменьшается, частично восстанавливается пневматизация (рис. 7ж). Однако уже через 3 нед вновь полностью возвращается первоначальная картина (рис. 7з), МСКТ подтверждает наличие полипозного полисинусита (рис. 7и), пациентке проведено оперативное лечение и в течение двух лет она чувствует себя хорошо. Через 2 года на фоне беременности вновь возникает заложенность носа, при УЗИ на 2-й день болезни обнаруживается двусторонний экссудативный верхнечелюстной синусит (рис. 7к, л), предпринято промывание пазух через сформированные при оперативном лечении соустья, получено большое количество густой вязкой слизи, назначено лечение: аква-марис, назонекс, ирригационная терапия, интраназальные глюкокортикостероиды (мометазол). Благодаря своевременным действиям быстро достигнута стойкая ремиссия.
Заключение
Чувствительность УЗИ в отношении нарушения пневматизации составляет 100%. В определении ее причины, будь то отек слизистой, наличие экссудата, кист или полипов, естественно УЗИ не может соперничать с компьютерной томографией. При отеке слизистой чувствительность УЗИ составляет 82,3%, специфичность – 66,7%, при кистах – 66,7 и 33,0%, при полипах – 90,9 и 62,5% соответственно [7]. Но сравнительный анализ информативности обзорной рентгенографии и ультразвуковой диагностики показал отсутствие статистически значимых различий между ними [8], то есть отоларинголог вправе ожидать от УЗИ той же информации, что и от обзорной рентгенографии, с единственной разницей в том, что УЗИ еще и обеспечивает многократную, быструю, безвредную, наглядную и объективную оценку эффективности лечения. Стремление соблюдать принципы доказательной медицины диктует необходимость в более широком применении УЗИ придаточных пазух носа в амбулаторной практике.
Литература
- Козлов В.С., Горбунов С.А., Кудряшов С.Е. Анализ опыта применения назальных катетеров при остром бактериальном риносинусите // Вестник оториноларингологии. 2020; 85 (6): 46–51.
- Савлевич Е.Л., Козлов В.С., Фариков С.Э. Анализ современных схем диагностики и лечения острого риносинусита по данным амбулаторной службы поликлиник Управления делами Президента РФ // Вестник оториноларингологии. 2020; 85 (4): 51–57.
- Гуров А.В., Закариева А.Н. Возможности современных макролидов в терапии острых гнойных синуситов // Consilium medicum. 2010: 12 (3): 31–35.
- Рязанцев С.В., Карнеева О.В., Гаращенко Т.И., Гуров А.В., Свистушкин В.М., Сапова К.И., Казанова А.В., Максимова Е.А. Острый синусит. Клинические рекомендации Национальной медицинской ассоциации оториноларингологов. М., 2021. 30 с.
- Шиленкова В.В., Козлов В.С., Бырихина В.В. Двухмерная ультразвуковая диагностика околоносовых пазух: Учебное пособие. Ярославль, 2006. 54 с.
- Васильченко С.А., Сергеева Т.А., Валитова Л.Н., Хабарова Е.Г., Бурков С.Г. Ультразвуковая визуализация верхнечелюстных пазух: опыт применения при синуситах в амбулаторных условиях // Кремлевская медицина. 2012; 1: 65–68.
- Бырихина В.В. Двухмерная ультразвуковая диагностика заболеваний околоносовых пазух: Автореф. дис. … канд. мед. наук. М., 2007.
- Шиленкова В.В., Бырихина В.В., Карпов В.А., Шаргин В.В., Корсун А.А. Сравнительный анализ информативности двухмерной ультрасонографии в диагностике околоносовых пазух у взрослых и детей // Российская оториноларингология. 2005; 1 (14): 129–132.
УЗИ аппарат RS85
Революционные изменения в экспертной диагностике.
Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
Рентген носовых пазух детям
Педиатры стараются оградить детей дошкольного возраста от вреда, наносимого рентгеновским излучением неокрепшей костной системе. Процедуру разрешено выполнять пациентам старше 7 лет.
До этого срока необходимо чёткое обоснование важности вмешательства — например, тяжёлая травма лица или выраженный гайморит с риском воспаления мозговых оболочек.
Маленькому ребёнку сложно сидеть или стоять неподвижно во время рентгенографии. Чтобы отвлечь его, используют игрушки, успокаивающие препараты, в экстренных случаях — наркоз. В старшем возрасте можно увлечь ребёнка игрой, в которой следует замереть ненадолго.
Запишитесь на исследование