Строение носа и его пазух
Анатомическое строение носа состоит из полости и околоносовых пазух. Носовая полость ограничена пятью границами:
- задняя граница – хоана;
- передняя граница – плоскость, отделяющая нос от преддверия;
- верхняя стенка – свод, отделенный дырчатой пластиной, костью и телом клиновидной кости;
- нижняя стенка – дно;
- наружная стенка – медиальная сторона гайморовых пазух.
Неотделимая часть носа – его пазухи:
- верхнечелюстные (гайморовы) – парный воздухоносный орган, локализующийся на теле верхнечелюстной кости;
- клиновидная (основная, сфеноидальная) – расположена в теле клиновидной кости в точке перехода передней черепной ямки в переднюю;
- решетчатый лабиринт (ячейки решетчатой кости) – парный орган, локализующийся в центре между глазниц сбоку от небной, слезной, лобной клиновидной, верхнечелюстных костей;
- лобные – парный орган, расположенный сзади от надбровных дуг на лобной кости.
В основном опухоль развивается в верхнечелюстных пазухах, постепенно охватывая решетчатый лабиринт и всю полость носа. Намного реже очаг поражения диагностируется в лобных и клиновидной пазухах.
Классификация
В зависимости от локализации патологического процесса онкологические процессы делятся на несколько групп:
| Поражение эпителиального слоя | Плоскоклеточный рак |
| Веррукозный рак | |
| Спиноцеллюлярный рак | |
| Аденокистозный рак | |
| Мукоэпидермоидный рак | |
| Слизистая аденокарцинома | |
| Аденокарцинома | |
| Переходно-клеточный рак | |
| Недифференцированный рак | |
| Другое | |
| Поражение мягких тканей | Фибросаркома |
| Злокачественная фиброксантома | |
| Рабдомиосаркома | |
| Злокачественная гемангиоперицитома | |
| Нейрогенная саркома | |
| Другое | |
| Поражение костно-хрящевой ткани | Остеома |
| Хондрома | |
| Остеогенная саркома | |
| Хондросаркома | |
| Другое | |
| Поражение кроветворной и лимфоидной ткани | Экстранодальная β – клеточная лимфома маргинальной зоны MALT – типа |
| Болезнь Ходжкина | |
| Диффузная β – клеточная лимфома | |
| Анапластическая крупноклеточная лимфома, периферическая Т- клеточная лимфома | |
| Смешанные опухоли | Злокачественная меланома |
| Тератома | |
| Эстезионейробластома | |
| Злокачественная меланома | |
| Другое | |
| Вторичные опухоли | |
| Неклассифицируемые опухоли |
Причины возникновения
Онкологические процессы развиваются на фоне хронической гиперпластичности. Исходя из практики, рак носа и его пазух становится следствием осложнений:
- кисты радикулярного или фолликулярного типа;
- гнойного железисто-фиброзного полипозного риносинусита;
- гнойного полипозного риносинусита, осложнения которого вызваны дисплазийным и метаплазийным разрастанием эпителия;
- гиперпластического гайморита с дисплазией;
- хронического фронтита;
- пигментного невуса;
- перфорации перегородки носа;
- лейкоплакии.
На развитие злокачественной опухоли влияют такие диагнозы, как плоскоклеточная папиллома, гемангиома, фиброматоз, остеобластокластома, плеоморфная аденома малой слюнной железы. Рак носа диагностируется в любом возрасте, но большее распространение болезни зафиксировано в пожилом возрасте после 60 лет. Злокачественная опухоль среди всех онкологических патологий занимает 35 место. В группу риска входят:
- пациенты, которые удаляли полипы в носу или прижигали их;
- люди, работающие на вредном производстве. Вдыхание канцерогенов и химикатов сказывается на состоянии слизистой оболочки;
- неблагоприятная экология и другие факторы внешней среды.
Возможные причины затемнений
Затемнения придаточных синусов носа на рентгене говорит о патологических процессах разной этиологии:
- острый, хронический гайморит, спровоцированный вирусами, бактериями, грибами, аллергенами, смешанной инфекцией;
- полипы, опухоли, кисты в полости пазух;
- инородное тело;
- механические травмы с повреждением костей лица.
Под симптомами гайморита могут маскироваться такие заболевания, как хронический ринит, пыльцевая аллергия. Эти состояния часто сопровождаются изматывающими мигренями, что ошибочно наводит на мысль о гайморите. Для исключения этого диагноза назначают рентген носа и пазух.
Факторы риска, способствующие развитию воспаления верхнечелюстных синусов:
- частые ОРВИ, не проходящий насморк;
- у детей аденоиды;
- тонзиллит, фарингит (чаще хронический);
- очаги инфекции в ротовой полости (кариес, гингивит);
- послеоперационные осложнения в челюстно-лицевой хирургии;
- искривление носовой перегородки;
- врождённые анатомические пороки лицевых костей, носа.
Симптомы
На первых стадиях развития рак носа развивается бессимптомно. Врачи неправильно диагностируют опухоль, принимая ее за хроническое воспаление.
Первые признаки опухоли носа и придаточных пазух:
- выделения. Сначала больной замечает заложенность одного носового прохода, нарушается дыхание с одной стороны, что объясняется прорастанием опухоли в полость. Через время опухает лицо, смещаются глазные яблоки, и усиливается выработка слизи. При поражении гайморовых пазух секрет слизисто-гнойный с примесью крови;
- болевой синдром. Поначалу возникает головная боль. При опухоли решетчатого лабиринта голова болит уже в начале развития болезни. Боль в носу появляется уже на поздней стадии рака. Она распространяется на виски, глаза и уши, поэтому больной порой не может определить точную локализацию очага. При раке гайморовых пазух усиливается зубная боль. Неврологические признаки рака носа и его пазух, например, онемение щек и верхней губы, нарастают уже на поздних стадиях, когда опухоль разрастается и выходит в крылонебную ямку.
Лечение запущенного гайморита
После проявки рентгенограмм можно судить о тяжести воспалительного процесса, идущего в гайморовых пазухах. При тотальном затемнении врачом может быть назначен ударный курс антибиотиков, антигистаминных препаратов — для подавления воспалительных процессов и снижения выраженности некоторых симптомов.
В наиболее тяжелых случаях может быть показано хирургическое вмешательство — пункция пазух носа. Эта процедура известна давно и широко применяется во многих странах мира. С помощью специального шприца из гайморовой пазухи выкачивается лишняя жидкость и гной. Затем пазуху заполняют специальным раствором, содержащим антисептические препараты. Это делается для уменьшения воспаления слизистой. Затем раствор откачивается из пазух. Все, процедура завершена.
Такое хирургическое вмешательство не является опасным, но позволяет ускорить выздоровление и уменьшить проявления основных симптомов, например, головной боли.
Для более эффективного лечения гайморита полученный после пункции гной может быть отправлен на посев, чтобы выявить возбудителя и определить, к каким антибактериальным препаратам он наиболее чувствителен. Вместе с антибиотиками часто прописывают антигистаминные препараты, которые позволяют уменьшить отечность, заложенность носа и другие проявления болезни.
Для лечения гайморита могут использоваться некоторые средства народной медицины. Такие средства не должны заменять основное лечение, назначенное врачом. Они могут только дополнять его. Причем перед применением тех или иных средств, следует посоветоваться с лечащим врачом.
Применение исключительно средств народной медицины, для лечения гайморита, может привести к плачевным результатам. Не вылеченный гайморит перейдет в хроническую форму и будет периодически тревожить пациента на протяжении всей жизни.
Специфические признаки
На поздних стадиях развития онкологии появляются характерные клинические особенности, по которым распознают локализацию опухоли.
Так, рак гайморовых пазух вызывает смещение глазных яблок вперед, припухлость щек, снижение остроты зрения. При поражении заднебоковой и задней стенки опухает височная ямка, развивается экзофтальм. Полная непроходимость носовых ходов указывает на рак медиальной стенки. Опухоль решетчатого лабиринта распознаются по слезотечению, деформации внутреннего уголка глаза, изменению формы нижнего века.
Уже на поздних стадиях развитиях появляется носовое кровотечение, выпячивание глазных яблок усугубляется, деформируется твердое небо, увеличиваются заглоточные, шейные и околоушные лимфатические узлы.
Клинические особенности некоторых видов опухоли носа
Эстезионейробластома формируется из клеток нейроэпителия. Опухоль располагается в верхней части носового хода, постепенно охватывая пазухи, мозг, основание черепа и орбиту. На снимках выглядит в качестве мягкотканого полипа, который дает метастазы в средостение, шейные лимфатические узлы, кости, легкие, плевру . Этот вид рака носа встречается у пожилых людей, мужчин среднего возраста и детей. Заболевание прогрессирует тремя путями – обостряется ринологическая симптоматика при поражении решетчатого лабиринта, гайморовых пазух, глазницы, обостряется носоглоточная симптоматика при распространении опухоли в носоглотку, хоану или решетчатый лабиринт или обостряется неврологическая симптоматика при прорастании раковых клеток в основание черепа.
Особенности рентгенографии
Рентгенография гайморовых пазух – быстрое и информативное исследование зоны острого или хронического воспаления. Диагностическая процедура безболезненна, не вызывает дискомфорта, негативных последствий.
Что можно увидеть на рентгене:
- выраженность катарального процесса;
- утолщение мягких тканей;
- наличие жидкости в пазухах;
- степень снижения пневматизации околоносовых синусов.
Рентген не требует специальной подготовки. Для получения максимальной информации снимки делают в нескольких проекциях – затылочно-лобной, затылочно-подбородной. Положение человека может быть разное: сидя, лёжа, стоя. Если пациент находился в сидячем положении, на снимке отчётливо виден горизонтальный уровень жидкости в синусе. При рентгене гайморовых пазух наиболее часто применяют носоподбородочную или носолобную проекцию.
Что показывает рентгенография:
- при наличии экссудата выявляется поперечное затемнение у верхней границы пазухи, отражает уровень слизистой мокроты;
- если воспаление в пристеночной области, края синуса на стенке неровные, направлены внутрь черепа;
- при морфологических изменениях эпителия (наличие полипов) наблюдаются уплотнения и неровности слизистой.
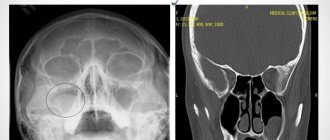
При расшифровке рентгеновского снимка на гайморит указывают такие признаки, как затемнение пазух, скопление в них жидкости. Анатомические структуры синуса в норме имеют чёткие контуры, в виде полуовальных тёмных ниш. Осветлённые участки указывают на воспаление.
Диагностика
На первичном осмотре врач проводит внешний осмотр, пальпирует ткани. Специалист отмечает асимметрию лицевых черт из-за опухоли мягких тканей. При риноскопии выявляется сужение просвета полости носа и/или носоглотки, а орофарингоскопия устанавливает спазм жевательных мышц, из-за которого рот открывается не полностью. Если при пальпации лимфатических узлов на шее с обеих сторон чувствуются уплотнения, то это указывает на метастазы.
После консультации доктор выдает направление на анализы. Проводится цитологическое исследование лимфатических узлов и гайморовых пазух. Назначается гистологическое исследование – биопсия лимфатических узлов и тканей носовой полости.
Следующий этап – инструментальное обследование:
- КТ/МРТ пазух носа, верхней челюсти, основания челюсти и глаз. Томография указывает точную локализацию очага опухоли, его распространения на окружающие ткани. Если на снимках есть области затемнения, назначается более детальное обследование;
- фиброларингоскопия для углубленного осмотра носоглотки;
- УЗИ органов брюшной полости и шеи для поиска метастазов;
- рентгенография грудной клетки для поиска отдаленных метастазов;
- фибробронхоскопия для поиска метастазов в средостении;
- ФГДС для поиска метастазов в желудочно-кишечном тракте;
- ангиография для поиска метастазов в магистральных сосудах;
- КТ/МРТ, ПЭТ органов грудной клетки и брюшной полости для поиска метастазов;
- пункция гайморовых пазух, носовой полости для определения клеточного состава опухоли и ее структуры.
После уточнения диагноза врач устанавливает стадию развития болезни:
Тотальное затемнение
Тотальное затемнение характерно для воспалительных заболеваний синусов, при котором продуцируется экссудат разного характера: слизь, гной, серозная жидкость. При этом пазуха заполняется не полностью, а только на половину или 2/3 от общей площади полости.
Если у пациента продуцирование жидкости является последствием реакции гиперчувствительности, то на снимке видны образования слизистой в виде подушечек. В рентгенологии этот признак называется «плюс-тень», при котором наблюдаются затемнения разной степени интенсивности.
На снимке жидкость, гной и изменения структуры эпителия могут проявляться одним цветом. В этом случае для уточняющего диагноза назначают дополнительные методы обследования – лабораторные, эндоскопические, инструментальные (КТ, УЗИ).
Если гомогенное затемнение больше проявляется справа, следует предположить отёчность, слева – скопление гноя.
Лечение
Тактика лечения определяется врачом, исходя из клинических особенностей и стадии развития болезни.
Оперативное вмешательство
Большинство опухолей лечатся хирургическим путем. Осуществляется открытая или эндоназальная операция. Так, например, злокачественная опухоль слизистой оболочки и пазух носа оперируется через наружный доступ. Врач обнажает анатомические структуры полости, верхней челюсти, решетчатой пазухи и глазницы. Операции предшествует лучевое облучение, суммарная очаговая доза которого не превышает 50 гр.
Операции в зависимости от степени тяжести:
| 1 стадия | Опухоль удаляется вручную через доступ в полости носа. Если очаг небольшой, то возможно удаление методом криодеструкции |
| 2 стадия | Проводится открытая операция. Наружная стенка и носовые раковины иссекаются, резецируются клетки решетчатой пазухи и отделы верхней челюсти при наличии раковых клеток в верхнечелюстной пазухе |
| 3 и 4 стадия | Верхняя челюсть резецируется. Если поражена глазница, то она полностью иссекается. Остаются только костные стенки |
При метастазировании удаляют первичный очаг, а также иссекается шейная клетчатка. Операция Крайля проводится редко при массовом поражении шейных лимфатических узлов.
Химиотерапия
Больные низкодифференцированными видами рака подвергаются лучевому облучению, а также химиотерапии. Кроме того, препараты назначаются по следующим показаниям:
- верифицированные опухоли по результатам гистологии и цитологии;
- отдаленные метастазы;
- метастазы в регионарных лимфатических узлах;
- рецидив;
- ненарушенная функциональность сердечно-сосудистой системы, почек, печени и органов дыхания;
- показатели крови удовлетворительны – количество тромбоцитов более 100000, гранулоцитов – более 200, а гемоглобин и гематокрит в порядке нормы;
- личный отказ пациента от операции;
- коррекция неоперабельной опухоли в операбельную.
Назначаются платины, метотрексат, блеомицин, фторурацил, доксорубицин.
Таргетная терапия назначается при лечении плоскоклеточного рака головы и шеи с метастазами после курса химиотерапии, местно-распространенного плоскоклеточного рака головы и шеи вкупе с облучением. Также таргетные препараты используются при неэффективности химиотерапии при лечении рецидивирующего плоскоклеточного рака.
Профилактика
Для предотвращения злокачественных опухолей носа и его пазух важно своевременно лечить воспаление носовых структур, не допускать развитие гиперпластических процессов и сразу удалять полипы.
В дальнейшем после пройденного курса лечения больные наблюдаются у онколога. Первые два года следует проходить осмотр ежемесячно, следующие пять лет – раз в полгода. При повышенном риске рецидива плановые обследования назначаются индивидуально.
Список литературы по теме:
- Ганцев Ш.Х. онкология – М, 2012 г – С.204-205.
- Головин Д. И. Ошибки и трудности диагностики опухолей, Д.: Медицина. Ленингр. отд-ние, 2015г. 305 с.
- Головин Д. Им Двораковскаг И. В. Опухоли носа и придаточных пазух. Л.: Медицина. Ленингр. отд-ние. 2014. 94 с.
- Избранные лекции по клинической онкологии/Под ред. В.И. Чиссова, С.Л. Дарьяловой. – М., 2010г.
- Матякин Е.Г., Алферов В.С. Химиотерапия опухолей головы и шеи // Мат. 2й Рос. онкол. конф. «Современные тенденции развития лекарственной терапии опухолей» 8–10 декабря 2021 г. – М., 256с.
- Подвязников С.О., А.И. Пачес, Т.Д. Таболиновская Диагностика и лечение злокачественных опухолей полости носа и придаточных пазух // СИБИРСКИЙ ОНКОЛОГИЧЕСКИЙ ЖУРНАЛ. . — 2011.
- Опухолиголовы и шеи: рук/ А.И. Пачес.- 5-е изд., доп. И перераб.-М.: Практическая медицина , 2013. -478 с.
- Хасанов А.И. Сравнительная оценка эффективности лечения местнораспространенных злокачественных опухолей верхней челюсти полости носа и околоносовых пазух Вестн РОНЦ им. Н.Н. Блохина РАМН. 2006. Т. 17. № 1 С. 45—49
- Шайн А.А. Онкология. М – 2014г. 365 с.
- Энциклопедия клинической онкологии/Под ред. М.И. Давыдова. – М.,2014г. –С.140-179.
УЗИ в режиме серой шкалы: диагностика и оценка эффективности лечения верхнечелюстного синусита
Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Введение
Заболеваемость острым бактериальным риносинуситом в нашей стране имеет тенденцию к увеличению. Так, по данным Департамента здравоохранения г. Москвы, в период 2012–2017 гг. число больных увеличилось в 1,9 раза по сравнению с предыдущими 15 годами, при этом возросло количество пациентов с тяжелыми формами этого страдания [1]. Острый риносинусит входит в число наиболее распространенных заболеваний, встречающихся в амбулаторной практике. По разным странам частота его колеблется от 15 до 40 эпизодов на 1000 пациентов в год, женщины страдают приблизительно в два раза чаще мужчин, а самая высокая заболеваемость приходится на трудоспособный возраст от 25 до 44 лет [2].
Наличие лицевых болей, затруднение носового дыхания, гнойные выделения из носа, расстройство обоняния, неприятный запах в носу являются наиболее частыми симптомами синусита. Близкое расположение зрительного, блоковидного, глазодвигательного и отводящего нервов может приводить к мельканию мушек перед глазами, нарушению конвергенции, снижению зрения, головокружению, тошноте и даже рвоте. Неадекватная или недостаточная и несвоевременная терапия часто способствует переходу острого синусита в хроническую форму, он приобретает рецидивирующий характер и влечет за собой развитие хронического бронхита, пневмонии или бронхиальной астмы. Меняющийся спектр возбудителей, развитие их резистентности к ранее применявшимся препаратам осложняют выбор антибиотикотерапии. Считается, что при отсутствии эффекта стартовой терапии на 7-е сутки должен быть произведен повторный диагностический поиск [3].
Существующий ряд наиболее часто применяемых для этой цели методик включает переднюю риноскопию, эндоскопию, ультразвуковое сканирование в А- и В-режимах, диагностическую пункцию, обзорную рентгенографию и компьютерную томографию придаточных пазух носа (ППН). Передняя риноскопия при обнаружении слизисто-гнойного секрета в среднем носовом ходе свидетельствует о наличии синусита, однако отсутствие отделяемого не исключает патологический процесс в пазухах.
Эндоскопия полости носа позволяет визуализировать отделяемое в области соустья околоносовых пазух, однако проведение полноценного эндоскопического обзора полости носа может быть затруднено при грубой деформации носовой перегородки. Ультразвуковое сканирование в А-режиме из-за трудности интерпретации получаемых данных часто не позволяет дифференцировать кисту или полип от отека слизистой и жидкостного компонента.
Диагностическая пункция не дает представления о состоянии стенок и слизистой оболочки, о наличии полипов и других образований, хотя и позволяет получить содержимое пазухи или доказать его отсутствие.
Обзорная рентгенография является основным методом диагностики околоносовых пазух. Частота совпадения результатов рентгенографии и компьютерной томографии для верхнечелюстного синусита составляет 77% [4].
Компьютерная томография ППН – «золотой стандарт» в диагностике синуситов, она служит надежной основой при планировании оперативного лечения. Однако применение ее для мониторинга при консервативном лечении ограничено из-за высокой стоимости и наличия лучевой нагрузки.
Ультразвуковое сканирование верхнечелюстных пазух в режиме серой шкалы (В-режим) применяется уже более 15 лет и не только в тех случаях, когда необходимо исключить экссудативный синусит в группе лиц, имеющих противопоказания к рентгеновскому исследованию, но и для мониторинга на фоне лечения [5], однако частота его применения невелика и не превышает 4%, тогда как частота использования лучевых методов составляет 87% [2].
В качестве иллюстрации возможностей ультразвукового исследования (УЗИ) верхнечелюстных пазух в режиме серой шкалы приводим следующие клинические наблюдения, в которых исследование выполнено на современном ультразвуковом приборе экспертного класса. УЗИ проводили в положении пациента сидя лицом к исследователю линейным датчиком частотой 7,5 МГц в сагиттальном и горизонтальном срезах, ориентиром для нахождения верхнечелюстной (гайморовой) пазухи служила нижняя стенка орбиты, являющаяся верхней стенкой гайморовой пазухи.
Клиническое наблюдение 1
Пациентка Н., 25 лет, обратилась к отоларингологу с жалобами на заложенность левой половины носа. При УЗИ левой околоносовой пазухи в А-режиме отмечается расширение начального комплекса (рис. 1а), в В-режиме задняя стенка не визуализируется, так как пневматизация пазухи сохранена, отмечается утолщение слизистой оболочки до 15 мм – картина левостороннего верхнечелюстного катарального синусита (рис. 1б).
Рис. 1.
Катаральный верхнечелюстной синусит.
а)
Эхограмма левой верхнечелюстной пазухи в А-режиме.
б)
Эхограмма левой верхнечелюстной пазухи в В-режиме.
Как известно, для катарального синусита характерны отек слизистой оболочки, клеточная инфильтрация всех ее слоев лейкоцитами, за счет чего в В-режиме непосредственно за костной основой передней стенки пазухи появляется слабоэхогенная зона с четким дистальным контуром, что при исследовании в А-режиме соответствует расширению начального комплекса. В данном наблюдении ни при УЗИ в режиме серой шкалы, ни в А-режиме отражений от задней стенки нет, то есть пневматизация пазух сохранена.
Визуализация задней стенки возможна только при нарушении пневматизации и зависит от количества секрета или другого содержимого: чем больше секрета, тем более полным будет обзор стенок. Линия раздела сред, которая соответствовала бы рентгенологическому понятию «уровня жидкости», при УЗИ не видна, так как ультразвуковой пучок проходит параллельно этой линии [6]. Следовательно, о количестве экссудата приходится судить по протяженности визуализации задней стенки в сагиттальном срезе.
Клиническое наблюдение 2
Пациентка В., 40 лет, обратилась с жалобами на заложенность носа, боли в проекции левой верхнечелюстной пазухи. При УЗИ околоносовых пазух справа отмечается равномерное утолщение слизистой оболочки (рис. 2а), слева – нарушение пневматизации: задняя стенка видна до уровня подглазничного отверстия (рис. 2б). Дополнительная гиперэхогенная дуга – стенка кисты. На рентгенограмме, выполненной в этот же день, отмечается тотальное затемнение левой верхнечелюстной пазухи, при МСКТ слева подтверждено наличие кисты.
Рис. 2.
Правосторонний экссудативный верхнечелюстной синусит. Киста правой верхнечелюстной пазухи.
а)
Эхограмма правой верхнечелюстной пазухи в В-режиме. Калиперами отмечена утолщенная слизистая оболочка.
б)
Эхограмма левой верхнечелюстной пазухи в В-режиме. Стрелками отмечена стенка кисты.
Клиническое наблюдение 3
Пациент Э., 49 лет, обратился с жалобами на заложенность носа, слизистое отделяемое, дискомфорт в скуловой области. При УЗИ в А-режиме в обеих верхнечелюстных пазухах отмечается значительное расширение начального комплекса и справа – дополнительный пик от задней стенки (рис. 3а), на рентгенограмме справа – субтотальное затемнение, слева – пристеночное утолщение слизистой (рис. 3б). При УЗИ в В-режиме справа виден экссудат, заполняющий практически весь объем пазухи (рис. 3в), слева – пристеночное утолщение слизистой оболочки до 14 мм (рис. 3г). Отмечается полное совпадение результатов УЗИ и рентгенографии. Через 7 дней консервативного лечения отмечено полное восстановление пневматизации справа (рис. 3д) и значительное уменьшение толщины слизистой слева (рис. 3е).
Рис. 3.
Правосторонний экссудативный верхнечелюстной синусит в динамике до и после лечения.
а)
Эхограмма верхнечелюстных пазух в А-режиме до лечения.
б)
Рентгенограмма придаточных пазух носа до лечения.
в)
Эхограмма правой верхнечелюстной пазухи в В-режиме до лечения.
г)
Эхограмма левой верхнечелюстной пазухи в В-режиме до лечения.
д)
Эхограмма правой верхнечелюстной пазухи в В-режиме после лечения.
е)
Эхограмма левой верхнечелюстной пазухи в В-режиме после лечения.
Клиническое наблюдение 4
Пациентка Ю., 36 лет, обратилась с жалобами на чувство давления в области правой верхнечелюстной пазухи. При УЗИ (рис. 4а) пневматизация правой верхнечелюстной пазухи сохранена, задняя стенка не визуализируется, слизистая утолщена, причем утолщение неоднородное, с точечными гиперэхогенными включениями. При МСКТ (рис. 4б, в) – также неравномерное утолщение слизистой, с участком неоднородного уплотнения – грибковым телом (мицетомой). Плотные включения представляют собой отложения фосфата и сульфата кальция в областях некроза мицетомы – картина неинвазивного грибкового синусита. Пациентка оперирована, диагноз подтвержден.
Рис. 4.
Неинвазивный грибковый верхнечелюстной синусит.
а)
Эхограмма правой верхнечелюстной пазухи в В-режиме.
б)
МСКТ придаточных пазух носа. Аксиальная проекция.
в)
МСКТ придаточных пазух носа. Фронтальная проекция.
Клиническое наблюдение 5
Пациент Н., 43 лет, обратился с жалобами на затруднение носового дыхания, стекание слизи по задней стенке глотки, дискомфорт в левой скуловой области, головные боли. При УЗИ пневматизация правой верхнечелюстной пазухи сохранена, в нижнем отделе вблизи передней стенки визуализируется киста размерами 11 х 9 мм (рис. 5а), левая верхнечелюстная пазуха безвоздушна (рис. 5б), картина напоминает экссудативный синусит, однако задняя стенка имеет двойной контур, и этот признак указывает на то, что это не свободный экссудат, а крупная киста, что и подтверждается результатами МСКТ (рис. 5в, г).
Рис. 5.
Кисты верхнечелюстных пазух.
а)
Эхограмма правой верхнечелюстной пазухи в В-режиме. Стрелками отмечена стенка кисты.
б)
Эхограмма левой верхнечелюстной пазухи в В-режиме. Стрелками отмечена стенка кисты.
в)
МСКТ придаточных пазух носа. Фронтальная проекция.
г)
МСКТ придаточных пазух носа. Аксиальная проекция.
Клиническое наблюдение 6
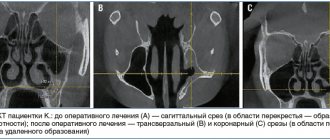
Пациентка К., 38 лет, обратилась с жалобами на затруднение носового дыхания, слизисто-гнойное отделяемое из полости носа, головную боль, субфебрильную температуру. При УЗИ пневматизация правой верхнечелюстной пазухи нарушена, видна задняя стенка, имеющая единственный контур в отличие от предыдущего наблюдения, вблизи передней стенки – дополнительная дуга, являющаяся стенкой кисты (рис. 6а). Наличие экссудативного синусита подтверждено рентгенологически: правый верхнечелюстной синус тотально затемнен (рис. 6б). Несмотря на лечение, через 4 дня при УЗИ не отмечено никакой динамики, что послужило основанием для пункции, при которой получено гнойное отделяемое, пазуха промыта раствором диоксидина. В результате при контрольном УЗИ через 2 дня пневматизация пазухи восстановлена, задняя стенка не видна, вблизи передней стенки сохраняется небольшая киста (рис. 6в).
Рис. 6.
Правосторонний экссудативный верхнечелюстной синусит. Контроль лечения.
а)
Эхограмма правой верхнечелюстной пазухи в В-режиме до лечения. Сагиттальная проекция.
б)
Рентгенограмма придаточных пазух носа до лечения.
в)
Эхограмма правой верхнечелюстной пазухи в В-режиме после лечения. Аксиальная проекция.
Клиническое наблюдение 7
Пациентка Б., 28 лет, обратилась с жалобами на затруднение носового дыхания, слизисто-гнойное отделяемое из носа, головную боль, в течение полутора недель лечилась сосудосуживающими препаратами. Известно, что страдает хроническим синуситом с обострениями 1–2 раза в год. На рентгенограмме (рис. 7а) в правой верхнечелюстной пазухе выраженное утолщение слизистой, в левой – на фоне пристеночного утолщения слизистой определяется уровень жидкости до 1/3 объема пазухи, этими же словами можно описать и ультразвуковую картину (рис. 7б, в). Назначены антибиотики, топические кортикостероиды. Через 4 дня ультразвуковая картина без малейшей динамики (рис. 7г), в связи с чем пазуха пунктирована, промыта и заполнена диоксидином (рис. 7д): он прозрачен для ультразвука и дает возможность детально рассмотреть утолщенную слизистую – равномерную по передней стенке и в виде нескольких полипов по задней стенке.
Рис. 7.
Полипозный полисинусит. Контроль лечения.
а)
Рентгенограмма придаточных пазух носа до лечения.
б)
Эхограмма левой верхнечелюстной пазухи в В-режиме до лечения. Сагиттальная проекция.
в)
Эхограмма левой верхнечелюстной пазухи в В-режиме до лечения. Аксиальная проекция.
г)
Эхограмма левой верхнечелюстной пазухи в В-режиме через 4 дня от начала лечения. Аксиальная проекция.
д)
Эхограмма левой верхнечелюстной пазухи, заполненной раствором диоксидина, в В-режиме через 4 дня от начала лечения. Сагиттальная проекция.
е)
Эхограмма левой верхнечелюстной пазухи в В-режиме через 8 дней от начала лечения. Сагиттальная проекция.
ж)
Эхограмма левой верхнечелюстной пазухи в В-режиме через 15 дней от начала лечения. Сагиттальная проекция.
з)
Эхограмма левой верхнечелюстной пазухи в В-режиме через 36 дней от начала лечения. Сагиттальная проекция.
и)
МСКТ придаточных пазух носа. Аксиальная проекция.
к)
Эхограмма правой верхнечелюстной пазухи в В-режиме через 2 года. Сагиттальная проекция.
л)
Эхограмма левой верхнечелюстной пазухи в В-режиме через 2 года. Сагиттальная проекция.
Еще через 4 дня (8-й день от начала лечения) на фоне продолжающейся терапии ультразвуковая картина полностью восстанавливается: пазуха вновь заполнена неоднородным содержимым (рис. 7е), и только еще через неделю количество содержимого уменьшается, частично восстанавливается пневматизация (рис. 7ж). Однако уже через 3 нед вновь полностью возвращается первоначальная картина (рис. 7з), МСКТ подтверждает наличие полипозного полисинусита (рис. 7и), пациентке проведено оперативное лечение и в течение двух лет она чувствует себя хорошо. Через 2 года на фоне беременности вновь возникает заложенность носа, при УЗИ на 2-й день болезни обнаруживается двусторонний экссудативный верхнечелюстной синусит (рис. 7к, л), предпринято промывание пазух через сформированные при оперативном лечении соустья, получено большое количество густой вязкой слизи, назначено лечение: аква-марис, назонекс, ирригационная терапия, интраназальные глюкокортикостероиды (мометазол). Благодаря своевременным действиям быстро достигнута стойкая ремиссия.
Заключение
Чувствительность УЗИ в отношении нарушения пневматизации составляет 100%. В определении ее причины, будь то отек слизистой, наличие экссудата, кист или полипов, естественно УЗИ не может соперничать с компьютерной томографией. При отеке слизистой чувствительность УЗИ составляет 82,3%, специфичность – 66,7%, при кистах – 66,7 и 33,0%, при полипах – 90,9 и 62,5% соответственно [7]. Но сравнительный анализ информативности обзорной рентгенографии и ультразвуковой диагностики показал отсутствие статистически значимых различий между ними [8], то есть отоларинголог вправе ожидать от УЗИ той же информации, что и от обзорной рентгенографии, с единственной разницей в том, что УЗИ еще и обеспечивает многократную, быструю, безвредную, наглядную и объективную оценку эффективности лечения. Стремление соблюдать принципы доказательной медицины диктует необходимость в более широком применении УЗИ придаточных пазух носа в амбулаторной практике.
Литература
- Козлов В.С., Горбунов С.А., Кудряшов С.Е. Анализ опыта применения назальных катетеров при остром бактериальном риносинусите // Вестник оториноларингологии. 2020; 85 (6): 46–51.
- Савлевич Е.Л., Козлов В.С., Фариков С.Э. Анализ современных схем диагностики и лечения острого риносинусита по данным амбулаторной службы поликлиник Управления делами Президента РФ // Вестник оториноларингологии. 2020; 85 (4): 51–57.
- Гуров А.В., Закариева А.Н. Возможности современных макролидов в терапии острых гнойных синуситов // Consilium medicum. 2010: 12 (3): 31–35.
- Рязанцев С.В., Карнеева О.В., Гаращенко Т.И., Гуров А.В., Свистушкин В.М., Сапова К.И., Казанова А.В., Максимова Е.А. Острый синусит. Клинические рекомендации Национальной медицинской ассоциации оториноларингологов. М., 2021. 30 с.
- Шиленкова В.В., Козлов В.С., Бырихина В.В. Двухмерная ультразвуковая диагностика околоносовых пазух: Учебное пособие. Ярославль, 2006. 54 с.
- Васильченко С.А., Сергеева Т.А., Валитова Л.Н., Хабарова Е.Г., Бурков С.Г. Ультразвуковая визуализация верхнечелюстных пазух: опыт применения при синуситах в амбулаторных условиях // Кремлевская медицина. 2012; 1: 65–68.
- Бырихина В.В. Двухмерная ультразвуковая диагностика заболеваний околоносовых пазух: Автореф. дис. … канд. мед. наук. М., 2007.
- Шиленкова В.В., Бырихина В.В., Карпов В.А., Шаргин В.В., Корсун А.А. Сравнительный анализ информативности двухмерной ультрасонографии в диагностике околоносовых пазух у взрослых и детей // Российская оториноларингология. 2005; 1 (14): 129–132.
Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.