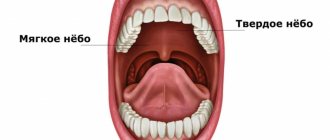
Остеомиелит челюсти — это опасное воспалительное заболевание, которое вызывает инфекция. Гнойно–некротический процесс развивается на кости зуба — чаще всего на нижней челюсти. Далее воспаление поражает костную ткань головы и распространяется на мягкие ткани — десны, слюнные железы, кожу, жевательные и мимические мышцы. В тяжелых случаях образуется гной и происходит некроз ткани кости.
Если процесс переходит в гнойное воспаление мягких тканей лица, пациент страдает не только от локального воспаления кости, но и от общей интоксикации.
Не всегда воспалительные процессы во рту переходят в остеомиелит. Этот недуг чаще поражает людей с ослабленным иммунитетом.
Общие сведения
Остеомиелит нижней челюсти встречается чаще, протекает тяжелее и дает больше осложнений. При хроническом остеомиелите нижней челюсти кость поражается глубже, это может привести к переломам челюсти. Воспаление захватывает опасный участок — челюстные отростки. Острый остеомиелит нижней челюсти легко переходит в подострый, а затем в хронический.
Остеомиелит верхней челюсти развивается более стремительно, может привести к воспалению гайморовых пазух. Однако, поскольку здесь костная ткань менее плотная, при остеомиелите верхней челюсти реже развиваются абсцессы и флегмоны, а само заболевание протекает легче.
Входными воротами для инфекции является больной зуб, а возбудители воспаления — золотистый и белый стафилококк, пневмококки, кишечная и тифозная палочки. Это микрофлора обычно располагается в очагах хронической инфекции тканей, окружающих зуб.
Воспаление при остеомиелите не происходит внезапно, вначале хроническая инфекция долгое время развивается в десне — например, при заболеваниях периодонтита или пародонтита. Затем, при нарушении оттока продуктов жизнедеятельности инфекции, микрофлора из очага поражения распространяется на окружающую ткань.
Остеомиелит других участков костной системы вызывает всего один вид возбудителей — стафилококк (стрептококк), который проникает в ткань с током крови. Поскольку остеомиелит челюсти могут вызывать разные возбудители, течение заболевания имеет гораздо больше отличительных особенностей, чем при обычном остеомиелите.
Провоцирующие факторы
Для развития остеомиелита наличия только причин недостаточно. Инфекция начинает активно «атаковать» костную ткань челюсти при влиянии провоцирующих факторов. Главное условие для возникновения патологического процесса — иммунодефицит. Ослабленная иммунная система не способна противостоять бактериям, что и приводит к поражению тканей.
Спровоцировать остеомиелит могут и другие факторы, снижающие иммунитет:
- вредные привычки (алкоголизм, курение);
- сахарный диабет;
- болезни иммунодефицита;
- плохое питание, диета, голодание;
- онкологические заболевания.
При отсутствии лечения или не законченной терапии развивается хронический остеомиелит челюсти. Хроническая форма заболевания сложно поддается терапии и провоцирует серьезные осложнения.
Классификация
Остеомиелит челюстей (фото) классифицируют по нескольким параметрам.
По причине возникновения остеомиелит может быть:
- Инфекционный
а) Однотогенный. Является следствием болезни зубов — кариеса, стоматита. Самый распространенный тип патологии, составляет 75% от всех случаев остеомиелита.
в) Неодонтогенный (гематогенный). Возбудитель поступает с током крови из других очагов инфекции. Может быть следствием хронического тонзиллита, дифтерии, скарлатины.
- Неинфекционный (травматический). Результат механического повреждения челюсти или раны, через которую и попадает инфекция. Остеомиелит может возникнуть под влиянием растущей злокачественной опухоли или стать осложнением после стоматологической операции. Например, если нервная ткань недостаточно тщательно удалена из зубной лунки.
По течению болезни остеомиелит челюсти бывает:
- Острый. Продолжается 7–14 дней, затем переходит в подострую стадию — когда на месте воспаления образуется свищ и экссудат изливается из очага воспаления.
- Хронический. Длится от недели до нескольких месяцев. Завершается отторжением отмерших костных участков через свищевой ход. Лечение на этом этапе обязательно.
- Подострый. Переходная форма между острым и хроническим заболеванием, длится 4–8 дней. Болезненные признаки стихают, но инфекция активно распространяется.
По месту расположения патологии:
- Остеомиелит верхней челюсти.
- Остеомиелит нижней челюсти.
По степени охвата:
- Ограниченный. Воспаление охватывает альвеолярный отросток или область 2–4 зубов челюсти.
- Диффузный. Патология охватывает большую часть или всю челюсть.
По клинико–рентгенологическим формам хронический одонтогенный остеомиелит бывает:
- продуктивным. В процессе заживления не образует секвестров (отмерших костных участков);
- деструктивным. При выздоровлении образует секвестры.
- деструктивно–продуктивным.
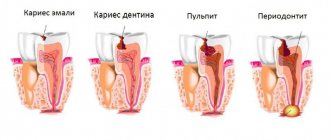
Причины остеомиелита челюсти
Одонтогенный остеомиелит вызывают запущенные заболевания полости рта. Инфекция проникает в костную ткань через пораженную пульпу или корень зуба. Среди самых распространенных ворот инфекции:
- кариес;
- пульпит;
- периодонтит;
- перикоронарит;
- альвеолит;
- гранулема или киста зуба.
При гематогенном остеомиелите инфекция с током крови может попасть из нарывов на шее или лице (фурункулов, карбункулов) или стать следствием:
- гнойного отита;
- тонзиллита;
- инфекции пуповины у младенцев;
- воспалительных очагов при дифтерии и скарлатине.
При травматическом остеомиелите инфекция из внешней среды попадает в открытую рану, затем в ткань кости. Это может случится:
- при огнестрельном ранении;
- переломе челюсти;
- повреждении слизистой оболочки носа.
Если человек обладает хорошим иммунитетом, его организм успешно противостоит вторжению болезнетворных бактерий и в 60% случаев может предотвратить развитие болезни. Если пациент страдает хроническими недугами — заболеваниями крови, печени, почек, эндокринной системы, артритами и полиартритами, остеомиелит челюсти у него разовьется с большей степенью вероятнОстеомиелит челюстиости.
Профилактические мероприятия
Профилактику важно проводить не лишь для того, чтобы предотвратить развитие гнойного воспаления, но и для минимизации вероятности появления осложнений. С помощью профилактического мероприятия можно также ускорить реабилитацию, если предупредить болезнь не получилось:
- Своевременное устранение кариозных образований, даже если какие-либо клинические симптомы отсутствуют.
- Санация различных очагов инфекции.
- Физическая активность, сбалансированный и полноценный рацион, способствующие эффективной работе иммунной системы.
- Соблюдение рекомендаций врача после травмирования, в ходе восстановления после оперативного вмешательства либо удаления зуба.
В конце хочется подчеркнуть, что хотя современная медицина шагнула далеко вперёд, остеомиелит челюстной кости до сих пор остаётся серьезной проблемой. Благодаря своевременному обнаружению симптомов патологии и правильному лечению, можно существенно повысить вероятность того, что пациент сможет полностью восстановиться и качество его дальнейшей жизни не пострадает.
Симптомы остеомиелита челюсти
На начальной стадии остеомиелит челюсти не имеет характерных признаков. Человек чувствует недомогание, как при большинстве воспалительных заболеваний. Не подозревая о настоящей причине плохого самочувствия, пациент может предположить другое заболевание и заняться самолечением. Это не просто не поможет, но и отодвинет момент выздоровления. Поэтому в случае плохого самочувствия важно обязательно обратиться к врачу.
Внешние симптомы челюстного остеомиелита:
- Общая слабость, потливость, головная боль. Человек угнетен, он плохо спит, отказывается от еды.
- В зависимости от типа инфекции и иммунитета пациента температура тела поднимается до 38 и выше или остается в норме. Если температура отсутствует — значит организм не борется с инфекцией.
- При острой форме одонтогенного остеомиелита болит пораженный инфекцией зуб. Боль усиливается при надавливании и на не купируется приемом обезболивающих. Ткани вокруг зуба отечны и имеют красноватый оттенок. Подвижен не только больной зуб, но и те, что находятся рядом.
- Иногда развивается абсцесс на надкостнице корня зуба. Воспаление захватывает соседние зубы, острая боль стреляет в ухо, висок и область глаза.
- При остеомиелите нижней челюсти немеет нижняя губа, рот и подбородок. Когда воспаление захватывает околочелюстные ткани, боль разливается по всему лицу и шее. Увеличиваются и болят подчелюстные и шейные лимфатические узлы.
- В пространстве между зубом и десной образуется пародонтальный карман с гноем.
Симптомы острого остеомиелита челюсти:
- больно жевать;
- на месте, где развивается инфекция, кожа бледнеет и покрывается налетом;
- желтеют склеры глаз;
- скачки артериального давления;
- при остеомиелите нижней челюсти немеет и перестает двигаться часть нижней губы, это происходит из-за того, что очаг воспаления сдавливает альвеолярный нерв.
При подостром остеомиелите воспалительный процесс продолжается, образуются секвестры. Зубы в пораженной челюсти сохраняют и даже усиливают подвижность.
При хроническом остеомиелите пациент чувствует себя удовлетворительно. Во время ремиссии боль утихает. Однако, сохраняются такие тревожные признаки:
- отсутствие аппетита;
- плохой сон;
- болезненность кожи лица;
- лимфоузлы увеличены;
- во рту не заживают свищи, из них регулярно отделяется гной;
- слизистые оболочки рта отечны;
- зубы на пораженной челюсти подвижны, со временем их подвижность увеличивается.
Во время обострения пациент вновь ощущает боль, разлитую по всей челюсти и не всегда может точно указать на место ее локализации.
Младенцы и маленькие дети тоже могут заболеть остеомиелитом челюсти (как правило, верхней). Заболевание развивается на фоне сепсиса или становится осложнением ОРВИ. Симптомы остеомиелита у детей ярко выражены, болезнь протекает стремительно и может повлечь тяжелейшие осложнения, вплоть до пневмонии и менингита. Поэтому важно как можно быстрее обратиться к врачу и начать лечение, если у малыша есть такие симптомы:
- высокая температура, которую не удается снизить при помощи жаропонижающих препаратов;
- отекают щеки, глаза, губы, появляется асимметрия лица, ребенку трудно открыть глаза, из-за отека носа сложно дышать. Если не обратиться к врачу, отек распространяется на шею;
- увеличиваются лимфоузлы;
- на деснах заметны гнойные очаги, а со временем открываются инфильтраты и свищи;
- боль в области глаз.
Острые края альвеолы
Луночковая боль может быть вызвана выступающими острыми краями лунки, травмирующими расположенную над ними слизистую оболочку. Боль появляется через 1—2 дня после удаления зуба, когда края десны над лункой начинают сближаться.
- Боль усиливается во время жевания и при прикосновении к десне;
- При ощупывании лунки пальцем определяется выступающий острый край кости, возникает резкая боль.
Отличить эту боль от боли при альвеолите можно по отсутствию воспалительных явлений в области лунки и наличию в ней организующегося сгустка крови.
Диагностика
Остеомиелит не может пройти самостоятельно, без врачебной помощи состояние пациента будет ухудшаться.
Сходные симптомы имеют периодонтит, кисты и опухоли челюсти, а также поражения тканей полости рта при сифилисе, туберкулезе, грибковом поражении кожи. Поэтому заниматься самодиагностикой крайне не рекомендуется.
При обращении в клинику необходимо:
- Пройти первичный осмотр челюсти у стоматолога. При остеомиелите простукивание и пальпация пораженных участков будут болезненны.
- Сделать рентгеновский снимок. При острой форме он малоинформативен, но при подострой и хронической патологии будут заметны участки изменения плотности кости и участки отмершей костной ткани.
- Сдать общий анализ мочи и крови, биохимический анализ крови, бактериологический посев для выявления типа патогенных микроорганизмов.
- Сделать компьютерную томограмму.
Восстановление после операции
Без госпитализации
Мы не используем общий наркоз, который нередко приводит к осложнениям и требует пребывания в стационаре 1-3 дня. Седативные препараты для погружения в медикаментозный сон не оказывают влияния на организм, полностью выводятся через 30-40 минут.
Малотравматичный ультразвуковой протокол в сочетании с микроскопной хирургией, проводимый опытными челюстно-лицевыми хирургами, позволяет избежать травматичности и провести операцию максимально бережно и деликатно.
При обращении в наш Центр уже первую ночь после операции Вы проведете дома.
Ускоренная реабилитация
Восстановление после операции происходит в течение недели. Для желающих ускорить процесс предлагаем авторскую программу ускоренной реабилитации для устранения болевого синдрома, гематом и отечности тканей в день посещения:
Домашний уход
После операции назначается медикаментозное лечение для снятия болевого синдрома и предотвращения воспаления. Отдельно назначается курс антибиотиков. Весь пакет препаратов Вы получите бесплатно, чтобы предотвратить покупку контрафактной продукции.
Все необходимые препараты и инструкция с правилами поведения реабилитационного периода выдаются сразу после операции
Просим не пропускать прием медикаментов, обрабатывать прооперированную область и следовать правилам поведения в реабилитационном периоде — памятка находится в пакете с лекарствами.
Спустя 1,5-2 недели после операции мы пригласим Вас для снятия швов и выполнения контрольного КТ-снимка для оценки состояния пазухи и кости.
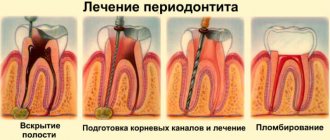
Лечение остеомиелита челюсти
Лечение остеомиелита челюсти проходит комплексно и состоит из оперативного вмешательства, медикаментозного лечения и общеукрепляющей терапии, которая способствует регенерации тканей.
При оперативном вмешательстве:
- хирург удаляет пораженный зуб;
- обрабатывает свищи и фурункулы в полости рта;
- проводит дренирование гноя;
- удаляет омертвевшие (секвестрированные) участки кости;
- заполняет полые участки костными материалами;
- укрепляет шинами подвижные зубы.
Одновременно проводится медикаментозное лечение:
- антибиотики;
- иммуностимуляторы;
- витаминные комплексы.
Для закрепления результата необходимо пройти курс физиопроцедур:
- УВЧ;
- магнитотерапии;
- ультразвуковой терапии.
В процессе лечения пациенту назначается обильное питье и щадящая диета из легких, измельченных и питательных продуктов. Необходимо тщательно следить за гигиеной полости рта.
Прогноз и профилактика остеомиелита челюсти
Если пациент вовремя обратился за врачебной помощью, соблюдал рекомендации врача и получил правильное лечение в полном объеме — остеомиелит будет успешно вылечен. Некорректное лечение в сочетании с ослабленным иммунитетом может привести к следующим осложнениям:
- сепсису;
- острому гнойному воспалению;
- общей интоксикации;
- образованию множественных абсцессов;
- менингиту;
- воспалению лицевых нервов;
- деформации кости;
- гнойному синуситу и разрушению стенок гайморовых пазух;
- инфицированию глазницы и образованию флегмоны;
- переломам челюсти.
Для профилактики остеомиелита челюсти важно:
- Каждый год проходить осмотры у стоматолога.
- Правильно чистить зубы, следить за гигиеной полости рта, использовать межзубные нити и ополаскиватели.
- Вовремя лечить зубы и десны.
- Беречь челюсти от травм .
- Укреплять иммунитет.
- Не запускать лечение инфекционных заболеваний, в том числе ангин и ОРВИ.
Осложнения
В результате неправильной постановки диагноза либо отсутствия надлежащего лечения на первых стадиях развития остеомиелита зачастую развиваются серьезные осложнения, которые часто приводят к инвалидности и даже смерти пациента.
Самые распространенные осложнения остеомиелита челюстных костей:
- Тромбофлебиты лицевых вен, перикардиты, медиастиниты и сложные формы воспаления легких.
- Если очаг воспаления расположен в верхней челюсти, инфекция может поразить глазное яблоко, что приводит к атрофии зрительного нерва и безвозвратной потере зрения.
- Абсцессы мягких тканей, гнойные затеки и флегмоны, которые могут оперативно распространяться на средостение и шейную зону. Опасность проблемы заключается в том, что она сопровождается сепсисом, который оперативно поражает ключевые органы с одновременным появлением септического шока и смертью.
- Гнойные поражения мозговых оболочек и формирование менингитов.