Перелом любой лицевой кости всегда содержит ту или иную степень тяжести вреда здоровью, потому что лицевая часть черепа тесно связана анатомически с мозговой его частью, которая содержит главный управляющий орган – головной мозг. Особенно опасны переломы верхней челюсти, а среди них – перелом скуловой кости со смещением, когда высок риск повреждения важных анатомических объектов.
Такой риск создают анатомические особенности скуловой кости. Она расположена в верхнем отделе лицевого черепа и непосредственно граничит с лобной, височной костями, под которыми находятся одноименные отделы мозга. К височной кости отходит одноименный отросток, а от височной кости – скуловой отросток, вместе они образуют скуловую дугу, к которой прикрепляется жевательная мышца. Кости вместе со скуловыми дугами образуют выпуклости, которые в обиходе называют скулами. Нижний край кости граничит с верхнечелюстной костью.
Скуловая кость также является частью орбиты (глазницы), подвисочной ямки, а обе кости – правая и левая — соединяются с крыльями клиновидной кости основания черепа, вблизи которой находятся жизненно важные центры – дыхания и кровообращения. Функция скуловых костей состоит в создании ложа для глазного яблока, а также в формировании единой системы лица, включающей скелет, множество мимических и жевательных мышц.
Автор статьи / Эксперты сайта Шулепин Иван Владимирович, врач травматолог-ортопед, высшая квалификационная категория
Общий стаж работы более 25 лет. В 1994 г. окончил Московский институт медико-социальной реабилилитологии, в 1997 г. прошел ординатуру по специальности «Травматология и ортопедия» в Центральном научно-исследовательском институте травмотологии и ортопедии им. Н.Н. Прифова.
Причины и классификация переломов
Скуловая кость довольно прочная по сравнению с другими костями лица, поэтому причиной ее повреждения может быть сильный удар твердым предметом. Чаще всего это происходит при ушибах во время занятий спортом, при автодорожных и производственных авариях.
Различные виды переломов систематизируются в такую классификацию:
По локализации:
- Перелом скуловой кости.
- Перелом изолированный скуловой дуги.
- Комбинированный перелом кости и дуги – скуловерхнечелюстной.
По соотношению отломков:
- Без смещения, трещина кости.
- Со смещением.
По характеру перелома:
- Линейный.
- Оскольчатый.
По отношению к внешней среде:
- Закрытый – без повреждения кожи и слизистой оболочки.
- Открытый – с наличием раны на лице или в полости рта.
По количеству линий разлома:
- Одиночный.
- Множественный.
По времени получения травмы:
- Свежий, когда с момента травмы прошло не более 10 суток.
- Застарелый – от 10 до 30 дней после травмы.
- Сросшийся, неправильно сросшийся или несросшийся (ложный сустав) – более 30 суток после травмы.
Наконец, выделяют неосложненные переломы и осложненные – с повреждением сосудов, нервов, основания мозга, инфицированные и другие.
Результаты и обсуждение
Учитывая, что данный способ применялся у больных с наиболее сложными формами заболевания, требующими создания раневого дефекта большого размера, мы не имели возможности формирования контрольной группы с обычным ушиванием раны, что было бы технически невыполнимо. Средняя длительность оперативного вмешательства составила 47,6±9,3 мин. Неосложненное течение раннего послеоперационного периода с заживлением раны первичным натяжением было достигнуто у 38 (92,7%) больных. У 2 больных возникло ограниченное нагноение раны, потребовавшее частичного разведения ее краев. Еще у одного больного отмечен краевой некроз одной из «вершин» ромбовидного лоскута, в связи с чем рана зажила частично по типу вторичного натяжения. Отдаленные результаты прослежены в сроки от 15 до 40 мес после операции. Рецидив копчикового хода возник у 1 (2,4%) больного и был ограниченным (свищевой ход в одном из краев раны). Вероятной причиной рецидива явилось не полностью радикальное иссечение патологически измененных тканей. Повторная операция у этого больного заключалась в иссечении рецидивировавшего свища и ушивании раны, необходимости выполнения пластической операции не было. У всех остальных больных в самой нижней «критической точке» послеоперационного рубца сформировался прочный эластичный рубец.
После полного заживления ран все больные отметили значительное улучшение качества жизни. Перемещенный лоскут создавал устойчивый к нагрузкам полноценный кожно-жировой покров, не доставлявший каких-либо неудобств. Благодаря такому виду пластики достигалось увеличение угла межъягодичной складки с уменьшением ее глубины, хотя контур складки всегда сохранялся и не деформировался.
Негативной стороной этого способа пластики являлась длительная гипостезия перемещенного лоскута, наблюдавшаяся у 11 (26,3%) больных. Несмотря на наличие рубцов, выходящих за пределы крестцово-копчиковой области, все больные были удовлетворены косметическим эффектом операции. Вероятной причиной удовлетворенности могло быть значительное преобладание мужчин и длительное существование заболевания, а формирование рубцов оценивалось как неизбежная плата за избавление от хронического гнойного процесса.
При оперативном лечении эпителиального копчикового хода важным требованием является радикальность иссечения патологически измененных тканей, являющихся одной из причин возникновения рецидива заболевания. Безусловные преимущества имеют методы лечения с первичным восстановлением целостности кожного покрова [6, 9]. Этим обеспечивается раннее возвращение больных к привычной деятельности. Обычное ушивание раны может быть эффективным при иссечении простого свищевого хода. Однако при сложном расположении свищевых ходов, их разветвленности, наличии рубцовых и воспалительно-инфильтративных изменений в окружающих тканях, особенно после предыдущих попыток оперативного лечения, при радикальном иссечении образуются довольно большие раневые дефекты, закрыть которые простым сведением краев ран невозможно. В таких ситуациях раны можно оставлять полностью или частично открытыми с длительным их заживлением по типу вторичного натяжения, либо закрывать с помощью пластического перемещения кожи, что, на наш взгляд, предпочтительнее.
Кроме того, на выбор метода операции влияют неблагоприятные анатомические особенности в виде высокого стояния ягодиц и узкой глубокой межъягодичной складки, не только значительно ухудшающие качество заживления ран, но и приводящие к увеличению числа рецидивов заболевания. Несмотря на спорность этиологии эпителиального копчикового хода, почти все колопроктологи отмечают наиболее частое возникновение рецидива заболевания именно на дне межъягодичной складки, что требует при оперативном лечении внесения определенных коррективов в пространственное строение крестцово-копчиковой области [3, 8].
Пластика по А.А. Лимбергу привлекательна возможностью радикального иссечения патологически измененных тканей, предварительного планирования размера перемещаемых тканей, относительно простой техникой выполнения. Наличие широкой хорошо васкуляризированной ножки при сохранении подкожной клетчатки, а следовательно, поверхностной и глубокой кожной сосудистой сети приводит к тому, что нарушение кровоснабжения перемещаемых лоскутов встречается довольно редко [4, 5].
Вместе с тем классическое выполнение этого способа приводит к расположению самой нижней точки раны на дне межъягодичной складки по средней линии. Глубокая межъягодичная складка (особенно при смыкании ягодиц друг с другом) создает условия для скопления кожных выделений, мацерации кожи, постоянного бактериального загрязнения вследствие плохой аэрации в этой зоне. Эти факторы оказывают неблагоприятное влияние на характер заживления ран, расположенных на дне складки, а также способствуют внедрению волос в плохо сформированный рубец и, как следствие, возникновению рецидива заболевания [9, 10].
Учитывая уязвимость симметричного расположения ромбовидного дефекта, мы смещали положение «критической точки» латерально, перенося ее из глубины межъягодичной складки, что устраняет воздействие неблагоприятных факторов на заживление раны. Простой, но важной деталью является дополнительная фиксация лоскута к дну межъягодичного углубления, что способствует сохранению его контура и одновременно корректирует межъягодичный угол, а также улучшает приживление лоскута.
Таким образом, использование модифицированной ромбовидной пластики по Лимбергу при хирургическом лечении распространенных форм эпителиального копчикового хода позволяет выполнить радикальное иссечение патологически измененных тканей с относительно простым кожно-пластическим закрытием раневого дефекта с хорошими ранними и отдаленными результатами.
Основные симптомы перелома и оказание первой помощи
Большинство повреждений скуловой кости проходит через орбиту, поэтому их называют перелом скулоорбитального комплекса, и симптоматика будет соответствующая:
- боль в области скулы и глаза;
- кровоизлияние в области век, под конъюнктивой глаза;
- двоение перед глазами;
- деформация лица — сглаженность, западение скуловой выпуклости;
- боль при открытии рта, опущение верхней губы;
- резкая боль и затруднение жевательных движений – при переломе скуловой дуги.
При повреждении орбиты глазные симптомы развиваются постепенной, в течение 2-3 суток – усиливается двоение, снижается зрение, может развиться кровоизлияние в сетчатку с ее отслойкой и полной слепотой глаза – синдром Пурчера. Если повреждена носовая пазуха, появляется кровотечение из носа. Характерен «симптом ступеньки», когда при ощупывании нижне-наружного края глазницы определяется его неровность. Может ощущаться крепитация (хруст) при надавливании.
В зависимости от степени тяжести перелома, он может сочетаться с черепно-мозговой травмой – сотрясением, ушибом мозга, повреждением оболочек. Это проявляется головной болью, тошнотой, рвотой, потерей сознания.
Очень важно своевременно и правильно оказать первую помощь пострадавшему!
Независимо от того, терял он сознание или нет, необходимо сразу вызвать «неотложку» и приступить к таким мерам, которые помогут снизить вероятность развития осложнений:
- Уложить пострадавшего, если есть рвота – повернуть голову набок.
- Расстегнуть ворот, обеспечить доступ свежего воздуха.
- Положить холод на поврежденную часть лица, это может быть лед, завернутый в пластиковый пакет и ткань, салфетка, смоченная холодной водой, небольшого веса, чтобы не давило на область травмы.
- Если имеется рана, или торчат осколки кости, нужно просто прикрыть ее стерильной салфеткой или чистой тканью, проглаженной утюгом, фиксировать пластырем, сверху положить сухой холод.
До приезда скорой холод нужно держать не более 20 минут, затем сделать перерыв в 5 минут и повторить процедуру снова. Необходимо следить за общим состоянием – пульсом, давлением, дыханием.
Оказание первой помощи
В ситуации с тяжелой травмой обеспечить первую медицинскую помощь пострадавшему должны окружающие его люди. Врачебные рекомендации исключаю самостоятельную вправку отдельных частей черепа или контакт с открытыми ранами. Основные задачи – создать условия полного покоя, исключить повторное травмирование, попытаться остановить кровотечение и вызвать бригаду СМП.
При остром болевом синдроме допускается инъекция обезболивающего средства. Для остановки непрерывного кровотечения необходимо придавить артерию. В случаях, если рана небольшая – можно провести обработку участка перекисью водорода, а также обеспечить аккуратное приложение холода.
Диагностика
После осмотра врачом пациент направляется на рентген костей лица. Снимок является информативным при обычных переломах, если же имеется смещение, оскольчатый перелом, назначают более точное исследование – компьютерную томографию (КТ). При сложных повреждениях показана магнитно-резонансная томография (МРТ), которая выявляет и повреждения кости, и мягких тканей – мышц, сосудов, нервов.
Также может возникнуть потребность в диагностике при подозрении на травму мозга – томография, электроэнцефалография, эхоэнцефалография.
Методы лечения
Выбор метода лечения базируется на результатах обследования. Неосложненные простые переломы лечатся консервативно. Если смещение небольшое, а место линии перелома позволяет сопоставить его закрытым способом, после вправления лечение также консервативное. В остальных случаях применяется открытая репозиция костных отломков с фиксацией.
Консервативная терапия
После закрытого вправления перелома под местным обезболиванием на область травмы накладывают холод на 2 суток, дают анальгетики, противовоспалительные и противоотечные препараты, с профилактической целью могут быть назначены антибиотики, если имеются хотя бы небольшие повреждения на коже лица или слизистой оболочке рта. Назначают препараты кальция, фосфора, витаминно-минеральные комплексы. Медикаментозная терапия проводится до полной консолидации перелома.
В первые 2 недели обязательна диета, которая исключает жевание – пища должна быть полужидкой, протертой, не холодной и не горячей. С 3-4 суток назначают физиотерапевтические процедуры – УВЧ, ионофорез, магнитотерапию.
Хирургическое лечение
Операция показана при смещениях перелома, которые нельзя вправить закрытым способом, а также при оскольчатом переломе с множеством фрагментов, при осложненный переломах с повреждением мышц, нервов, сосудов, гайморовой пазухи, интерпозицией (ущемлением) мягких тканей, а также при застарелых, неправильно сросшихся и несросшихся переломах.
Хирургическое вмешательство может выполняться под местной анестезией или общим обезболиванием, в зависимости от степени тяжести травмы. Применяются различные методики репозиции и фиксации отломков, они делятся на 2 группы:
- внеротовые вмешательства – через поверхность лица;
- чрезротовые вмешательства – через полость рта.
Внеротовые методы
Применяются 2 основных способа репозиции и фиксации:
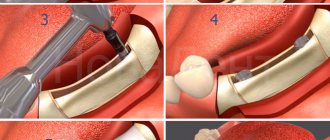
- Метод Лимберга — под местной анестезией через кожу вводят однозубый крючок, цепляют им край сместившегося отломка, и под контролем пальца потягиванием возвращают его на место.
- Метод Дюшанда – аналогичен предыдущему, но вместо крючка применяются специальные остроконечные щипцы.
- Методика Казаньяна – применяется при сложных переломах, когда кость после вправления не может держаться самостоятельно, делают разрез под глазницей и в области скулы, в кости делают несколько отверстий, проводят через них длинную проволоку, подтягивают фрагмент, проволоку выводят наружу и фиксируют с помощью петли и крючка к стержню жесткой головной повязке-шапочке.
Чрезротовые методы
- Метод Кина – применяют при полном отрыве скуловой кости, делают разрез по складке верхней челюсти, обнажают поверхность кости, вводят в нее специальный подъемник – элеватор Карапетяна, подтягивают кость кверху и кнаружи на свое место.
- Операция Дубова – применяют при повреждении гайморовой пазухи, разрез делают по верхней альвеолярной складке рта, выполняют гайморотомию – вскрытие пазухи, выравнивают ее стенку, полость промывают и тампонируют марлевым тампоном с йодоформом, конец его выводится через носовой ход. В дальнейшем по мере срастания стенок пазухи его постепенно извлекают через нос на 14-16 день.
Методы диагностики
Для определения перелома скуловой кости применяются такие способы, как визуальный осмотр и пальпация. В сложных случаях назначается рентгенографическое обследование, позволяющее уточнить степень тяжести повреждения, а также определить оптимальную тактику восстановления. Получаемый снимок отражает нарушение целостности тканей, а также вероятное снижение прозрачности пазушных областей и непрерывности внешнего радиуса глазницы рядом с областью поражения.
Особенности лечения
Лечебный план обуславливается симптоматикой патологии, результатами, полученными в ходе проведения рентгенографического обследования, а также оценкой по итогам врачебного осмотра. Приоритетной задачей выступает восстановление целостной костной структуры. В ситуациях, когда аномалия характеризуется смещением скулы, назначается хирургическое вмешательство, целью которого является исправление положения отделившихся элементов.
Если же травма не сопряжена со смещением – возможно ограничиться консервативной терапией, предусматривающей прием лекарственных препаратов, подобранных исходя из показаний клинической картины. В число используемых средств входят противовоспалительные, обезболивающие, антибактериальные вещества, а также нейропротекторы. В ситуациях, когда есть вероятность контакта раны и грязной поверхности, рекомендуется также введение сыворотки от столбняка. Стандартная тактика консервативного лечения предусматривает:
- Обеспечение спокойного состояния на период 10-14 дней, с частичной фиксацией челюсти;
- Использование низкотемпературных компрессов в первые 48 часов;
- Употребление жидкой пищи и назначение физиотерапевтических процедур.
В случае выраженных болезненных ощущений также назначаются анальгетики. В дальнейшем для снятия отечности и болей могут применяться магнитотерапия, электрофорез и УВЧ, а также иные процедурные мероприятия.
Хирургическое вмешательство предусматривает использование одной из авторских методик, к числу которых относятся протоколы Кина, Дюшанта, Дубова и Лимберга. В рамках каждой операции важным является подготовительный этап, в ходе которого оценивается риск для здоровья пациента, определяется подходящий тип наркоза, а также составляется план действий. Реабилитационный период предусматривает использование обезболивающих и антибиотиков, а также прохождение курса физиотерапии.
Реабилитация
Сколько времени будет срастаться перелом – этот срок зависит от его характера и тяжести. При консервативном лечении консолидация наступает в течение 3-х недель, после операции может понадобиться более месяца.
В течение всего этого периода проводится реабилитация, которая направлена на ускорение консолидации, восстановление функции и устранение косметических нарушений. Она включает электропроцедуры, светолечение, магнитотерапию.
После снятия фиксации диету расширяют, для разработки мышц рекомендуют жевательную резинку. Назначают массаж с мазями, улучшающими микроциркуляцию для восстановления кровообращения и нервной чувствительности, устранения онемения лица.