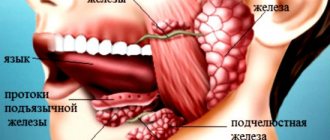
Жидкость, которая находится в ротовой полости, называется слюной. Она выполняет особенно важные функции в организме: смачивает слизистые оболочки, потребляемую пищу, помогает глотанию, в значительной степени облегчает артикуляцию, защищает от появления и размножения всевозможных вредных бактерий. Вырабатывается эта жидкость слюнными железами. Их делят на две основные группы:
- большие (находятся под челюстью, около ушей и под языком);
- малые (характеризуются микроскопическим строением, разбросаны по всей области ротовой полости).
Заметим, что малых желез насчитывают более сотни.
Во всех этих железах может развиться онкология. Рак слюнных желез в большинстве случаев зарождается в околоушной локации. Если обратиться к статистике, то она показывает, что это случается в 7 из 10 случаев. Наиболее редко рак слюнной железы образовывается и развивается в подъязычной или мелких слюнных железах. Приблизительно 1-2 опухоли из 10 случаев приходятся на железы, которые располагаются под челюстью.
Причины возникновения рака слюнной железы
- Изменение нормальной клетки слюнной железы по причине образования определенного набора мутаций.
- Мутации в онкогенах или в генах-супрессорах (они чинят «поврежденную» ДНК, активируют либо подавляют размножение клеток).
- Возраст. Рак слюнных желез зависит от возраста. Это связанно с увеличением мутированных клеток в теле человека. С годами они накапливаются. Чаще всего они находятся в периоде покоя, но определенные внешние или внутренние факторы могут спровоцировать их активность. К таким факторам можно отнести воздействие вредных химических веществ, стрессы, а также различные инфекционные заболевания, которыми переболел человек.
- Половой признак. Мужчины входят в особую группу риска, так как они наиболее предрасположены к развитию онкологии слюнной железы.
- Облучение головы. Заболевание может появиться в том случае, если человек ранее перенес курс лучевой терапии или же подвергся воздействию ионизирующих излучений в другом месте (например, на работе).
- Профессиональные «вредности». Причиной появления и развития рака слюнных желез может стать профессиональная деятельность, которая связана с контактом с вредными химическими веществами. Особенно опасен контакт с пылью сплавов никеля и асбестом. Нередко онкология слюнных желез диагностируется у людей, работающих на предприятиях по изготовлению резины. Деревообрабатывающие производства также опасны.
- Наследственность (но это самый минимальный, незначительный процент).
- Существует мнение, что воздействие мобильных телефонов сказывается на образовании онкологии слюнных желез. Причем это не просто предположение, а конкретные данные, которые были получены учеными во время ряда проведенных исследований.
Симптомы и признаки заболевания
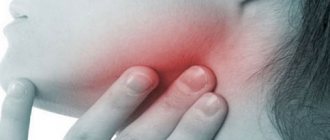
- Ощущения уплотнений или отеков во рту являются первыми сигналами, говорящими о том, что необходимо срочно обратиться к врачу. Сделать это необходимо и в том случае, если уплотнения имеются в области шеи, щек, челюсти.
- Асимметричность лица. Если вы заметили определенные изменения в форме своего лица, то обязательно пройдите медобследование.
- Признаком рака слюнных желез является и боль во рту и иных локациях (шея, ухо, челюсть, щеки).
- Онемения определенной части лица – еще одна причина, чтобы отправиться на осмотр к специалисту.
- Симптомом рака слюнной железы может быть и слабость в мимических мышцах. Из-за этого одна часть лица может заметно стать ниже.
- Если вы не можете широко открыть рот, то это тоже может быть одним из симптомов рака слюнных желез.
- Затруднение глотания.
Тонкоигольная аспирационная биопсия в диагностике онкологических заболеваний
Узнать стоимость ПТАБ Щитовидной железы
Записаться через личный кабинет
Биопсия (пункция) — метод диагностики, при котором проводится прижизненный забор клеток или тканей из организма человека с их последующим микроскопическим исследованием.
В структуре смертности в России раковые заболевания находятся на втором месте после сердечно-сосудистых заболеваний. Статистика рака в России показывает, что в нашей стране каждые сутки регистрируется примерно 1500 больных онкологическими заболеваниями. Всего на учете в онкологических диспансерах России состоят не менее 2,5 миллионов пациентов с различными формами рака.
Основной причиной повышенной смертности от рака в России является поздняя диагностика. Важная причина поздней выявляемости злокачественных новообразований заключается в том, что люди не обращаются вовремя к врачу вследствие отсутствия знаний в данной области или недостаточности средств. Это приводит к тому, что в России каждый третий онкологический больной умирает в течение года от момента установления диагноза. Например, в США более 80% пациентов минуют пятилетний рубеж выживаемости.
У большинства онкобольных патологией, предшествующей раку щитовидной и молочной железы, как правило, становятся доброкачественные новообразования. Узловые образования у этих групп пациентов могут выявляться при ультразвуковом исследовании. Широкое использование ультразвуковых аппаратов с высокой разрешающей способностью позволяет легко диагностировать узловые образования, в том числе малых размеров (до 1 см в диаметре).
Главная цель диагностического поиска при узловой патологии — выявление пациентов с неопластическими изменениями молочной и щитовидной железы, так как именно эта категория больных в первую очередь подлежит хирургическому лечению и при необходимости лучевой терапии и т. д.
Не секрет, что достоверно определить вид опухоли (доброкачественная или злокачественная) на УЗИ практически невозможно, к тому же ультразвуковое исследование — достаточно субъективный метод, в котором присутствует человеческий фактор (оператора УЗИ-диагностики). Значительная вариабельность показателей ультразвуковой диагностики зависит от двух основных факторов — уровня квалификации врача-диагноста и технических параметров используемого УЗ-сканера.
Недостаточная информативность применяемых методов исследования заболеваний щитовидной и молочных желез в сочетании с необходимостью уточнения диагноза вынудили клиницистов активно использовать инвазивные манипуляции с морфологической верификацией процесса.
Тонкоигольная аспирационная биопсия (ТИАБ) под ультразвуковым контролем — наиболее точный, высокоинформативный безопасный метод, используемый во многих диагностических алгоритмах при очаговых заболеваниях щитовидной, молочной железы и других, поверхностно расположенных структурах.
Исследование пунктата позволяет не только распознать природу процесса (доброкачественный или злокачественный), уточнить гистогенетическую принадлежность новообразования, но и выявить рак на ранних стадиях развития, когда клинические проявления заболевания еще отсутствуют.
У пациентов, прооперированных по поводу рака щитовидной железы, в случае обнаружения новообразований в ложе оперативного вмешательства, пункционная биопсия дает четкую дифференциальную диагностику между рецидивом опухоли, гиперплазией оставшейся ткани железы или послеоперационными изменениями, такими как гранулема.
Основные показания к ТАПБ:
- Одиночные или множественные узлы в органе, когда их доброкачественный характер вызывает сомнение.
- Наличие измененных лимфоузлов, когда необходимо выяснить источник метастазирования.
- Очаговые образования молочных желез с характерными признаками опухолевого процесса, различные кисты (атипичные, простые). При пункции кисты выполняется и лечебная функция, т. к. максимально удаляется её содержимое.
- Новообразования слюнных желез, мягких тканей шеи, в некоторых случаях срединной или боковой кист шеи.
- Рецидивы первичной опухоли
С точки зрения специалистов Американской ассоциации клинических эндокринологов (AACE), тонкоигольная аспирационная биопсия узловых образований размерами 10 мм и менее не показана, если результаты УЗИ не подозрительны в отношении рака щитовидной железы и отсутствует высокий риск рака по данным анамнеза. Однако все эти рекомендации не являются абсолютными и в определенных ситуациях оставляют за врачом клиницистом право на решение вопроса о необходимости тонкоигольной аспирационной биопсии даже в тех случаях, когда узловые образования не отвечают указанным выше критериям.
Основные противопоказания к ТАПБ:
- заболевания крови (нарушение свертываемости крови может привести к кровотечениям, которые могут потребовать срочного стационарного лечения);
- наличие у пациента психических заболеваний, т. к. ТАПБ может спровоцировать обострение основного заболевания.
Методика проведения ТАПБ узловых изменений щитовидной и молочной желез
Метод тонкоигольной аспирационной биопсии прост, как и забор крови из руки пациента. Он практически не имеет противопоказаний и может быть выполнен в амбулаторных условиях без анестезии. Введение анестетиков вызывает ухудшение ультразвуковой визуализации исследуемой зоны, изменение клеточной картины, а сама анестезия настолько же болезненна, как и пункция. Пациент находится в положении лежа на спине. Поверхность кожи обрабатывают раствором 70% этилового спирта. Делается укол (пункция) через кожу в опухолевидное образование органа и аспирируется содержимое образования. В результате прокола иглой исследуемого образования происходит забор фрагментов ткани. Движение иглы и все манипуляции визуально контролируются на экране ультразвукового аппарата. После того как кончик иглы оказывается внутри образования, врач несколько раз выполняет аспирацию (забор) шприцом содержимого узла. Для получения достаточного количества биологического материала выполняется 2 — 3 укола в различные участки образования. Затем игла извлекается и полученный материал наносится на предметные стекла. Стёкла направляются на исследование в цитологическую лабораторию. Далее эти стёкла специально окрашиваются, и врач цитолог под микроскопом изучает их содержимое. Тщательно исследуя клеточный материал, взятый посредством биопсии, врач сможет не только определить злокачественность или доброкачественность патологии, но и выявить степень поражения органа. При планировании хирургического вмешательства необходимость проведения биопсии возрастает. После изучения выдаётся письменное заключение. Длительность выполнения пункционной биопсии зависит от количества пунктируемых образований. Особенной подготовки для проведения тонкоигольной аспирационной биопсии не требуется. Процедура ТАПБ переносится пациентами хорошо. На место укола наклеивается гипоаллергенный стерильный пластырь, который можно удалить через 20 мин. Через 5−10 минут после проведения биопсии пациент может вести обычный образ жизни.
Побочные эффекты и возможные осложнения ТАПБ
Возникновение умеренной боли в месте проведения ТАПБ связано как непосредственно с повреждением ткани в зоне манипуляции, так и иногда с возможным развитием отграниченных гематом, которые благополучно рассасываются. Дискомфорт, боли в области шеи, головные боли могут быть спровоцированы запрокидыванием головы вовремя ТАПБ при наличии шейного остеохондроза у пациента.
Тонкоигольная аспирационная биопсия является сегодня наиболее ценным и информативным методом дооперационной дифференциальной диагностики различных узловых образований. Это единственный метод, позволяющий достоверно подтвердить или опровергнуть злокачественную природу процесса. Тонкоигольная аспирационная биопсия имеет решающее значение при определении лечебной тактики.
При помощи тонкоигольной аспирационной пункционной биопсии можно получить достоверную и точную информацию об изменениях в тканях молочной, щитовидной железы с тем, чтобы выявить заболевание на самой ранней стадии и начать эффективное лечение.
Часто задаваемые вопросы
Действительно ли мне показана тонкоигольная аспирационная биопсия?
Тонкоигольная аспирационная биопсия является единственным нехирургическим методом определения, является ли узел в исследуемом органе доброкачественным или злокачественным.
Большая опухоль должна быть удалена. В этом случае мне так же показана тонкоигольная аспирационная биопсия?
Да, показана для определения объёма оперативного вмешательства. Иногда в узле могут быть разные по гистологическому строению опухоли. Зная об этом заранее, хирург соответственно планирует и проводит более грамотное лечение.
Должна ли тонкоигольная аспирационная биопсия быть под контролем УЗИ?
Да, обязательно! Зачастую опухоли располагаются близко к кровеносным сосудам, нервно-сосудистым пучкам и другим органам. Для того что бы избежать их травматизации при биопсии, последняя должна проводится под контролем УЗИ.
Может ли после биопсии произойти «перерождение» узла в злокачественный?
НЕТ!!! Тонкоигольная аспирационная биопсия малигнизации (перерождения в злокачественное новообразование) не вызывает!
Может ли биопсия спровоцировать распространение опухоли?
Данных, доказывающих распространение опухоли после тонкоигольных аспирационных биопсий в мировой практике нет.
Жизнь каждого из нас зависит только от нас самих. Как получить от неё максимум удовольствия и минимум страданий? — постараться сохранить своё здоровье, укреплять иммунитет, вовремя осуществлять необходимую профилактику и лечение, а соответственно и диагностику.
Запишитесь на УЗИ — диагностику и прием к онкологу-маммологу «Клиники в Северном» по телефону +7.
Автор статьи: врач УЗДГ Новикова Ирина Юрьевна.
Когда следует обратиться к врачу
При первых симптомах рака слюнной железы следует обратиться к врачу-онкологу. Чем раньше будет диагностировано заболевание, тем эффективнее пройдет назначенный курс лечения. Если вы ищете высококвалифицированного врача в Москве, то обратитесь в онкологический АО «Медицина» (клиника академика Ройтберга), который располагается по адресу 2-й Тверской-Ямской переулок 10 (метро Маяковская).
Первые симптомы рака слюнных желез:
- бугорки или отеки в области шеи, щек, челюсти, ушей;
- слабость мышц;
- «опущенность» лица и прочие признаки, о которых говорилось подробнее выше.
Стадии и степени рака слюнных желез
Все злокачественные опухоли имеют стадию и степень развития, а также свою классификацию, и рак слюнных желез не исключение.
Различают пять основных стадий:
- «нулевая». Это означает, что рак слюнных желез «на месте». Опухоль еще не распространилась, а находится в пределах верхнего слоя клеток;
- первая. Рак слюнной железы не вышел за ее пределы, его размер составляет не более 2 см;
- стадия II. Опухоль стала больше 2 см, но пока еще не превышает 4 см;
- стадия III. Раковая опухоль превышает 4 см и начала распространяться на соседние органы, ткани;
- стадия IV. Пошло быстрое развитие опухоли. Она активно распространяется на иные локации.
Прежде чем начать лечение рака слюнных желез, следует выявить степень ее распространения. Их всего три:
- степень I. Характеризуется низкой злокачественностью. Растет медленно. Прогноз рака слюнных желез наиболее благоприятен. Опухолевая ткань очень похожа на нормальную;
- степень II. Относится к умеренно дифференцированной опухоли. Причем опухолевая ткань значительно отличается от нормальной;
- степень III. Это низкодифференцированная опухоль. Рак характеризуется особой агрессивностью.
Классификация
- Самой распространенной разновидностью рака является мукоэпидермоидная опухоль. Она редко бывает агрессивной.
- Редко метастазируется и медленно растет аденоидная кистозная карцинома.
- Аденокарцинома.
Существуют и те виды опухолей, которые редко становятся злокачественными. Это:
- плоскоклеточный рак;
- эпителиально-миоэпителиальная карцинома;
- анапластическая мелкоклеточная карцинома;
- недифференцированные карциномы.
От стадии рака слюнной железы, ее степени и разновидности зависит, насколько эффективно будет осуществлено лечение.
Плеоморфная аденома малых слюнных желез в области неба
Плеоморфная аденома (ПА) – это наиболее распространенная смешанная доброкачественная опухоль слюнных желез. Особенно часто она встречается у женщин в среднем возрасте. Примерно 80% всех случаев затрагивают околоушную слюнную железу, а около 7% приходится на малые слюнные железы. Гистологически данная опухоль представлена как эпителиальными, так и мезенхимальными элементами, в крупных слюнных железах обычно инкапсулирована.
В основном, опухоли малых слюнных желез являются злокачественными (почти 50%). Установлено, что чем меньше слюнная железа, тем больше вероятность озлокачествления опухоли. Ошибка гистологичского диагноза варьирует от 1 до 14%. Сложность диагностики заключается не только в дифференциации доброкачественного новообразования от злокачественного, но и в дальнейшей, более подробной классификации опухоли.
Небо является самой частой локализацией малых слюнных желез, затем следуют губы и щеки. ПА появляется как безболезненное плотное образование и, в большинстве случаев, не вызывает изъязвление слизистой оболочки.
Ультразвук, КТ и МРТ могут применяться в зависимости от локализации и размера опухоли. Оптимальное лечение ПА – это широкое хирургическое иссечение образования вместе с пораженными краями.
В данном клиническом случае рассматривается плеоморфная аденома в месте соединения твердого и мягкого неба.
Описание клинического случая
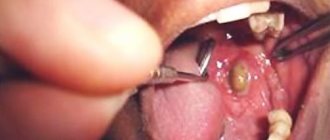
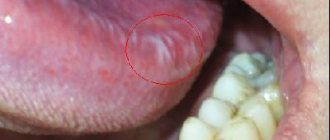
В клинику поступила 43-летняя женщина с жалобами на безболезненное образование справа от места соединения мягкого и твердого неба (Фото 1).
В истории болезни отсутствовала какая-либо соматическая патология, медикаментозное лечение больная не проходила. Внутриротовой осмотр выявил плотную, примерно 2 x 2 см, хорошо очерченную, овальную припухлость справа от места соединения мягкого и твердого неба (Фото 1).
Фото 1: Образование на твердом небе.
Также пальпация образования определила мягкую по консистенции опухоль с хорошо выраженными границами.
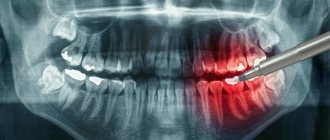
Фото 2: Ортопантомограмма
На ортопантомограмме определялись изменения в костных структурах и твердом небе (Фото 2). МРТ показало хорошо очерченное образование на небе (Фото 3). Была назначена инцизионная биопсия. Гистологическое исследование выявило ороговевающую структуру и миксоидную дегенерацию (Фото 4). Клетки были объединены в островки и слои, отделенные от миксоидного матрикса (Фото 4). Основываясь на полученных данных, поставлен окончательный диагноз: плеомормная аденома малых слюнных желез мягкого и твердого неба. Опухоль была полностью иссечена под местной анестезией, и выдвинутый диагноз был подтвержден повторной биопсией (Фото 5).
Постоперационный период прошел без осложнений и рецидива.
Фото 3: МРТ. Аксиальная проекция, показывающая хорошо заметное новообразование.
Фото 4: Гистологическое исследование, выявившее ороговевающую структуру и миксоидную дегенерацию, x40
Фото 5: Полное удаление опухоли
Фото 6: 3 недели после операции.
Обсуждение
Наиболее часто ПА возникает в околоушных слюнных железах (56,7 %), затем следуют поднижнечелюстные слюнные железы (31,1%), небные малые слюнные железы (8,9%) и щечные малые слюнные железы (3,3%).
Большое количество опухолей малых слюнных желез являются злокачественными (почти 50%). Установлено, что чем меньше слюнная железа, тем больше вероятность озлакочествления опухоли. Таким образом, проведение дифференциальной диагностики является жизненно важным.
Среди всех опухолей слюнных желез выделяют такие злокачественные новообразования, как мукоэпидермоидная карцинома, аденокистозная карцинома и полиморфная низкодифференцированная аденокарцинома. Мукоэпидермоидная карцинома является наиболее частой из всех злокачественных опухолей слюнных желез.
Наиболее уязвимой зоной после околоушной слюнной железы следуют железы твердого неба. Обычно такие опухоли протекают бессимптомно, медленно растут, имеют различную консистенцию, синюшный или красный оттенок, а клинически напоминают слизистую кисту. Аденокистозная карцинома наиболее часто возникает на небе. Выглядит она как болезненная, медленно растущая масса, поражающая окружающие структуры и возникающая у людей среднего возраста. Полиморфная низкодифференцированная аденокарцинома также чаще локализуется на небе и обычно представляет собой медленно растущую припухлость. В популяции это заболевание превалирует у пожилых женщин.
В диагностике применяют ультразвук, МРТ и КТ. В нашем случае использовались МРТ и КТ. Снимок КТ оказался без особенностей, в то время как МРТ выявила новообразование на небе.
Клинически и гистопатологически данное образование может быть принято за злокачественное, однако, ПА является доброкачественной опухолью, рецидивирующей достаточно редко. В литературе имеются данные о 2-44% рецидивов. Широкое хирургическое иссечение является самой предпочтительной терапией. Возникновение рецидива может быть связано с неадекватным хирургическим лечением и удалением новообразования. В данном клиническом случае опухоль была полностью вылущена.
Заключение
Целью данного отчета являлось описание диагностики и лечения плеоморфной аденомы, которая была обнаружена в месте соединения мягкого и твердого неба у 43-летней женщины. Опухоль была полностью иссечена вместе с затронутыми краями. Выздоровление проходило без особенностей с коротким восстановительным периодом (Фото 6).
Авторы: Firdevs AKPEK, Mustafa TEK, Orcun TOPTAS, Fat ih OZAN
Лечение рака слюнных желез
Существуют разные виды лечения рака слюнных желез.
- Хирургическое вмешательство. Единственный верный метод при резектабельности опухоли. Но если она имеет значительную степень и стадию, тогда прибегают к иным способам лечения.
- Лучевая терапия. Этот метод применяется в том случае, если нет возможности по определенным показаниям осуществить операцию. Нередко такую терапию назначают и после хирургического вмешательства.
- Химиотерапия. Этот метод применяется наиболее редко при раке слюнных желез, но все же имеет место быть.
- Реабилитация. Этот метод направлен на полное восстановление организма.
Публикации в СМИ
ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ. Приблизительно 80% опухолей околоушной железы доброкачественные. Чаще они бывают безболезненными. Многие из них мультицентричны и нередко дают местные рецидивы. Необходимы очень тщательные идентификация и хирургическое лечение, состоящее из удаления опухоли вместе со здоровой прилегающей тканью железы. При распространении на глубокую долю производят тотальную паротидэктомию. При операции по поводу доброкачественной опухоли околоушной железы следует сохранить лицевой нерв.
Смешанные опухоли состоят как из стромальных, так и эпителиальных клеток • Из всех новообразований околоушной железы составляют 60% • Хотя они растут медленно, в момент первичного обращения к врачу достигают значительных размеров • При вылущивании, которое во время операции кажется лёгким и радикальным, неизбежно оставление гнёзд опухоли, приводящее к рецидиву и необходимости повторного вмешательства • В околоушной железе выявляют смешанные поражения типа гемангиом и лимфангиом.
Папиллярная лимфоматозная аденокистома (опухоль Уортина) обнаруживают у мужчин в 6 раз чаще в возрасте 40–60 лет • Состоит из эпителиальных и лимфоидных элементов • Опухоли (кисты) мягкие при пальпации • При рассечении внутри опухоли находят слизеподобную субстанцию, напоминающую гной. Однако, несмотря на такой вид, опухоли по происхождению не воспалительные, а типично неопластические • Злокачественное перерождение происходит редко, в основном у больных, перенёсших облучение.
Доброкачественная лимфоэпителиальная опухоль (опухоль Годвина) • Чаще возникает у женщин средних лет и старше • Характерна медленно прогрессирующая лимфоидная инфильтрация железы • Необходима исключить злокачественную лимфому • Изредка опухоль Годвина не имеет капсулы. В таких случаях она имитирует воспалительный процесс • При рецидивах хороший эффект можно получить при облучении небольшими дозами.
Оксифильные аденомы состоят из ацидофильных клеток (онкоциты) • Чаще их выявляют у пожилых пациентов • Характерен медленный рост, поэтому размер обычно не превышает 5 см.
ЗЛОКАЧЕСТВЕННЫЕ ОПУХОЛИ составляют 20% всех опухолей околоушной слюнной железы. Гистологическая классификация: мукоэпидермальные, смешанные опухоли, редко — плоскоклеточный рак, цилиндрома, аденокарцинома.
• Клиника: характерные симптомы — рост опухолевидного образования. Характерны боли и паралич лицевого нерва, которые крайне редко возникают при доброкачественных опухолях. Первичный диагноз устанавливают на основании клинического осмотра, пальпации, неврологического исследования черепных нервов. МРТ — метод выбора из-за высокой контрастности исследования мягких тканей, возможности определения прорастания основания черепа, глубоких тканей шеи, основания языка. • TNM-классификация •• Т1 — опухоль до 2 см в наибольшем измерении без экстрапаренхимального распространения •• Т2 — опухоль более 2, но менее 4 см в наибольшем измерении без экстрапаренхимального распространения •• Т3 — опухоль, при наличии следующих признаков: опухоль более 4, но менее 6 см в наибольшем измерении, экстрапаренхимальное распространение, но без поражения лицевого нерва •• Т4 — опухоль более 6 см в наибольшем измерении или распространяется на основание черепа, лицевой нерв • N1 — метастазы в одном лимфатическом узле не более 3 см в наибольшем измерении на стороне поражения • N2 — метастазы в одном лимфатическом узле на стороне поражения более 3 и менее 6 см в наибольшем измерении, или метастазы в нескольких лимфатических узлах на стороне поражения менее 6 см в наибольшем измерении, или метастазы в лимфатических узлах шеи с обеих сторон, или с противоположной стороны до 6 см в наибольшем измерении.
• Группировка по стадиям • Стадия I: T1–2N0M0 • Стадия II: T3N0M0 • Стадия III: T1–2N1M0 • Стадия IV •• T3N1M0 •• T4N0–1M0 •• T1–4N2–3M0 •• T1–4N0–3M1. • Лечение. Стандарт лечения в большинстве учреждений — комбинированное: лучевая терапия и хирургическое вмешательство.
Мукоэпидермальные опухоли низкой злокачественности обнаруживают обычно у детей. В большинстве случаев они бывают инкапсулированными и мягкими при пальпации. Лечение — удаление опухоли с сохранением ветвей лицевого нерва, не вовлечённых в процесс. При адекватном лечении опухолей низкой злокачественности 5-летняя выживаемость — 95%.
МКБ-10 • C07 Злокачественное новообразование околоушной слюнной железы • D11.0 Доброкачественное новообразование околоушной слюнной железы
Как записаться к специалисту в онко
В онкологическом работают высококвалифицированные специалисты. Записаться к врачу-онкологу вы можете, воспользовавшись специальной формой на сайте. Также имеется возможность попасть на прием к специалисту, позвонив по телефону: +.
Вы можете записаться на консультативный прием или же осуществить полную диагностику при подозрениях на онкологию. Современное оборудование и профессионализм наших врачей позволяют точно поставить диагноз и начать наиболее эффективное, скорое лечение, которое даст наилучшие результаты.
Клиника располагается в самом центре Москвы по адресу: 2-й Тверской-Ямской пер 10 (станция метро Маяковская).