Что такое периодонтит
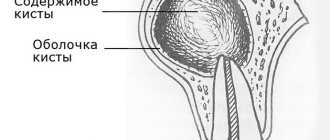
Периодонтит — воспалительный процесс околокорневых тканей зуба. Патология развивается вне зависимости от возраста и гендерной принадлежности человека. Болезнь характеризуется нарушением периодонтальной связки, деструкцией остеоцитов, образованием кист, расшатыванием сегмента.
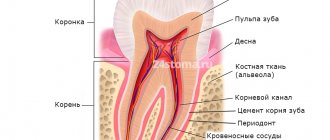
Периодонт — прослойка ткани, пронизанная кровеносными, лимфатическими сосудами, нервными окончаниями. Он состоит из десны, альвеолярного ложа и связки. За счет этого комплекса каждая единица удерживается в своей лунке.
В основе патогенеза лежит иммунный ответ организма на воспалительный процесс. Он проявляется вегето-сосудистой реакцией. Усиливается приток крови к пораженной зоне, возникает ее стаз в мелких сосудах, развивается отек. Зубодесневое соединение ослабляется, под действием медиаторов воспаления начинает расплавляться кость. Это приводит к расширению периодонтальной щели.
В зависимости от провоцирующего фактора, вызвавшего периодонтит, различают такие виды:
| Классификация по причине заболевания | Примечания |
| Инфекционный | Самый распространенный. Инфекции периодонта обуславливаются микроорганизмами зубного налета. Под их воздействием происходит разрушение эмали и дентина, развивается кариес. При отсутствии врачебного вмешательства микроорганизмы вовлекают в воспаление пульпу, возникает пульпит. Далее, по корневому каналу инфекция спускается к отверстию в апексе и выходит в периапикальные ткани. Кроме того, возможен внезубной путь попадания инфекции в периодонт из окружающих тканей или гематогенно (пародонтит, остеомиелит, тонзиллит, др.). |
| Лекарственный | Медикаментозный периодонтит возникает при несоблюдении дозировки или времени экспозиции сильнодействующих препаратов во время эндодонтического лечения. Лекарственные вещества выходят через корневой канал в окружающие ткани, где оказывают токсическое действие. |
| Травматический | Провоцируется механическим воздействием на ткани периодонта (ушиб, удар, неправильно пломбирование корня, др.). |
Развитие заболевания провоцируют плохая гигиена ротовой полости, сахарный диабет, инфекции лор-органов, нарушения метаболизма. Повышенный риск возникновения воспаления у курильщиков и лиц, злоупотребляющих алкоголем.
Периодонтит может иметь разный характер течения:
- острая форма. Характеризуется яркой клинической картиной. По характеру экссудата различают серозный и гнойный тип заболевания;
- хронический периодонтит — вялотекущая патология со стертой симптоматикой. Различают фиброзный, гранулирующий и гранулематозный периодонтит.
Хроническое воспаление время от времени рецидивирует. При обострении клиническая картина соответствует острой форме.
В зависимости от дислокации поражения классифицируют 2 типа периодонтита зуба:
- апикальный (возле верхушки корня);
- краевой (очаг воспаления расположен возле края десны).
Почему челюстная кость сокращается
Когда у человека присутствуют все зубы во рту, жевательная нагрузка равномерно распределяется по всему альвеолярному гребню (т.е. давление получают десны, связочный аппарат и непосредственно кость, в которой располагаются зубные корни). Это естественный процесс, благодаря которому клетки кости получают питание, в них происходят обменные процессы. И таким образом кость сохраняет свой объем.
В случаях, когда зуб удаляется, костная ткань перестает получать нагрузку. При жевании все давление перераспределяется между оставшимися зубами. Поэтому питание клеток ткани нарушается, что приводит к ее рассасыванию. И постепенно происходит возникновение атрофии костной ткани челюсти.
На убыль костной ткани также влияют иные стоматологические проблемы, например, воспалительные процессы (кисты, гранулемы, пародонтит и периодонтит). В этих случаях происходит рассасывание ткани, поскольку клетки кости подменяются иными.
Существуют и другие причины, которые приводят к истончению кости:
- индивидуальные особенности строения челюстно-лицевого аппарата,
- генетическая предрасположенность,
- получение травм челюсти,
- возрастные изменения человека и естественное старение всех органов,
- протезирование с опорой только на десны (съемное) или на живые зубы (мостовидное), из-за чего кость опять же недополучает нужную нагрузку,
- воспаление слизистых, болезни тканей пародонта.
Вся ли кость атрофируется?
Наша челюстная кость состоит из нескольких отделов: центральный – это губчатый слой. В нем находятся зубные корни. Этот отдел самый пористый, поскольку именно в нем сосредоточено большое количество капилляров, а значит именно губчатый отдел подвергается атрофии в первую очередь. Под ним расположен базальный слой – он уже более крепкий, поскольку состоит из костных перегородок и капилляров в нем в разы меньше. Оба слоя охватывает оболочка или кортикальная пластина – она, как и базальный слой, очень плотная и атрофии не подвергается.
Далее, уже за базальным отделом, на верхней челюсти идут скуловая кость, а также контрфорсы – это силовые линии, которые равномерно распределяют давление на челюсти между всеми костными тканями черепа.
На верхней челюсти над челюстной костью близко расположены носовые пазухи. Они имеют довольно тонкую оболочку, которую при выборе слишком длинных имплантов можно легко повредить1 . На нижней челюсти какие-либо пазухи отсутствуют – под альвеолярным отростком идет подбородок и челюстная кость. Они очень прочные, поэтому атрофия ткани внизу встречается реже, а имплантацию проводить проще.
Симптомы периодонтита
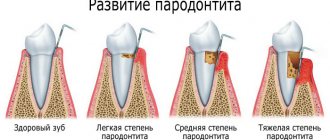
Яркая клиническая картина характерна для острой стадии и периодов обострения при хронической форме:
- Боль на начальных этапах ноющая, усиливается при пережевывании пищи или надавливании на коронку. По мере прогрессирования воспаления интенсивность болевого приступа резко возрастает. Ощущения становятся нестерпимые, пульсирующие.
- Ощущение выпирания зуба из десны. Причинный сегмент становится выше других единиц в ряду.
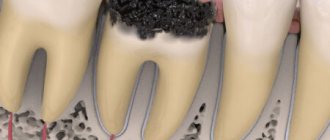
- Наличие глубокого кариеса.
- Ранее состоявшееся лечение пульпита на причинном зубе.
- Отечность десны.
- Появление воспалительного бугорка в проекции верхушки корня на десне.
- Образование свища рядом с больным сегментом, выделение из него серозного или гнойного экссудата.
- Расшатывание единицы.
Хронический периодонтит во время ремиссии протекает бессимптомно или имеет слабо выраженные признаки.
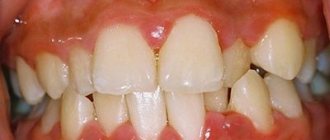
Как выглядит периодонтит
Как диагностировать периодонтит
Чтобы определить периодонтит, необходимо обратиться к стоматологу. Врач соберет анамнез, проведет осмотр при помощи стоматологических инструментов, назначит дополнительную диагностику:
- Введение зонда в полость не вызывает болезненность.
- Реакция на термопробу отсутствует.
- Перкуссия вызывает острую боль.
- Электроодонтодиагностика. При периодонтите зубы реагируют на ток от 150 до 200 мкА.
- Ортопантомография. При остром серозном периодонтите рентгенологических изменений не наблюдается. Позже определяется расширение периодонтальной щели. При остром гнойном состоянии обнаруживается ограниченный абсцесс. При хронической патологии в области апекса на снимках заметен очаг деструкции, окруженный зоной разрежения костной ткани.
Атрофия – это…
Согласно медицинским учебникам, под атрофией подразумевают прижизненное уменьшение объёма клеток, тканей и органов, сопровождаемое снижением или прекращением их функций. Применительно к стоматологии и имплантологии, мы можем можем определить атрофию как изменение линейных размеров и объема альвеолярного гребня после удаления зуба или зубов.
Атрофия бывает обратимой и необратимой.
Обратимая атрофия вызывается, как правило, прекращением функционирования органа или ткани. Так, если долго не пользоваться рукой (например, после перелома), то мышцы руки атрофируются.
Однако, по возвращению функции, они быстро приходят в норму.
Необратимая атрофия имеет целый ряд причин, среди которых дисфункция – лишь одна из них. Так, атрофия сердечной мышцы сопровождается её склерозом, замещением собственно мышечных волокон соединительной тканью. Как результат – хроническая сердечная недостаточность, для которой пока существует только симптоматическое лечение.
Вопрос об обратимости атрофии мозга у некоторых людей остаётся дискуссионным.
Атрофию альвеолярного гребня после удаления зуба в большинстве доступных мне книг относят к дисфункциональной, т. е., связанной с прекращением функции. Казалось бы, очень простой механизм – “нет зубов, нет нагрузки на костную ткань – превед, атрофия!”
Но, на деле, не всё так однозначно.
Во-первых, дисфункциональная атрофия, как правило, обратима (см. пример с мышцами).
Во-вторых, – и этот вопрос волнует меня в первую очередь, – почему у разных людей скорость и уровень потери объёма костной ткани разный?
Почему у некоторых пациентов после удаления зуба уже через несколько недель возникает атрофический песдетс, а другие живут без зубов много лет, сохраняя чуть ли не первоначальные объёмы костной ткани? Откуда такая несправедливость?
И вот, чтобы разобраться в этом вопросе, нам необходимо вспомнить, что такое костная ткань вообще.
Что делать если у вас периодонтит
Если диагноз подтвержден, заболевание необходимо лечить. Как лечится периодонтит зуба, зависит от формы и стадии воспаления. Программа коррекции может включать терапевтические и хирургические методики.
Консервативная терапия
Консервативные методы направлены на максимальное сохранение структуры единицы и восстановление ее функциональности. Программа включает устранение очага воспаления и проведение эндодонтического лечения. Все манипуляции проводят под местным обезболиванием. Схема лечения:
- Проведение анестезии.
- Вскрытие коронки, обеспечение доступа к корневым каналам.
- Расширение полости.
- Пульпэктомия (если сегмент ранее не был пролечен) или распломбировка каналов.
- Антисептическая, медикаментозная обработка полостей.
- Временное пломбирование (на период противовоспалительного лечения).
- Удаление временной пломбы, пломбирование корневого канала.
- Восстановление коронковой части единицы.
- Назначение курса антибиотикотерапии.
Хирургическое вмешательство
Инвазивные методы используют при неэффективности других способов. Операция может проводиться по разным протоколам:
- Резекция апекса корня зуба с последующим заполнением полости специальными костеобразующими материалами.
- Экстракция больного сегмента.
Если не лечить периодонтит, то возможны осложнения: одонтогенный периостит (воспаление надкостницы), абсцесс, флегмона, др. Инфекционный процесс распространяется на рядом расположенные лимфоузлы, возникает лимфаденит. В тяжелых случаях возможны: потеря зуба, остеомиелит, сепсис.
Каким образом происходит нарушение?
Опять же, я про это писал. Рекомендую почитать>>.
Любую хирургическую операцию, в том числе удаление зуба, организм воспринимает как травму и реагирует на неё соответствующей реакцией, воспалением.
Воспаление – это сложный патофизиологический процесс, состоящий из нескольких плавно перетекающих одна-в-другую стадий:
В ходе воспаления выделяется ряд биологически активных веществ (БАВ) запускающих фагоцитоз, в котором участвуют остеокласты и прочие макрофаги. Они уничтожают всё то, что считают повреждённым (а всё повреждённое маркируется заранее специальными соединениями, антителами).
Так, запускается процесс остеолизиса – остеокласты жрут костную ткань, она уменьшается в объёме. И было бы всё очень печально, если бы остеокласты не дохли от своего обжорства – погибая, они выделяют целый ряд медиаторов, т. н. Белков Костного Морфогенеза (БКМ) или, на иностранщине, BMP (Bone Morphogenetic Proteins), которые активируют размножение и дифференцировку фибробластов и остеобластов. Иными словами, запускают остеогенез, рост новой кости:
И вот тут надо сделать пару важных замечаний:
– основные БАВ, запускающие фагоцитоз (белки цитокинового ряда и т. д.) выделяются во время альтеративной стадии воспаления, которая известна своей бурной симптоматикой. Да, друзья, отёк, боль, повышение температуры травмированного участка – всё это происходит в фазу альтерации.
– да, мы все боимся выраженной постоперационной (читай, “воспалительной”) симптоматики и многое делаем для того, чтобы она была как можно мягче. Но интересный факт – слабо выраженная стадия альтерации не даст нужного количества БАВ для запуска остеокластов, а они, в свою очередь – для регенерации костной ткани. Таким образом, между симптоматикой постоперационного воспалительного процесса и последующей регенерацией существует прямая положительная связь: чем более выражена альтеративная стадия воспаления, тем больше выделится управляющих остеогенезом факторов.
Фактически, посттравматический воспалительный процесс выводит наше уравнение “остеолизис-остеогенез” из состояния равновесия – из-за повышенной активности жрущих кость клеток, остеолизис перевешивает:
К счастью, этот процесс длится недолго. Постепенно, все процессы вновь уравновешиваются, скорость и степень остеолизиса почти сравнивается со степенью и скоростью остеогенеза.
И процесс атрофии замедляется. Если привязать его ко времени и нарисовать график, то получим следующее:
Проще говоря, наибольшая потеря объемов костной ткани происходит в первые 4-8 недель после удаления зуба. Затем, процесс замедляется – и, взяв промежуток времени от 18 до 24 месяцев после удаления, мы с удивлением отметим, что линейные размеры кости практически не меняются:
Но, вернёмся к биотипам костной ткани.
Если существует зависимость между биотипом альвеолярной кости и её регенеративными возможностями (остеогенезом), то, очевидно, есть взаимосвязь между биотипом и скоростью атрофии кости. И вы это неоднократно наблюдали – скажем, если мы видим очень сильно атрофированный альвеолярный гребень, то, как правило, он D1-D2 биотипа, а если форма и объем челюстной кости после потери зубов практически не уменьшаются на протяжение длительного времени, то на 146% D3-D4.
И это легко объяснить, зная, что костная ткань D3-D4 биотипа лучше кровоснабжается, в ней больше остеобластов, а обменные процессы в ней идут интенсивнее. Значительная и требующая остеопластики атрофия такого альвеолярного гребня возникает редко и, как правило, только в случаях очень-очень-очень травматичного удаления зубов, либо на фоне хронического воспалительного процесса, когда остеокласты и прочие макрофаги активны в течение очень-очень-очень большого промежутка времени.