Все заботливые родители тщательно следят за состоянием здоровья своего малыша, поэтому любое раздражение на лице или теле ребенка способно стать причиной сильного беспокойства. Мозоль на губе у новорожденного — неприятное, но не представляющее опасности явление. Зная, какие факторы приводят к травмированию нежной кожи, можно минимизировать риск возникновения образования.
Разновидности и причины возникновения
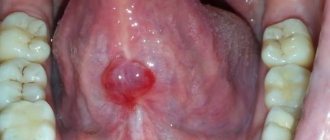
Мозоль на верхней губе у грудничка представляет собой участок ороговевшей кожи, появляющийся из-за сильного трения. Так организм предохраняет глубокие слои эпидермиса от повреждения.
Выделяют несколько разновидностей образований:
- сухое — твердая корка, состоящая из отмерших частиц эпидермиса;
- мокрое — под натертым слоем кожи находится пузырь, наполненный лимфатической жидкостью;
- кровяное — в жидкости мозольного пузыря есть примесь крови.
На губах грудничков чаще всего можно заметить сухие мозоли. Нежная кожа повреждается из-за воздействия следующих факторов:
- грубый наконечник соски при искусственном выкармливании;
- долгое и частое трение о сосок при отсутствии режима кормления;
- неправильный захват груди ребенком;
- особенности анатомического строения молочной железы;
- затрудненное отхождение молока.
Обычно молочная мозоль на губе у грудничка появляется через 2−3 недели после рождения ребенка и не приносит ему существенного дискомфорта. Если кожа загрубела в процессе активного сосания, такое новообразование не требует специального лечения. Через несколько дней затвердевшая корочка отвалится, не оставив после себя рубцов. В некоторых случаях кожа окончательно заживает только после введения прикорма, когда давление на губу снижается.
Независимо от причины, вызвавшей появление мозоли, ее запрещено сдирать и прокалывать. Такие действия могут привести к попаданию в рану болезнетворных бактерий. Также не рекомендуется смазывать образование антисептическими средствами на спиртовой основе в том числе йодом и зеленкой. Использование различных средств народной медицины способно вызвать острую аллергическую реакцию вплоть до удушья.
Если волдырь вскрылся самостоятельно или был случайно задет во время купания, необходимо смазать поврежденную область перекисью водорода, Мирамистином или водным раствором Хлоргексидина. После этого ранка подсохнет в течение 2 часов.
Заячья губа — симптомы и лечение
К лечению пациентов с расщелинами привлекается мультидисциплинарная команда, так как даже хорошо выполненная операция не гарантирует отсутствие других жалоб. Состав команды: педиатр, стоматолог, ортодонт, пластический или челюстно-лицевой хирург, диетолог, логопед, ЛОР, офтальмолог и психоневролог. ЛОР-врач работает над предотвращением сопутствующей патологии среднего уха, которая часто развивается при расщелинах, в случае её наличия занимается лечением. Стоматологи-ортодонты делают ортодонтические конструкции (обтураторы), благодаря которым ребёнок может нормально питаться. Обтураторы — это протезы, закрывающие расщелину, их можно использовать для детей всех возрастных групп.
Стоматологи Хюбенер Д.В. и Лю Дж.Р. классифицировали средства для ортопедического воздействия на расщелину на дооперационные и послеоперационные, активные и пассивные, экстраоральные и интраоральные [14]. Долго шли споры, как эти методы влияют на рост лицевых костей и не ухудшают ли прогноз, пока не изобрели носо-альвеолярные пластинки, которые выполнялись сначала из акрила, затем из резины. Пластинки закрывали расщелину, и ребёнок мог нормально сосать, кроме того, давление пластины способствовало поддержке крыльев деформированного носа, улучшало соотношение длин колумеллы, расщеплённых частей губы и мягко задвигало треугольную кость [11].
Для лечения расщелины губы и нёба описано очень много разновидностей оперативного лечения, хотя возможность выполнения таких операций возникла относительно недавно.
С ранних времен люди пытались найти способ избавиться от этого дефекта. Расщелину пытались соединить острыми палочками, потом использовали металлические иглы, которые обматывали нитками. Ввиду отсутствия средств для обезболивания операции были примитивным и малоэффективным. С XVI века пытались применять специальные шапочки для наружного воздействия на расщелину, пытаясь вызвать слипание краёв. Выдвинутую межчелюстную кость в случае двусторонних расщелин просто отрезали, что приводило чаще всего к усугублению деформации средней зоны лица.
Операция по коррекции расщеплённой губы называется хейлопластика. С началом проведения оперативных коррекций способы хейлопластик стали видоизменяться и совершенствоваться. Первые операции воспринимались как чудо, при них формировался линейный разрез. Со временем стали делать разрезы всё более сложных конфигураций, чтобы исправить сопутствующие деформации и не допустить появления новых. Сейчас для коррекции сложной деформации, которая возникает в области средней зоны лица, и формирования условий для нормального развития лицевого отдела черепа необходимо, чтобы операция выполняла следующие условия:
- Была безопасной для детей раннего возраста.
- Исправляла максимум в каждом конкретном случае за 1 этап.
- Формировала правильную линию красной каймы и дуги Купидона.
- Желательно правильное формирование фильтрума.
- Обеспечивала достаточную глубину преддверия полости рта.
- Устраняла неправильное прикрепление волокон круговой мышцы рта и создавала непрерывный пласт мышцы, что поможет в правильном формировании костей лицевого черепа.
- Удлиняла короткую медиальную часть расщеплённой губы.
- Корректировала форму и положениу хрящей носа.
В 1938 году А.А. Лимберг описал, а в 1952 году дополнил способ односторонней хейлопластики. Этот способ на долгое время стал лидирующим на территории СССР, потому что в большинстве случаев позволял исправить сопутствующую деформацию крыла носа со стороны расщелины.
В 1952 году Теннисон Ч.В. в США и в 1955 году Обухова Л.М. в СССР описали метод хейлопластики более сложной конфигурации. Метод применяется до сих пор, кроме того, на его основе разработаны хейлоринопластики для уменьшения вероятности развития сопутствующих деформаций. Методики интересны в первую очередь своим историческим значением: впервые стали проводиться разрезы сложной формы и удлинялась губа. Однако удлинение губы на стороне расщелины являлось и ограничивающим фактором, потому что само по себе создавало узнаваемую деформацию. Сейчас применяются методики, которые решают эту проблему.
Самая используемая методика ушивания односторонней расщелины в мире сейчас — методика Милларда и его модификации. В нашей стране это модификация И.А. Козина.
Хейлопластика по Милларду включает одновременное восстановление непрерывности верхней губы и коррекцию хрящей носа. На медиальном фрагменте верхней губы отмечают точку 1 — центр дуги купидона. На здоровой половине лука Купидона отыскивают ограничивающую точку 2 (вершина дуги), отстоящую от средней линии примерно на 2-4 мм. Это расстояние откладывают на белом валике с укороченной стороны, получая точку 3. Измеряют длину бокового фрагмента губы на здоровой стороне между ограничивающей точкой 2 и комиссурой рта (точка 6). Полученное расстояние (примерно 20 мм) откладывают на белом валике с повреждённой стороны от комиссуры (точка 7) и получают ограничивающую точку 8. Точка 8 будет верхом дуги купидона с этой стороны, она должна соединиться с точкой 3 на медиальном сегменте. Измеряют расстояние от точки 2 до основания крыла носа здоровой стороны (точка 4), это же расстояние откладывают от точки 8 до основания крыла носа поражённой стороны (точка 10). На укороченной стороне от середины основания колумеллы (точка 5) до точки 3 делают дугообразный ротационный разрез, симметричный дуге фильтрума на здоровой стороне. При необходимости продлевают разрез до точки х (обратный разрез в сторону здорового фильтрума). На латеральном (боковом) фрагменте соответственно длине разреза х-5-3 находят точку 9 кнутри от основания уплощённого крыла носа. Модификации в основном используются при расширении вмешательства на нос, при вторичных хейлопластиках, скрытых и неполных расщелинах.
Преимущества данного метода первичной хейлопластики:
- максимальное сохранение тканей;
- перемещение всех элементов верхней губы в правильное положение;
- формирование дна преддверия полости носа и глубокого преддверия рта.
Метод одновременно исправляет положение деформированного крыла носа, а некоторые модификации дополнены одномоментной ринопластикой. Кроме того, дугообразный рубец мало заметен и может быть использован при корригирующей хейлопластике в совершеннолетнем возрасте.
Закрытие двусторонней расщелины может быть одноэтапным и двухэтапным. Это зависит от объёма расщелины, опытности и уверенности хирурга в его методиках. Каждый вариант имеет свои плюсы и минусы, однако считается, что с помощью одномоментного закрытия расщелины более вероятно полноценное создание жома круговой мышцы рта.
Иногда практикуется соединение краёв расщелины. Это не полноценная хейлопластика, а только перевод полной расщелины в неполную в ожидании того, что давление соединённой части губы окажет ортопедическое воздействие на края расщелины, что приведёт к их сближению. В большинстве западных стран лидирующим и здесь остаётся метод хейлопластики по Милларду [12].
При двухэтапном закрытии сначала закрывают одну сторону расщелины любым методом, а через некоторое время – другую сторону.
Споры о том, в каком возрасте проводить операцию, не утихают до сих пор. Есть те, кто убеждает проводить лечение как можно раньше. Предлагаются даже операции у плода, что объясняется отсутствием рубцевания во внутриутробном периоде. Многие настаивают на операции в первые дни и даже часы жизни. С одной стороны, в этом есть плюсы (родители не пугаются внешности ребёнка, не возникает внутрисемейных конфликтов, нет проблем с питанием) но есть и минусы (несовершенство терморегуляции новорождённых, высокая чувствительность к кровопотере, очень маленькая анатомическая основа). В 60-х годах прошлого столетия был проведён масштабный анализ результатов операций, выполненных в роддоме в первые дни жизни. Результат показал почти у всех детей гораздо худшие результаты, чем у пациентов, которых оперировали в более взрослом возрасте [1]. Н.М. Михельсон в одном из старейших русских руководств по пластической хирургии советует проводить операцию в возрасте 5-6 месяцев, когда ребёнок достаточно окреп и развился. Он считал, что в этот период легче добиться косметического успеха. Также описано, что такие операции должны выполняться под местным обезболиванием, ввиду опасности наркоза [10]. Сейчас появились безопасные препараты для наркоза, поэтому сложно представить себе выполнение операции маленьким детям под местной анестезией. Большинство хирургов считает, что первичная хейлопластика показана в возрасте 6-12 месяцев.
Объём операции зависит от степени расщелины. Многие современные авторы считают, что при полной расщелине первичная хейлопластика (когда ушивается только расщелина) должна применяться в исключительных случаях, так как она не коррегирует состояние носа. Поэтому сейчас должна применяться методика первичной ринохейлопластики, когда вместе с ушиванием расщелины корректируется положение крыльных хрящей, перегородки, сошника. Качество проведённой первичной операции должно быть максимальным, так как повторные коррекции сложнее выполнить в условиях дефицита мягких тканей и обширном рубцовом процессе [4].
Осложнения в ходе операции
При выполнении оперативного вмешательства опасность представляет аспирация (вдыхание пациентом) крови и слизи, способные вызвать асфиксию. Чтобы этого не допустить, следует предупреждать кровотечения и тщательно отсасывать содержимое полости рта (кровь, слюну, слизь). К числу возможных осложнений относятся также коллапс, шок, ларингоспазм и другие состояния.
Летальность на операционном столе и вскоре после операции связана, как правило, с неправильным отбором больных. Нельзя оперировать истощённых и недоношенных детей, тех, кто ещё до операции страдает воспалительными состояниями органов дыхания, слуха, декомпенсированными аномалиями развития мозга, сердца, сосудов. Также операция запрещена при наличии тимико-лимфатического статуса (увеличения тимуса). Возможность проведения операции нужно решать совместно с педиатром.
Осложнения после операции
В ближайшие дни после операции возможно возникновение стеноза (сужения) гортани, бронхита, пневмонии, задержки мочеиспускания и других соматических осложнений, профилактика и лечение которых должны осуществляться при участии педиатра. Из местных ранних осложнений чаще всего наблюдается расхождение швов, которое обычно связано с техническими погрешностями операции:
- иссечение значительного количества тканей в области краёв расщелины;
- недостаточное препарирование тканей;
- неверно произведённое послойное ушивание раны;
- натяжение тканей в области раны, воспаление и отёчность в зоне операции.
Иногда швы расходятся из-за травмы (падение ребёнка, случайный удар о твёрдый предмет), присоединения инфекции, заболевания ребёнка ОРВИ, ринитом и другими воспалительными патологиями. При расхождении швов вопрос о наложении вторичных швов решается по состоянию больного.
При осмотре пациента, который перенёс операцию проверяют высоту верхней губы, степень её деформации, глубину преддверия рта и его герметичность (наличие ротоносовых соустий и дефектов нёба). Следует обратить внимание на подвижность губы, фонацию, изменение строения зубочелюстной системы. Целостность круговой мышцы рта можно проверить при растягивании пациентом губ в улыбку и сжимании губ в трубочку [1].
Тяжёлую психологическую травму несут рубцовые изменения после неудачной первой операции. Одним из самых неприятных отдалённых осложнений хейлоринопластики является деформация верхней губы, носа и верхней челюсти, которая может возникать по различным причинам [9].
После операции у пациента может быть недостаток мягких тканей верхней губы, её удлинение или укорочение, тугоподвижность вследствие обширного рубцевания, эстетический дефект. Расщелина альвеолярного отростка приводит к формированию скученности зубов, росту дистопированных (неправильно расположенных) и сверхкомплектных (лишних) зубов, которые могут поддерживать воспаление или из-за своего расположения формировать ороназальную фистулу (отверстие между полостью рта и носовой полостью). В целом такая фистула может быть и вследствие избыточного натяжения, прорезания швов, дефекта при ушивании и т. д. Через неё может сохраняться сброс жидкой части пищи в полость носа, что в свою очередь способствует поддержанию хронических ринитов, гайморитов и т. д.
Возможна недостаточность мышечного кольца круговой мышцы рта, развивающаяся при дефектах сопоставления мышцы или недостаточном отделении мышечных волокон от грушевидного отверстия. Деформация преддверия рта в виде его уплощения затрудняет дальнейшее ортодонтическое лечение, так необходимое пациентам, и усугубляет ретрузию средней зоны лица (смещение назад). Деформации наружного носа и перегородки приводят к значительному ухудшению эстетического результата и нарушению носового дыхания, а дыхание через рот у таких больных усугубляет деформацию лицевого скелета.
Симптоматика высыпаний
Молочный волдырь на губе у новорожденного можно перепутать с патологическими высыпаниями, требующими специального лечения. Образование, связанное со способом питания крохи, выглядит как небольшая бусина белого или желтоватого цвета, достигающая 0,5 см в диаметре и расположенная в центре верхней губы. Окантовка пораженного участка сливается с кожей.
Воспалительный элемент, возникший вследствие попадания в организм возбудителей инфекции, может иметь серый, желтый или белый цвет. Следует осмотреть ротовую полость малыша. Наличие в ней налета, пузырьков или язв указывает на присутствие болезнетворных бактерий. Необходимо насторожиться при обнаружении таких симптомов:
- учащенное срыгивание и рвотные позывы;
- проблемы со стулом, изменение запаха, цвета и консистенции каловых масс;
- апатия, плаксивость без причины;
- отказ от пищи, недоедание;
- изо рта исходит отталкивающий запах, вызванный деятельностью патогенных бактерий;
- высокая температура тела, потливость;
- покраснение кожного покрова, появление сыпи;
- на слизистой рта есть подобные образования;
- усиленное слюноотделение.
Симптомы
- Лихорадка, усталость, боль в мышцах, раздражительность.
- Боль, жжение, покалывание и зуд (в месте будущих высыпаний инфекции).
- Образование ранок во рту: на деснах, передней части языка, внутренней части щёк, горле и небе.
- Увеличенные лимфатические узлы.
- Поражение слизистой горла с формированием мелких язв и сероватым налетом на миндалинах.
- Отсутствие аппетита.
Для диагностики герпетической инфекции ценным являются цитологический, иммунофлюоресцентный, серологический и ПЦР методы. Материалом для исследования на герпес являются кровь, мазки из глотки, содержимое пузырьков, язв, моча.
Профилактические меры
Вероятность образования мозоли на верхней губе у новорожденного можно снизить, если соблюдать правила кормления. Нужно придерживаться следующих рекомендаций:
- Если малыш заснул во время сосания, необходимо отнять его от груди, мягко нажав на подбородок и уложить в кроватку.
- При хорошей лактации сеанс кормления не должен длиться больше 20 минут. Чтобы нормализовать отхождение молока, надо пить больше жидкости. За 10−15 минут до кормления ребенка следует выпивать стакан теплого компота из фруктов, отвара плодов шиповника или некрепкого чая с добавлением молока.
- Младенец должен захватывать ртом не только сосок, но и ареолу. Для этого необходимо держать ребенка так, чтобы его лицо находилось на уровне молочной железы. При неправильном захвате положение груди следует скорректировать.
- При отсутствии проблем с лактацией педиатры рекомендуют кормить малышей грудью хотя бы до полугода, чтобы его нежная кожа не пострадала. Если губы натерло соской, нужно убедиться, что ее отверстие не закупоривается комочками смеси. Наиболее мягкие насадки изготавливаются из латекса и силикона.
- При искусственном вскармливании повышен риск перекорма младенца. Кормить ребенка молочной смесью в неограниченных количествах нельзя не только из-за риска образования мозоли, но и потому что готовый порошок насыщен витаминными добавками и растительными жирами, которые должны поступать в организм ребенка в объеме, соответствующем его возрасту и массе тела.
Дифференциальная диагностика СД и других дерматологических заболеваний
Диагностика себорейного дерматита основывается на клинической картине и включает в себя оценивание характера сыпи (цвета, формы и др. свойств), ее локализации и симметричности. Иногда необходимо использование микробиологической диагностики, если есть подозрение на первоначально инфекционный характер сыпи или же присоединение вторичной бактериальной/грибковой инфекции.
Сложность постановки диагноза себорейного дерматита заключается в том, чтобы провести правильную дифференциальную диагностику с другими, клинически схожими дерматологическими заболеваниями, т.к. псориаз, атопический дерматит, красный волосяной лишай, а также розацеа (розовые угри).
Причины появления себорейных корочек у новорожденных
До конца причина возникновения неизвестна. Есть несколько версий :
- Грибы рода Malassezia.
- Неправильный подбор косметических средств для ухода за детской кожей: пенки или мыла. Ошибка в выборе часто является следствием неправильного определения типа кожи головы. Если ваш личный врач не справляется с этим, обратитесь к профессиональному трихологу.
- Банальный перегрев, естественное следствие которого – повышенное потоотделение, тоже может быть причиной появления себорейной корочки.
- Частое мытье головы как у взрослых, так и у детей смывает защитный слой с кожи и волос. Сальные железы, почувствовав опасность извне, начинают работать активней, чтобы защитить голову.
- Аллергия – это свидетельство низкого иммунитета и общей несбалансированности организма. Поэтому и сальные железы начинают «барахлить», производя избыточное сало.
Бывают ли осложнения
Если иммунитет слабый, а организму не оказана профессиональная поддержка, заболевание будет развиваться и есть риски осложнений. В данном случае это воспаления лимфоузлов, абсцессы, рубцы, сепсис, менингит, воспаления внутренних органов и даже тромбоз сосудов мозга. То есть теоретически дело может дойти до тех осложнений, которые будут опасны не только для здоровья, но и для жизни человека. Так что симптомы пиодермии ни в коем случае нельзя игнорировать. Это не только эстетическая проблема. Более того, на фоне именно эстетического фактора могут развиться тяжелые психологические состояния, вплоть до депрессии – так что и этот момент тоже никак нельзя игнорировать.
Почему возникает нетипичная себорея?
Причины, вызывающие дерматит, следующие:
- Специфический дрожжевой грибок, который особенно бурно размножается на коже новорожденных;
- Гормональный дисбаланс, вызванный постепенной элиминацией материнских гормонов из организма ребенка;
- Дисфункция пищеварительного тракта и связанные с этим аллергические состояния.
К факторам, отягощающим течение дерматита относят дисбактериоз, тяжелое протекание беременности у матери, искусственное вскармливание и грубое несоблюдение правил гигиены.
Если в анамнезе присутствует два из перечисленных обстоятельств, то помимо планового посещения педиатра малышу может потребоваться консультация дерматолога.
Чем опасен себорейный дерматит на лице?
Локализация себорейного дерматита не оказывает выраженного влияния на состояние здоровья ребенка, однако, обилие сухих корочек на лице можно рассматривать как косметический недостаток. Кроме того, неумелая или чересчур агрессивная борьба с ними может привести к прямо противоположному результату. Себорейные корочки не только не исчезнут, но и вызовут ороговение верхних слоев кожи с их последующим утолщением. Иными словами, чем больше родители будут пытаться избавиться от наростов, тем более они будут распространяться. Не исключено, что при неблагоприятном стечении обстоятельств следы на лице от себорейного дерматита новорожденных останутся на всю жизнь.
Клинические исследования
Шампунь-пенка для детей Ла-Кри создан специально, чтобы очищать нежную кожу и волосы малыша. Средство рекомендовано союзом педиатров России. Проведенное совместно с союзом педиатров России клиническое исследование доказывает высокую эффективность, безопасность и переносимость продукции для ежедневного ухода за кожей ребенка с легкой и средней формой атопического дерматита и в период ремиссии, сопровождающегося снижением качества жизни больных.
Источники:
- Кильдиярова Рита Рафгатовна, Педиатру на каждый день. Руководство для врачей, ГЭОТАР-Медиа, 2021.
- Андерсон, Аричи, Аццопарди, Наглядная неонатология. Руководство, ГЭОТАР-Медиа, 2021.
- Манчини А. Дж., Кроучук Д. П., Детская дерматология. Практическая медицина, Справочник, 2021.