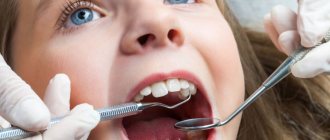
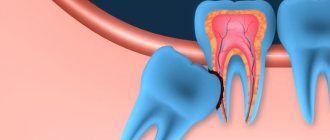
Неприятный запах изо рта: физиология или болезнь?
Физиологический запах изо рта
Неприятный запах изо рта
на языке медицины называется
галитоз
. Различают физиологический и патологический галитоз. Запах изо рта часто проявляется по утрам. За ночь во рту скапливаются бактерии и продукты их жизнедеятельности, которые и вызывают дурной запах. Такой галитоз является физиологическим и устраняется простой чисткой зубов. Также к физиологическому галитозу относится запах, обусловленный приёмом в пищу ряда продуктов, таких как чеснок, лук, капуста. Этот запах исчезнет сам, как только вещества, которые его вызвали, выведутся из организма. Но бывает и так, что неприятный запах не устраняется с помощью гигиенических процедур, в этом случае, скорее всего, он имеет патологическую природу.
Корректировка меню
При выявлении патологий печени лечение обязательно сопровождается назначением специальной диеты. Имеет значение частота приёмов пищи, метод её обработки, температура.
Принимать пищу необходимо небольшими порциями через достаточно короткие промежутки времени. Еда не должна быть слишком холодной или горячей. Нельзя употреблять жареные, консервированные, копчёные, чрезмерно солёные или острые продукты.
Эти меры помогают не перегружать печень, распределяя нагрузку равномерно. Также следует отказаться от употребления жирной пищи, кондитерских изделий, маринадов, колбасы. При приготовлении не используются приправы, соль добавляется в минимальных количествах. Пища готовится на пару, отваривается или запекается.
Следует отказаться от употребления хлеба. Можно кушать галеты или подсушенный багет.
При болезни печени категорически запрещается употреблять алкоголь, так как его переработку больной орган просто не в состоянии осуществлять. Нельзя пить сладкую газировку, необходимо минимизировать употребление кофе и крепкого чая. Соки следует пить только натуральные, неконцентрированные.
Полезно кушать мёд, орехи, сухофрукты. Кисломолочные продукты нужно употреблять с осторожностью, понемногу. Цельное молоко исключается. Животные жиры необходимо заменить растительными. Для больной печени полезно умеренное, но обязательное употребление растительных масел.
Неприятный запах изо рта: причины
Наиболее частая причина неприятного запаха – это активная жизнедеятельность патологических бактерий в ротовой полости. Такие заболевания как кариес, периодонтит, пульпит, пародонтит, гингивит, стоматит, а также образование зубного камня могут привести к возникновению стойкого запаха изо рта.
Второе место среди причин неприятного запаха занимает сухость во рту (медицинский термин – ксеростомия
). Увлажняющая наш рот слюда обладает бактерицидными качествами. Она убивает бактерии, нейтрализует продукты их жизнедеятельности, промывает и очищает ротовую полость. Если слюны вырабатывается недостаточно, то бактерии активизируются, в результате чего появляется запах. Сухость во рту может быть следствием заболеваний, приема ряда медицинских препаратов. Она также может быть обусловлена возрастом: со временем слюнные железы начинают работать менее интенсивно, меняется и состав слюны, теряются её антибактериальные свойства.
Запах также может быть вызван ЛОР-заболеваниями: ангиной, хроническим тонзиллитом, синуситом, насморком.
Еще одна причина неприятного запаха – заболевания внутренних органов. Это могут быть:
- почечная недостаточность;
- печеночная недостаточность;
- желудочные заболевания (гастрит, язва желудка);
- заболевания легких.
Курение также является причиной стойкого неприятного запаха изо рта. Запах вызывают вещества, содержащиеся в табачном дыме и оседающие в ротовой полости. Единственный способ ликвидировать неприятный запах в этом случае – бросить курить.
ПЕЧЕНОЧНАЯ ЭНЦЕФАЛОПАТИЯ в практике врача скорой медицинской помощи
Какие клинические симптомы позволяют диагностировать ПЭ? Каковы проявления неврологических нарушений на разных стадиях развития ПЭ? В чем заключаются особенности развития ПЭ при алкоголизме? Каких ошибок должен избежать врач при лечении ПЭ?
Этиология и патогенез
Печеночная энцефалопатия (ПЭ) представляет собой потенциально обратимое расстройство нервной и психической деятельности, возникающее при любом из заболеваний печени, протекающем с недостаточностью печеночно-клеточной функции. В большинстве случаев ПЭ осложняет течение терминальной стадии хронических диффузных заболеваний печени или острого некротизирующего (фульминантного) гепатита. Установлено, что при поражении печени любой этиологии ПЭ может привести к развитию комы и стать непосредственной причиной смерти пациента (см. таблицу 1).
| Таблица 1. Причины развития ПЭ. | ||
| Вариант энцефалопатии | Выживаемость | Этиология |
| Острая энцефалопатия без фиброза/цирроза печени | 20–45% | Вирусный гепатит. Алкогольный гепатит. Острые отравления (химические и биологические яды, лекарства). Абстинентный синдром |
| Острая энцефалопатия на фоне фиброза/цирроза печени | 70-80% | Форсированный диурез Рвота, понос Кровотечение ЖКК Инфекции Прием алкоголя Абстинентный синдром Запор Избыток белка в рационе Хирургические вмешательства Прием седативных средств |
| Хроническая портосистемная энцефалопатия при терминальном заболевании печени | 100% | Портосистемное шунтирование Контраминация кишечника Избыток белка в рационе |
| Рисунок 1. Механизм развития ПЭ. |
Патогенез ПЭ не до конца установлен. Считается, что развитие ПЭ является результатом сочетанного влияния на ЦНС нескольких механизмов, активность которых инициируется и поддерживается выраженным нарушением печеночного клиренса токсинов и метаболитов (см. рисунок 1). Наиболее существенным для развития ПЭ считают:
- быстро нарастающее увеличение концентрации аммиака в плазме;
- увеличение плазменной концентрации и нарушение баланса между синтезом и катаболизмом нейротрансмиттеров и их предшественников в ЦНС.
Клинические симптомы и диагноз ПЭ. Тип и количество избыточных, «токсических» метаболитов, циркулирующих в плазме и ЦНС, в той или иной степени коррелируют с различными симптомами ПЭ, к числу которых относят:
- нарушение сознания;
- изменение личности;
- расстройство интеллекта;
- собственно неврологические нарушения (см. таблицу 2).
| Таблица 2. Шкала оценки нарушений сознания Глазго (GCS). | ||
| Симптом | Выраженность симптома | Балл |
| Сознание | ориентирован | 5 |
| спутанность/заторможенность | 4 | |
| Словесная реакция | ответ невпопад | 3 |
| невнятные звуки | 2 | |
| ответа нет | 1 | |
| выполняет команды | 6 | |
| целенаправленная реакция на боль | 5 | |
| ненаправленная реакция на боль | 4 | |
| Двигательная реакция | сгибательная реакция на боль | 3 |
| разгибательная реакция на боль | 2 | |
| нет реакции | 1 | |
| спонтанная | 4 | |
| Реакция глаз | на голос | 3 |
| на боль | 2 | |
| нет | 1 | |
| Суммарный показатель (10–15 баллов): сопор, 5—10 баллов: прекома, 0—5 баллов: кома. | ||
Механизм развития ПЭ
К ранним признакам нарушений сознания (НС) при ПЭ относят уменьшение спонтанных движений, фиксированный взгляд, заторможенность, апатию. Для нарушения сознания при ПЭ в принципе характерны сонливость и инверсия нормального ритма сна и бодрствования. При этом ухудшение состояния и переход сонливости в кому могут произойти в течение очень короткого времени. Для определения степени НС нередко применяют шкалу Глазго (см. таблицу 2). Однако в клинической практике для оценки глубины НС именно при ПЭ используют более простую качественную шкалу, в соответствии с которой:
- для I стадии НС характерны ослабление концентрации внимания, эйфория и тревожность;
- для II стадии характерны появление сонливости, дезориентация, изменения личности и неадекватное поведение;
- на III стадии НС развиваются ступор, гиперсомния и спутанность сознания, однако больной может выполнять простые команды и произносить слова членораздельно;
- при IV степени НС пациент впадает в кому и контакт с ним оказывается невозможен.
Неврологические нарушения при ПЭ в целом не носят специфического характера и могут также развиваться при уремии, выраженной дыхательной и сердечной недостаточности. Однако одним из наиболее патогномоничных неврологических симптомов ПЭ считают развитие «хлопающего» тремора (астериксиса), отличительной чертой которого является неспособность пациента удерживать фиксированную позу. Наибольшая выраженность гиперкинеза мышц конечностей при поддержании постоянной позы и его уменьшение при движении позволяют дифференцировать астериксис от тремора при алкогольном делирии и нейроэнцефалопатии.
Наиболее надежным способом определить степень нарушений интеллекта при ПЭ является проведение теста связывания чисел (тест Рейтана). Изменения личности и интеллекта при ПЭ наиболее трудны для диагностики, поскольку всегда накладываются на конституциональные, приобретенные ранее нарушения и всегда требуют оценки в динамике. Наибольшие трудности в клинической практике встречаются при дифференциальной диагностике ПЭ и нарушений личности, развивающихся при хроническом злоупотреблении алкоголем (токсическая или алкогольная энцефалопатия, наличие которой прямо не влияет на исход острой ПЭ, однако определяет риск развития делирия на фоне алкогольного абстинентного синдрома). Важно, что при алкоголизме острая ПЭ может развиться при любой из клинико-морфологических форм алкогольной болезни печени (см. рисунок 2).
| Рисунок 2. Естественная история развития алкогольной болезни печени при хроническом злоупотреблении алкоголем. |
ПЭ у больных алкоголизмом в целом имеет те же характерные признаки, что и в остальных случаях, однако у них часто наблюдается мышечная ригидность, гиперрефлексия, клонус стоп. Алкогольный делирий отличается от «чистой» ПЭ продолжительным двигательным возбуждением, повышенной активностью вегетативной нервной системы, бессонницей, устрашающими галлюцинациями и быстрым мелким тремором (см. таблицу 3). Часто наблюдается выраженная анорексия, сопровождающаяся тошнотой и рвотой.
| Таблица 3. Характерные особенности ПЭ и делирия при синдроме отмены алкоголя. | |
| Печеночная энцефалопатия | Алкогольный делирий |
|
|
Характерной особенностью ПЭ является изменчивость клинической картины. Диагностировать ПЭ легко, например, у больного с циррозом печени,
с массивным желудочно-кишечным кровотечением или сепсисом, при обследовании которого определяют спутанность сознания и хлопающий тремор. В случае, когда очевидных причин ухудшения состояния выявить не удается и признаков цирроза печени также нет, распознать начало ПЭ невозможно, если не придать должного значения малозаметным признакам синдрома. Большое значение при этом могут иметь данные анамнеза, полученные от членов семьи, заметивших изменения в состоянии или поведении больного.
У больных с острой ПЭ без признаков хронической портальной гипертензии (варикозные вены передней стенки живота, отечно-асцитический синдром, спленомегалия, заболевание печени или алкоголизм в анамнезе) диагностика на догоспитальном этапе особенно затруднена. В этих случаях она должна базироваться, во-первых, на тщательном изучении анамнеза, если это возможно; во-вторых — на анализе эффективности применения стандартной неспецифической терапии комы. Дифференциальный диагноз у больных без цирроза печени необходимо проводить с рядом заболеваний, приводящих к внезапному и выраженному нарушению сознания (см. таблицу 4).
| Таблица 4. Причины острых нарушений сознания у больных без признаков портосистемного шунтирования. | ||
| Заболевание | Характерные симптомы и анамнестические данные | Неотложная терапия |
| Гипогликемия | Гипотония, брадикардия, сахарный диабет или сахаросни-жающая терапия в анамнезе | Введение концентри-рованной декстрозы |
| Острое отравление алкоголем | Запах алкоголя, гипертония, одышка, гиперемия лица, тахикардия, указания на прием алкоголя | Массивная инфузионная и поддерживаю-щая терапия |
| Алкогольный синдром отмены с делирием | Хроническое злоупотребление алкоголем, последний прием алкоголя не более трех-пяти дней назад, острый психоз с возбуждением и галлюцинациями | Введение маннитола концентри-рованной глюкозы и диазепама, поддерживаю-щая терапия |
| Острое отравление диазепинами | Глубокое нарушение сознания, указание на психоэмоцио-нальные проблемы, попытки самоубийства | Введение флумазенила, поддерживаю-щая терапия |
| Острое отравление парацетамолом | Указание на недавнее воспалительное заболевание, психоэмоцио-нальные проблемы, попытки самоубийства | Введение ацетил-цистеина, поддерживаю-щая терапия |
| Острое отравление опиатами | Указание на наркоманию, симптомы опиатного опьянения | Введение налоксона, поддерживаю-щая терапия |
| Энцефалопатия Вернике | Нистагм, двусторонний парез отводящих мыщц, указания на голодание, алкоголизм в анамнезе | Введение тиамина |
| Внутричерепные патологические процессы (травма, инфаркт, аневризма, менингит, энцефалит) | Анамнестические указания, характерные сипмтомы, отсутствие эффекта от экстренной терапии комы | Поддерживаю-щая терапия, экстренная госпитализация |
| Эндогенные интоксикации и гипоксические состояния (уремия, ОРДС, острые инфекционные заболевания) | Анамнестические указания, характерные симптомы, отсутствие эффекта от экстренной терапии комы | Поддерживаю-щая терапия, экстренная госпитализация |
У больных циррозом печени и активным портосистемным шунтированием важнейшим вопросом диагностики также является определение причин, приведших к развитию ПЭ (см. таблицу 5).
| Таблица 5. Факторы, способствующие развитию острой ПЭ при циррозе печени. |
Метаболические:
|
Кровотечение и кровопотеря:
|
Влияние химических и фармакологических факторов:
|
Инфекционные заболевания:
|
| Запоры |
| Рацион с большим содержанием белка |
В большинстве случаев любой из перечисленных выше факторов либо напрямую подавляет функции ЦНС, либо нарушает их опосредованно — угнетая функцию печени, увеличивая концентрацию азотсодержащих продуктов в кишечнике и количество крови, протекающей, минуя печень, через портокавальные анастомозы.
Лабораторные данные занимают довольно скромное место в диагностике ПЭ. Известно, что ни функциональные печеночные пробы, ни повышенная концентрация аммиака в плазме прямо не коррелируют с выраженностью нарушений сознания.
Лечение ПЭ
Лечение ПЭ преследует три базовые цели:
- выявление и немедленное устранение факторов, провоцирующих ПЭ;
- уменьшение количества аммиака и других токсинов, образующихся в кишечнике в процессе пищеварения и жизнедеятельности микробной флоры;
- нормализацию обмена нейромедиаторов.
Схематично лечение ПЭ (III и IV стадии) представлено в таблице 6.
| Таблица 6. Лечение печеночной энцефалопатии. |
|
Объем лечебных мероприятий при ПЭ относится к числу стандартных и выверенных клинической практикой алгоритмов неотложной помощи, поскольку эффективность лечения прямо зависит от как можно более раннего начала терапии. В этом смысле фармакотерапия ПЭ прямо относится к презумпции скорой медицинской помощи. Тем не менее на практике оказывается, что пациенты с ПЭ, как на догоспитальном этапе, так и в условиях стационара, нередко не получают адекватного лечения. Более того, во многих случаях больным назначают фармакотерапию, которая способна спровоцировать ухудшение состояния сознания и нарушение вегетативных функций. К числу наиболее распространенных ошибок лечения можно отнести:
- недостаточную инфузию концентрированных растворов глюкозы, обладающих помимо энергонесущей активности также ярким осмотическим действием, что важно при угрожающем отеке мозга;
- необоснованное и неконтролируемое введение изотонического и других неконцентрированных полиионных растворов, что влечет за собой прямую угрозу развития отека мозга и легких;
- недооценку важности планового назначения осмотических слабительных и экстренной очистки кишечника высокими осмотическими клизмами (эффективно уменьшают всасывание аммиака в кишечнике и его бактериальную контаминацию, способствуют снижению портального давления);
- недооценку опасности диуретической терапии, массивного лапароцентеза и назначения седативных средств в отношении углубления стадии ПЭ.
Одной из наиболее существенных причин проведения неадекватного лечения нередко является часто неудовлетворительная диагностика ПЭ. Как ни парадоксально, сегодня во всех звеньях здравоохранения на фоне реально существующих регламентирующих врачебную деятельность документов выявление и точная квалификация ПЭ как угрожающего жизни осложнения основного заболевания печени в значительной степени утратила практический смысл. Например, при алкогольной болезни печени и в практике СМП, и в стационаре ПЭ нередко вообще не диагностируется, поскольку включена в редко используемые рубрики «острая или подострая печеночная недостаточность», «острый гепатит», «острое отравление алкоголем» или «абстинентное состояние». В подавляющем большинстве случаев при выявлении алкогольной болезни печени с нарушением сознания на практике ставятся диагнозы, соответствующие рубрикам К.70.0 — К.70.2, что нисколько в случае с ПЭ не отражает реального положения дел (см. таблицу 7). Кроме того, термин «ПЭ» при диагностике часто подменяется термином «токсическая (алкогольная) энцефалопатия», что влечет за собой недооценку тяжести состояния больного и риска летального исхода и позднее начало специфического лечения.
| Таблица 7. Определение алкогольной болезни печени и мозга по МКБ-10. |
Алкогольные заболевания печени
Алкогольные заболевания НС
Психические расстройства
|
При выявлении ПЭ на догоспитальном этапе пациенты с III и IV стадиями нарушения сознания должны быть немедленно госпитализированы в отделение интенсивной терапии.
Прогноз ПЭ
Прогноз ПЭ всецело зависит от выраженности печеночно-клеточной недостаточности и времени начала лечения. При циррозе печени у больных с относительно сохранной функцией паренхимы и интенсивным коллатеральным кровообращением прогноз лучше, а у больных с острым гепатитом — хуже. Прогноз существенно улучшается, если удается быстро устранить факторы, ведущие к усугублению ПЭ: инфекцию, передозировку диуретиков или кровопотерю. Однако наиболее эффективным способом улучшить прогноз является как можно более точная диагностика и раннее начало лечения ПЭ.
Литература
- Майер К.-П. Гепатит и последствия гепатита. — М.: ГЭОТАР — МЕД., 2001.
- Шерлок Ш., Дули Дж.. Заболевания печени. — М.: ГЭОТАР — МЕД., 1999.
- Bailey B., Amre D. K, Gaudreault P. Crit Care Med 2003 Jan; 31(1):299-305.
- Carthy M. M., Wilkinson M. L. BMJ 1999 May; 318:1256-9.
- Fedosiewicz-Wasiluk M. Pol Merkuriusz Lek 2002 Aug; 13(74):151-3.
- D. W. World J. Gastroenterol 2002 Dec;8(6):961-5.
- Helewski K. J., Kowalczyk-Ziomek G. I., Konecki J. J. Wiad Lek 2002;55(5-6):301-9.
- McGuire B. M. Semin Gastrointest Dis 2003 Jan;14(1):39-42.
- Kelly D. A. Postgrad Med J 2002 Nov;78(925):660-7.
- Samuel D. J. Gastroenterol Hepatol 2002 Dec;17 Suppl 3:S274-S279.
Е. И. Вовк МГМСУ, ННПОСМП, Москва
Каким бывает неприятный запах изо рта?
Запах изо рта
Особенности запаха могут косвенным образом указать на источник проблем.
Сероводородный запах
(запах протухших яиц) свидетельствует о гниении белковых веществ. Такой запах характерен при проблемах с пищеварением. Стойкий сероводородный запах может указывать на гастрит с пониженной кислотностью или язву желудка.
Кисловатый запах
и соответствующий привкус во рту отмечается при гастрите с повышенной кислотностью. Такой запах может появиться на ранней стадии заболевания, когда другие симптомы ещё отсутствуют.
Горьковатый запах
и привкус во рту типичен для заболеваний печени и желчного пузыря. Дополнительным симптомом является появление желтого налёта на языке.
Запах ацетона
и сопровождающий его сладкий привкус во рту – характерный симптом сахарного диабета.
Запах мочи
изо рта указывает на заболевание мочеполовой системы (прежде всего, почек или мочевого пузыря).
Запах кала
изо рта может возникать при заболеваниях кишечника (дисбактериозе, дискинезии кишечника, кишечной непроходимости).
Гнилостный
запах изо рта типичен для стоматологических заболеваний (воспалительных процессов зубов и десны).
Состояние слизистых оболочек
Если печень функционирует недостаточно, то на кожные покровы ложится дополнительная нагрузка. Кожа способна отфильтровывать и выводить токсины, и когда печень не справляется со своей задачей, это обязательно отражается на состоянии кожи и слизистых оболочек.
О заболеваниях печени может говорить желтоватый или чрезмерно бледный цвет кожи. Желтизна наблюдается при гепатитах и болезнях жёлчного пузыря, и свидетельствует о высоком уровне билирубина. О больной печени может говорить и белый цвет кожи, особенно сильно заметный на кончиках пальцев и лице.
Слизистые оболочки и глазные склеры при печёночных патологиях также изменяют цвет. Может наблюдаться отёк кожи и слизистых. Кожные покровы становятся сухими, на них появляются гнойнички, прыщи.
Неприятный запах изо рта: что делать?
Борьба с неприятным запахом изо рта начинается с тщательного соблюдения правил гигиены ротовой полости. Если источник запаха – деятельность бактерий, поможет правильная чистка зубов. Зубы надо чистить не только с наружной стороны, но и с внутренней, а также обрабатывать жевательную поверхность зубов. Наклон щетки должен составлять 45°. С помощью зубной нити обрабатываются труднодоступные места между зубами. Если зубы находятся в запущенном состоянии, простой чисткой зубов проблему не решить. Надо будет посетить стоматолога и удалить зубной камень, а если на зубах есть кариес – вылечить их. Рекомендуется посещать стоматолога не реже, чем один-два раза в год.
Также необходимо бороться с пересыханием слизистой рта. Если Вы почувствовали сухость во рту, сделайте несколько глотков воды, прополощите рот. Однако следует помнить, что часто возникающая сухость во рту может быть симптомом серьёзных заболеваний. Впрочем, как и сам неприятный запах. Поэтому при наличии стойкого запаха изо рта обязательно следует показаться врачу и пройти обследование.
Лечение
Терапию заболеваний печени осуществляет врач-гепатолог. Такие специалисты есть не во всех медицинских учреждениях, поэтому при отсутствии гепатолога можно обратиться к гастроэнтерологу.
Лечение назначается исходя из результатов диагностики. Применяемые медикаменты, схемы и дозировки зависят от поставленного диагноза, стадии и тяжести болезни, наличия сопутствующих заболеваний, возраста пациента.
Если диагностировано воспаление печени инфекционной этиологии, то терапия проводится при помощи антибактериальных или противовирусных средств против конкретного возбудителя. Также могут быть назначены антибиотики широкого спектра действия.
Для восстановления функции гепатоцитов используются препараты, содержащие эссенциальные фосфолипиды. Для поддержки и очищения организма от токсинов при недостаточной функции печени назначают курсы витаминов и липоевой кислоты.
В тяжёлых случаях медикаментозная терапия может оказаться недостаточно эффективной. При запущенных заболеваниях, наличии злокачественных образований в паренхиме органа медики бывают вынуждены предпринимать хирургические методы лечения.