И. К. Луцкая заведующая кафедрой терапевтической стоматологии БелМАПО (Минск)
ВИЧ-инфекция представляет собой заболевание, вызываемое вирусом иммунодефицита человека, протекающее с поражением иммунной и нервной систем и проявляющееся развитием тяжелых инфекционных (паразитарных) болезней и/или злокачественных новообразований, а также признаками энцефаломиелопатии. СПИД (синдром приобретенного иммунодефицита) является конечной (терминальной) стадией ВИЧ-инфекции.
Инфекционный процесс в организме человека (от момента заражения вирусом иммунодефицита человека до смерти больного) характеризуется длительным инкубационным периодом (от нескольких месяцев до 5 и более лет), медленным течением, избирательным поражением Т-лимфоцитов и клеток нейроглии.
Эпидемиология
Единственным источником заражения является человек, инфицированный данным вирусом. Наиболее опасны лица, у которых нет никаких клинических проявлений: вирусоносители — основной источник распространения ВИЧ-инфекции среди населения.
На приеме у стоматолога заражение может произойти в следующих случаях:
- при использовании загрязненного кровью или другой биологической жидкостью медицинского инструментария, не прошедшего дезобработку (различные аппараты, диски, боры, зонды, иглы, шприцы, режуще-колющий инструментарий и т. д.);
- при наличии раневых поверхностей и изъязвлений в полости рта;
- при обширном загрязнении кожных покровов медработников кровью, попадании крови в глаза;
Известны примеры инфицирования при лечении иглоукалыванием.
(Воздушно-капельный путь передачи инфекции отсутствует.)
Вирус иммунодефицита в наибольшей концентрации содержится в крови. Далее по убывающей градации следуют сперма, вагинальные и цервикальные секреты желез, грудное молоко, слюна. Кровь и другие указанные биологические жидкости являются факторами передачи ВИЧ от зараженного другим лицам.
Вирус обладает средней устойчивостью вне организма человека. Во внешней среде (биосубстратах) его заражающее действие сохраняется до 2 недель, в высушенном состоянии (выделения на белье, предметах и пр.) — до 1 недели. Радиационное облучение и ультрафиолетовые лучи на него не действуют. При кипячении вирус погибает в течение 5 минут, при нагревании до 56 инактивация наступает через 30 минут. Применяющиеся в практике медучреждений дезинфектанты (хлорамин, гипохлорид кальция, перекись водорода, спирт и др.) в концентрациях, предусмотренных для обеззараживания вирусов гепатита, гарантированно уничтожают ВИЧ при непосредственном контакте дезинфектанта с загрязненной кровью или другой биожидкостью человека поверхностью предмета, в том числе полого (внутренние поверхности шприца, игл, капилляров, зондов и т. д.).
Диагностика
Диагностику ВИЧ-инфекции нужно проводить не клинически, а в условиях лаборатории. Наличие вторичных или сопутствующих заболеваний позволяют реально оценить тяжесть состояния пациента и необходимость в его госпитализации в стационар. Для того чтобы подтвердить диагноз ВИЧ-инфекции используют различные методы: вирусологический, молекулярно-генетический, серологический и многие другие.
Антитела в ВИЧ обычно появляются в срок от 2 недель до 3 месяцев с момента заражения, но в некоторых случаях этот срок может достигать 6 месяцев. Тщательное изучение анамнеза в большинстве случаев позволяет выявить причины иммунодефицита. В случае если у пациента выявлен иммунодефицит, то обязательно нужно провести обследование на ВИЧ-носительство.
Клиника
Инкубационный период при ВИЧ-инфекции составляет 1–3 месяца, но может быть и большим. После этого развивается начальный этап болезни, называемый острой ВИЧ-инфекцией.
Только у 20 % инфицированных при этом появляются клинические признаки в виде общеинфекционного синдрома недифференцированного характера (мононуклеозоподобных проявлений, серозного менингита, энцефалопатии, миелопатии или невропатии).
Клинически благополучный исход острой стадии болезни не означает ни приобретения иммунитета, ни выздоровления, несмотря на сероконверсию. Болезнь переходит в хроническую стадию, которая протекает либо субклинически, либо в виде персистирующей генерализованной лимфаденопатии с постоянным малозаметным переходом в СПИД-ассоциированный синдром.
Больные сохраняют активность, работоспособность и удовлетворительное самочувствие. Признаков иммуносупрессии еще нет.
Прогностически неблагоприятным является уменьшение размеров лимфоузлов, что означает инволюцию фолликулов — морфологический признак иммунодепрессии.
Клинические симптомы СПИД-ассоциированного этапа болезни состоят из признаков начальной иммунной недостаточности. Они проявляются локальными инфекциями кожи и слизистых оболочек, вызываемых малопатогенными представителями микрофлоры оппортунистического характера (вирусные и бактериальные стоматиты, фарингиты, синуситы, оральный, генитальный, перианальный герпес, рецидивирующий герпес зостер, кандидозный стоматит, генитальный и перианальный кандидоз, дерматомикоз стоп, голеней, импетиго, угревидный фолликулит, волосистая лейкоплакия языка и др.).
Поражения кожи и слизистых оболочек вначале легко поддаются обычной терапии, но быстро рецидивируют и постепенно приобретают хронически рецидивирующий характер. Важнейшая особенность клинической картины СПИД-ассоциированного комплекса — неуклонное нарастание симптомов с усугублением уже имеющихся и появлением новых поражений.
Хронический этап болезни постепенно переходит в ее последнюю стадию — СПИД. К этому времени функции иммунитета угнетаются и расстраиваются максимально (СД-4-лимфоциты снижаются до 100 в 1 мм3).
По имеющимся наблюдениям, через 5 лет после заражения заболевают СПИДом от 25 до 50 % человек, через 7 лет — до 75 %, через 10 лет (наблюдения с 1981 г.) — несколько более 90 % зараженных. Могут ли не заболеть остальные 10 %? Могут, если латентный период болезни окажется длиннее оставшихся лет их жизни.
Инфекции — наиболее частое и опасное проявление СПИДа — развиваются в виде локализованных, генерализованных и септических форм. Поражаются кожа, слизистые оболочки, внутренние органы.
Клиническими особенностями инфекционных процессов при СПИДе являются их нарастающий характер, распространенность, тяжесть, атипичность симптоматики и множественность локализаций.
Основные заболевания, проявляющиеся при СПИДе на слизистой оболочке ротовой полости, в зависимости от этиотропного фактора группируются следующим образом.
1. Грибковые инфекции:
- кандидоз (псевдомембранозный, эритематозный, гиперпластический — в виде бляшки или узлов, ангулярный хейлит);
- гистоплазмоз.
2. Бактериальные инфекции:
- фузоспирохетоз (язвенно-некротический гингивит);
- неспецифические инфекции (хронический пародонтит);
- микобактерии, энтеробактерии.
3. Вирусные инфекции:
- герпетический стоматит;
- волосистая лейкоплакия;
- герпес зостер (опоясывающий лишай);
- ксеростомия, вызванная цитомегаловирусом.
4. Новообразования:
- саркома Капоши в полости рта;
- плоскоклеточный рак;
- лимфома Нон-Ходжкинса.
5. Поражения невыясненной этиологии:
- рецидивирующие изъязвляющиеся афты;
- идиопатическая тромбоцитопетическая пурпура (экхимозы);
- поражения слюнных желез.
Стоматит
Язвы язвы, также известные как афтозные язвы, являются болезненными язвами, которые могут развиваться на мягких тканях во рту. Они, как правило, маленькие и белые или серые. Врачи не до конца понимают, что вызывает стоматит, но различные факторы, такие как повреждения рта, стресс , дефицит витаминов и ослабленная иммунная функция организма, могут играть роль в их развитии. Язвы при стоматите не заразны. Люди могут снизить риск возникновения стоматита, выполнив следующие действия:
- избегать и правильно справляться со стрессом;
- избегать острой или кислой пищи и напитков;
- тщательно пережевывать пищу, чтобы не повредить слизистую рта;
- придерживаться сбалансированной и здоровой диеты.
При легких проявлениях стоматита рекомендуется полоскание рта безрецептурным средством для полоскания рта (например мирамистином или раствором хлоргексидина) это может уменьшить воспаление и сохранить язвы чистыми. В тяжелых случаях врач-стоматолог может назначить лечебные мази и жидкость для полоскания рта, чтобы минимизировать боль и способствовать заживлению.
Грибковые поражения
Кандидозный стоматит диагностируется у подавляющего большинства больных СПИДом (до 75 %) и проявляется в нескольких клинических формах.
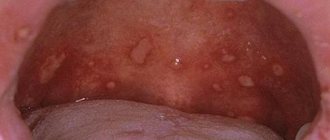
Псевдомембранозный кандидоз чаще начинается как острый, однако при СПИДе он может продолжаться или рецидивировать, поэтому рассматривается уже как хронический процесс. Грибковое поражение характеризуется наличием желтоватого налета на слизистой оболочке рта, которая может быть гиперемирована либо не изменена в цвете. Налет плотно удерживается на поверхности эпителия, удаляется с трудом. При этом обнажаются кровоточащие участки слизистой. Излюбленная локализация налета — щеки, губы, язык, твердое и мягкое небо (рис. 1).
Рис. 1. Псевдомембранозный кандидоз. Налет на небе.
Эритематозный, или атрофический, кандидоз развивается в виде ярко-красных пятен или диффузной гиперемии, при СПИДе имеет хроническое течение. Чаще поражается небо, которое приобретает неравномерную ярко-красную окраску. Эпителий истончается, могут появляться эрозии. Локализация очагов поражения на спинке языка приводит к атрофии нитевидных сосочков вдоль средней линии (в отличие от данной картины возрастные изменения языка характеризуются диффузной атрофией, при сифилисе атрофия нитевидной сосочкой приобретает вид очагов скошенного луга) (рис. 2).
Рис. 2. Эриматозный кандидозный глоссит.
Хронический гиперпластический кандидоз характеризуется расположением элементов симметрично на слизистой оболочке щек в виде полигональных возвышающихся очагов гиперплазии, покрытых желто-белым, кремовым, желтовато-коричневым налетом. Гиперпластическая форма кандидоза встречается значительно реже. Исследователи связывают такое проявление с воздействием никотина при курении (рис. 3).
Рис.3. Гиперпластический кандидоз.
Грибковые поражения слизистой оболочки полости рта могут сочетаться с кандидозом углов рта — ангулярным хейлитом, что является признаком генерализации процесса.
Диагноз, который ставится на основании клинических проявлений, в обязательном порядке должен подтверждаться лабораторными исследованиями. Активный рост большого числа колоний (сотни) на питательной среде, обнаружение мицелия при микроскопии образцов свидетельствуют о патогенности гриба кандида. В ряде случаев необходима биопсия.
Лечение кандидоза может быть системным или местным, что зависит от обширности распространения процесса. Этиотропное воздействие обязательно, симптоматическое зависит от клинических проявлений.
Можно ли скрыть свой статус
По закону РФ пациент обязан сообщать врачу о наличии вируса иммунодефицита человека. Но даже если не обращаться к законодательной стороне вопроса, утаивать такую информацию очень вредно прежде всего для больного.
Врач составляет схему лечения на основании состояния здоровья, а значит должен учесть все имеющиеся заболевания. Например, для здорового человека дозировка и схема приема антибактериальных средств будут отличаться от тех, которые необходимы пациенту с ВИЧ. В итоге необходимое лечение не будет получено и возникнут осложнения, сводящие к нулю все усилия, затраченные на восстановление зубного ряда.
Бактериальные инфекции
Язвенно-некротический гингивит развивается у ВИЧ-инфицированных лиц как в различные периоды клинических проявлений СПИДа, так и без них при наличии антител против вируса. Пациенты жалуются на боль и кровоточивость десен во время чистки зубов, приема пищи; неприятный запах изо рта. При осмотре обнаруживается серо-желтый налет (некротическая пленка), покрывающий десневой край и межзубные сосочки. Слизистая оболочка в области десны гиперемирована, отечна, напряжена.
После проведения лечения симптомы исчезают, однако отмечается склонность к рецидивам. Затяжное течение может приводить к глубоким язвам с поражением костных структур, некротизацией межзубной перегородки (рис. 4).
Рис. 4. Простой герпес на губе.
Следствием гингивита является периодонтит (пародонтит) с иррегулярной генерализованной деструкцией костной ткани и опорно-удерживающего аппарата зуба. Лечение больных не обеспечивает стойкого результата.
Лечение
Цель лечения этого заболевания – подавление вируса с помощью активной антиретровирусной терапии, а также профилактика и лечение сопутствующих синдромов и вторичных инфекций. В нашей стране для лечения СПИДа применяют следующие лекарственные препараты:
- нуклеозидные ингибиторы обратной транскриптазы — абакавир, зидовудин, ламивудин, диданозин, ставудин, фосфазид;
- ненуклиозидные ингибиторы обратной транскриптазы — невирапин;
- ингибиторы протеазы — атазанавир, индинавир, лопинавир/ритонавир, ампренавир,саквинавир, ритонавир, дарунавир;
- ингибиторы фузии — энфувиртид.
Вирусные инфекции
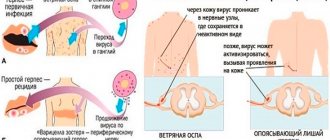
У ВИЧ-инфицированных людей наиболее часто встречаются проявления стоматита, вызванного вирусом простого герпеса. Первичное инфицирование вирусом герпеса бывает у детей, подростков, реже — молодых людей. Поскольку инфекция имеет латентный характер, отмечается склонность к рецидивированию, причем проявления бывают как общими (лихорадка, боль при глотании, увеличение лимфатических узлов), так и местными. Острые герпетические высыпания могут локализоваться на любых участках челюстно-лицевой области. Излюбленные места — губы, десна, твердое небо. Образующиеся вначале небольшого размера пузырьки затем сливаются в более крупные. После разрушения покрышки подлежащие ткани проявляют склонность к изъязвлению. В полости рта пузырьки лопаются очень быстро, и обычно сразу обнаруживается эрозия. На красной кайме губ покрышки пузырей ссыхаются, образуя сухие или мокнущие корки.
Вирус герпеса может вызывать генерализованные поражения вплоть до герпетического энцефалита.
Рецидивирующий герпетический стоматит наиболее часто локализуется на красной кайме губ с вовлечением окружающих участков кожи. Пузырьки быстро увеличиваются, сливаются, присоединяется вторичная инфекция. Содержимое пузырей нагнаивается, в результате образуются корки грязно-желтого цвета, после их отделения обнажается эрозированная или изъязвленная поверхность (рис. 5).
Рис. 5. Вирусная бородавка.
Элементы поражения на твердом небе и деснах представлены мелкими пузырьками, которые быстро лопаются, приводя к язвенному поражению слизистой оболочки. Клинические проявления могут быть спровоцированы простудой, стрессом, респираторной инфекцией (рис. 6).
Рис. 6. Волосистая лейкоплакия на боковой поверхности языка.
Опоясывающий лишай (герпес зостер) в полости рта и на лице характеризуется несимметричностью поражения соответственно области иннервации одной из ветвей тройничного нерва. Возможно также вовлечение двух или трех ветвей тригеминус, когда на слизистой оболочке появляются элементы в виде мелких пузырьков, а затем изъязвляющейся поверхности. Высыпаниям предшествуют жгучие боли, симулирующие пульпит интактных зубов, иррадиирущие по ходу верхне- или нижнечелюстной ветви V пары нервов. Эти боли могут сохраняться даже после инволюции очагов поражения (до 1–2 месяцев).
Вирусные разрастания бывают в виде бородавки, папилломы, остроконечной кондиломы и фронтальной эпителиальной гиперплазии (папулы или узелкового поражения с нитевидными разрастаниями).
Бородавчатые образования локализуются в углах рта. Они могут иметь вид папилломы, гребня, выступов (рис. 7).
Рис. 7. Волосистая лейкоплакия вентральной и дорсальной поверхности языка.
Остроконечные кондиломы. В зависимости от локализации элементы поражения могут иметь различный вид: множественных остроконечных выступов либо округлых слегка возвышающихся участков с плоской поверхностью. При локализации на десне или твердом небе очаги представляют собой множественные остроконечные выступы. При расположении на щеках, губах элементы имеют картину, сходную с фокальной эпителиальной гиперплазией: округлые, слегка возвышающиеся участки диаметром около 5 мм с уплощенной поверхностью.
Волосистая лейкоплакия. Очаг поражения локализуется, как правило, на языке, имея различные размеры и внешний вид. Обнаруживается на ограниченных участках боковой, дорсальной, вентральной поверхности или покрывает весь язык. Слизистая оболочка приобретает белесоватый вид, однако гиперкератоз не развивается. При пальпации уплотнения не определяются, что послужило основанием для обозначения данной формы поражения: мягкая лейкоплакия (рис. 8).
Рис. 8. Саркома Капоши на коже лица.
На боковой поверхности языка элементы могут располагаться билатерально или односторонне (рис. 9). Слизистая оболочка на ограниченной или распространенной площади становится иррегулярной и возвышается в виде складок («гофрированная») или выступов над окружающей поверхностью, которые по внешнему виду могут напоминать волосы. Отсюда название — волосистая лейкоплакия.
Рис. 9. Саркома Капоши на небе.
На нижней поверхности языка очаг помутнения эпителиального покрова может быть гладким или слегка складчатым. Значительно реже мягкая лейкоплакия встречается на щеках, дне полости рта, небе.
Субъективных ощущений, кроме дискомфорта, не возникает.
Волосистая лейкоплакия может сочетаться с кандидозным глосситом, подтверждаемым лабораторными методами. При этом лечение кандидоза не влияет на внешний вид очага поражения.
Гистологические, вирусологические, в том числе серологические, исследования дают основание полагать, что причиной возникновения мягкой волосистой лейкоплакии является вирус Эпштейна — Барра.
Мягкую лейкоплакию необходимо дифференцировать с лейкоплакией, красным плоским лишаем, химическим или электрическим ожогом, хроническим гиперпластическим кандидозом.
Вирус папилломы человека
Вирусы папилломы человека (ВПЧ) распространены среди людей, живущих с ВИЧ. Итальянское исследование показало , что 48 процентов женщин , живущих с ВИЧ , имели инфекцию ВПЧ по сравнению с 28 процентами женщин без ВИЧ. ВПЧ может вызывать небольшие белые выпуклости или бородавки на и вокруг рта и губ. Эти бородавки, как правило, не являются болезненными, но они могут кровоточить, если их травмирует.
ВПЧ также может вызывать генитальные бородавки , которые очень заразны. Человек может заразиться оральным ВПЧ во время орального секса, если вирус попадает в кровь через порез или разрыв во рту. Большинство людей с оральным ВПЧ не испытывают никаких симптомов. Если симптомы действительно возникают, они могут включать в себя:
- бородавки
- болезненные язвы во рту
- трудность глотания
- опухшие миндалины
- боль в горле
Способы снижения риска оральной ВПЧ включают в себя:
- пройти вакцинирование против ВПЧ
- использовать презерватив во время секса
- ограничить количество половых партнеров
- бросить курить и использовать другие табачные изделия
Не существует известного лечения ВПЧ. Сложно лечить бородавки ВПЧ местными препаратами, поэтому врачам, возможно, потребуется удалить их хирургическим путем.
Проявления в полости рта новообразований
Саркома Капоши — сосудистая опухоль (лимфо- и гемоваскулярная), которая, в отсутствие ВИЧ-инфицирования, характеризуется малозлокачественным течением, встречаясь у жителей африканских стран. При СПИДе саркома Капоши может возникать у молодых людей в виде красных, быстро буреющих пятен, которые вначале обнаруживаются на голенях, однако проявляют тенденцию к распространению. От классического варианта отличаются повышенной злокачественностью и диссеминацией на коже, слизистых, внутренних органах.
Характерные бурые пятна саркомы Капоши на лице являются «визитной карточкой» больных СПИДом, встречаясь у 30 % ВИЧ-инфицированных лиц независимо от страны проживания. Элементы поражения вначале бывают представлены одиночными, а чаще множественными, пятнистыми, папулезными (узелковыми) образованиями розового, красного, фиолетового цветов на коже (рис. 10).
Рис. 10. Саркома Капоши с изъязвлениями и гиперплазией.
В полости рта саркома Капоши наиболее часто локализуется на небе, на ранних этапах развития имеет вид синего, красного, черного плоского пятна. На последующих стадиях очаги поражения темнеют, начинают возвышаться над поверхностью, становятся дольчатыми, наконец, изъязвляются, что особенно характерно при расположении в полости рта. Изменяться может вся поверхность твердого и мягкого неба, деформируясь вследствие образования как бугристости, так и язвенных дефектов. Слизистая оболочка десны также может вовлекаться в процесс. Причем в ряде случаев элемент поражения выглядит как эпулис (рис. 11).
Рис. 11. Саркома Капоши в виде эпулиса.
Этиологический фактор саркомы Капоши до сих пор не выяснен.
У больных СПИДом может развиваться плоскоклеточный рак, который обычно локализуется на языке и встречается у молодых людей. Лечение с использованием иммунодепрессантов снижает количество случаев малигнизации опухолей, в том числе внутриротовой карциномы.
Какие методики лучше
Для людей с вирусом иммунодефицита человека подходит имплантация с немедленной нагрузкой: базальная, одноэтапная. При классическом двухэтапном методе необходима лоскутная операция, которая предполагает разрезание десны, а значит увеличивает риски осложнений. Кроме того, хирургическое вмешательство проводится дважды, что тоже осложняет ситуацию.
Достоинства базальной имплантации:
- металлический корень вживляют через прокол в десне и высверливания отверстия в кости;
- операцию проводят в один этап;
- затрагиваются глубокие слои костных тканей, которые прочно удерживают имплантат, не подвержены атрофии или воспалению;
- нет риска повреждения гайморовых пазух, крупных сосудов, нервов;
- титановые имплантаты имеют полированную поверхность, дополнительно покрыты антибактериальным слоем и гидроксиапатитом, который входит в состав костной ткани.
Установка титановых корней в базальный слой возможна только при полной адентии на верхней или нижней челюсти или при частичном выпадении зубов . Если отсутствует одна или несколько зубных единиц, то выбирают одноэтапную, быструю методику. Она проводится сразу после удаления зубов, так как необходима достаточная высота альвеолярной кости.
Общие советы по профилактике
Использование ополаскивателя и соблюдение правил гигиены полости рта может помочь предотвратить появление язв во рту.
Посещение стоматолога для регулярных осмотров — хороший способ предотвратить стоматит. Стоматологи могут помочь людям справиться с симптомами существующих язв во рту и предотвратить развитие будущих язв. Некоторые другие способы предотвращения язв во рту включают в себя:
- принимать лекарства от ВИЧ последовательно;
- соблюдая правила гигиены полости рта;
- бросить курить;
- оставаясь гидратированным (пить достаточное количество воды);
- избегать острой и кислой пищи и напитков;
- придерживаясь сбалансированной и здоровой диеты.
Оральный кандидоз
Люди с нарушенной иммунной системой могут подвергаться большему риску развития молочницы.
Оральный кандидоз, также известный как молочница , является грибковой инфекцией рта. Инфекция проявляется в виде белых или желтых пятен на языке, верхнем нёбе или на внутренней стороне щек. Любой может заболеть молочницей, но младенцы, пожилые люди и люди с ослабленной иммунной системой имеют более высокий риск. Другие симптомы могут включать в себя:
- ощущение жжения, которое может вызвать затруднения при глотании;
- потеря вкуса;
- сухость во рту.
Лечить молочницу можно с помощью противогрибкового ополаскивателя и противогрибковых лекарств.