Введение
Известно, что лицевые протезы, например, ушные, сделанные из воска, использовались еще в древнем Египте. Первое историческое свидетельство об использовании лицевых протезов относится к шестнадцатому веку: французский хирург Амбруаз Паре описывает первый искусственный нос из золота, серебра и «папье-маше», который крепился к лицу с помощью головной повязки. Во второй половине 19 века Клод Мартэн выдвинул идею создания иммедиат-протеза с использованием тканей верхней и нижней челюсти в качестве матрицы для создания сложных структур. В 20 веке с появлением силиконовых материалов качество и реалистичность черепно-лицевых протезов значительно улучшились, однако проблема фиксации, влияющая на внешний вид, на функционирование протеза и на комфорт пациента, не была полностью решена. При растущих эстетических требованиях традиционные способы фиксации, такие как адгезивные средства, карманы, петли и очки, стали неприемлемы. В 1997 году Бранемарк впервые установил экстраоральный имплантат для слухового аппарата с костной фиксацией, а в 1979 году имплантат для ушного протеза с костной фиксацией. Эти события изменили всю концепцию челюстно-лицевого протезирования. С тех пор костные экстраоральные имплантаты широко используются для фиксации протезов глаз, ушей и носа. Их использование частично решает проблемы обесцвечивания и ухудшения материала протеза, поскольку эти проблемы часто связаны с клеящими материалами. Кожа и слизистые оболочки меньше раздражаются от механического воздействия постоянных фиксаторов и химического воздействия клеящих веществ и растворителей. Черепно-лицевые протезы с фиксацией на имплантатах значительно усовершенствовались с эстетической точки зрения благодаря простоте их установки, а также благодаря утончающимся кромкам, которые сливаются по цвету с кожей. Большое количество научных и клинических исследований подтверждают успешность их применения и отмечают улучшение качества жизни пациентов. Лицевые травмы и увечья, особенно после радикального хирургического вмешательства, часто приводят не только к внешним физическим недостаткам, но и к функциональному и психологическому расстройству. В таких случаях челюстно-лицевым хирургам и зубопротезистам приходится проводить целый комплекс реабилитационных процедур. Возможности восстановительной пластической операции часто бывают ограничены из-за неблагоприятных условий, таких как повреждение сосудистой системы участка, подлежащего хирургическому вмешательству, вследствие лучевой терапии, или недостаточный объём остаточных мягких и твердых тканей. В таких случаях реабилитация пациентов с серьезными черепно-лицевыми дефектами проводится с помощью протезов, которые представляют собой приемлемое решение с эстетической точки зрения.
Лицевой протез создается черепно-лицевым хирургом, челюстно-лицевым ортопедом и протезистом-технологом в качестве хорошей альтернативы реконструктивной хирургии. Для замещения отсутствующих твердых и мягких лицевых тканей применяются протезы, использующие экстраоральные имплантаты с шаровидным абатментом, балочную конструкцию или магнитный абатмент на выбор. Форма протеза носа, глаз и ушей, его цвет и фактура должны быть, насколько возможно, неотличимы от окружающих естественных тканей. Реабилитация может быть успешной, только когда пациенты имеют возможность появляться на публике, не привлекая нежелательного внимания. Экстраоральные имплантаты имеют много преимуществ в исправлении дефектов лица и перед адгезивными протезами, и перед протезами с креплением на очках. Они отличаются легкостью фиксации протеза, что обеспечивает возможность должным образом установить протез, способствуя тем самым комфорту и уверенности в его использовании. Отсутствует раздражение кожи от клея, и нет необходимости смывать клеящее вещество каждый раз после использования протеза. Можно изготовить более тонкий протез, с утончающимися краями, сливающимися с кожей, что улучшает общий внешний вид. Во время предоперационного планирования, встречаясь с пациентом, специалисты разного профиля не просто демонстрируют ему варианты протезов, но и учат уходу за абатментом и протезом.
Имплантаты сыграли решающую роль в улучшении отношения пациентов к лицевым протезам. Пациентам нравится безопасность, комфорт и удобство протезов с имплантатом – преимущества, недостижимые ранее, при старых методах фиксации. Со временем хирурги отметили уменьшение количества пациентов, нуждающихся в многочисленных сложных хирургических процедурах. При исправлении крупных дефектов для достижения оптимальных результатов рекомендуется комбинированный подход, соединяющий пересадку тканей и протезирование с использованием имплантатов.
Лицевой протез с креплением на трех имплантатах – предпочтительный метод замещения отсутствующих твердых и мягких рото-лицевых тканей. Фиксация на экстраоральные имплантаты стимулирует более уверенное поведение пациента на людях. Многопрофильное лечение потребует объединения усилий нескольких специалистов. Если речь идет о дефекте глазной впадины, то необходимы усилия офтальмолога, черепно-лицевого хирурга, челюстно-лицевого ортопеда и протезиста-техника.
Дефекты средней части лица можно разделить на две большие категории: дефекты средней линии средней части лица, которые включают в себя нос и/или верхнюю губу и дефекты боковой части лица, к которой относятся щеки и глазная орбита.
Выбор между пластической операцией и протезом при серьезных травмах лица остается нелегким и зависит от площади и этиологии повреждения, как и от желания пациента. Разработка и применение экстраоральных имплантатов для исправления дефектов лица до некоторой степени изменило отношение пациентов к лицевым протезам. Имплантаты обеспечивают удобное надевание и надежное закрепление протеза, что улучшает восприятие протезов пациентами.
Нами будет проведен ретроспективный обзор пациентов, прошедших реконструкцию лицевого протеза с 2005 по 2010 год. Клинические отчеты шаг за шагом описывают использованные материалы и методы, включая процедуру внедрения имплантата.
Можно выделить три основных диагноза, требующих хирургического вмешательства: онкологический, травматологический и генетические и(ли) приобретенные заболевания. Целью хирургической и протезной реабилитации является замена отсутствующих твердых и мягких лицевых структур, восстановление физических недостатков, смягчение социальных проблем и улучшение качества жизни.
Протокол лечения
Лечение пациента с раком полости рта или после травмы – это совместная работа черепно-лицевых хирургов, онкологов, лучевых терапевтов и протезистов-техников. Обычно сразу после радикальной операции производится операция по пересадке свободных тканей для восстановления как мягких, так и костных тканей. Большому проценту пациентов после операции назначается от 4 до 6 недель лучевой терапии. Общая доза облучения ложа опухоли зависит от наличия или отсутствия раковых клеток на хирургическом крае опухоли. Доза облучения обычно не превышает 55 Гр, для случаев с чистым патологическим краем, и от 65 до 70 Гр, с узким патологическим краем. Широко применяются локализаторы излучения, и радиационные поля настраиваются таким образом, чтобы минимизировать возможность попадания больших слюнных желез в зону воздействия больших доз излучения; тем не менее, лучевая терапия с модулированной интенсивностью не применялась. Доза облучения кости часто может быть минимизирована в областях установки предполагаемых имплантатов.
Предполагалось, что приблизительно через 6 недель после радикальной операции пациент будет проходить лучевую терапию на протяжении от 5 до 7 недель. Как только пациент восстановился после пластической хирургии и лучевой терапии, были изготовлены новые типовые протезы. Планировалось, что имплантаты будут установлены через 4-6 недель после пластической операции, в зависимости от необходимости постоперативной лучевой терапии. Все имплантаты были установлены по заживлению ран от остеотомии и восстановлению после лучевой терапии. Были установлены три имплантата. Имплантаты были установлены в имеющейся собственной костной ткани и/или в свободной васкуляризированной костной ткани восстановленной нижней челюсти. Во время операции перед установкой имплантатов были удалены лишние сегменты пластин для соединения костных отломков.
Варианты протезирования включают протезы с классическими способами фиксации, затем имплантаты с шаровидными атачментами, балочные конструкции и магниты.
Дальнейший прогноз имеет большое значение, но наличие высококачественного протеза даже на год или два может значительно улучшить качество жизни пациента. Преимущество установки имплантатов и лицевых протезов состоит в том, что безупречная устойчивость протеза гарантирует пациенту возвращение к общественной жизни.
Носовой протез
Клинический отчет
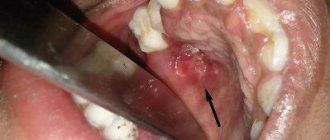
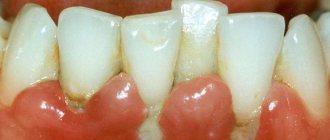
Произведено лечение 63-летней женщины с диагностированным рецидивным базальноклеточным раком носа. После ампутации носа была проведена внешняя лучевая терапия и химеотерапия. Онкологическое лечение было полностью завершено в 2007 году. Хирургическое восстановление и установка протеза начались спустя год после окончания лечения (Рис. 1, 2).
По краю постоперационного дефекта были вставлены 3 экстраоральных имплантата. Операция проводилась под общим наркозом с носогорловой интубацией. Главным ложем имплантата для носового протеза был грушевидный конек в основании носа (2 имплантата – слева и справа). Другим ложем было надпереносье; мы обращали особое внимание на степень пневматизации лобной пазухи и количество вышележащей костной ткани. Операция длилась 65 минут и прошла без осложнений. Заживление раны прошло без воспалительного процесса. В качестве сопровождающего антибиотика использовался линкомицин (600 мг перорально). Через четыре дня после операции пациентка была выписана в хорошем состоянии. Через шесть месяцев после установки имплантата и окончания периода заживления началось протезирование. Была проведена контрольная томограмма. Были вставлены магнитные крепления. Протез был подготовлен следующим образом. Использовалась одноэтапная технология протезирования, был выбран носовой протез с отдельно расположенными абатментами и магнитной фиксацией. Было исследовано, в какую сторону направлены выступающие части абатментов. Требовалось, чтобы фиксирующие элементы были ориентированы так, чтобы протез заходил за передний край кости верхней челюсти. Чтобы добиться этого и установить фиксирующие компоненты в удобную для манипуляции позицию, были выбраны консольные абатменты. Был заказан дополнительный набор магнитных абатментов для выбора подходящего консольного угла.
Оттиск дефекта зарегистрирован как частичный алгинатный оттиск. Была изготовлена гипсовая модель протезируемого элемента. Базисный воск использовался для моделирования краев основания из акриловой пластмассы. Восковая модель была подготовлена, оценена на пациенте и приведена к окончательному виду.
Отливается гипсовая форма. Воск вытапливается, а поверхность гипсовой модели и литейной формы покрывается разделительной смазкой и автополимеризующейся акриловой пластмассой. Акриловая пластмасса подвергается обработке давлением в полимеризаторе. Форма протеза, его окраска и текстура окончательно оформляются с помощью специальной пластмассы. Готовый протез шлифуется и полируется. К верхней части опоры прикрепляется магнит. С поверхности контакта между абатментом и креплением делается слепок с помощью однофазного силикона. Магниты соединяются с абатментами.
Рисунок 1. Носовой протез: a) восковой слепок; b) полимеризация; c) окраска; d) установка магнитов.
Рисунок 2. Носовой протез: a) КT после установки 3 имплантатов, b) магнитные атачменты; c) пациент после реабилитации.
Классификация челюстно-лицевых аппаратов.
По функции:
|
По конструкции:
| По способу наложения:
|
- Съемные.
- Несъемные.
- Комбинированные.
Внелабараторные шины для лечения переломов.
Проволочные шины Тигерштедта (предложены в 1916г.).
1. Гладкая шина- скоба. (а)
2. Шина -скоба с распоркой
3. Шина с зацепными петлями.
4. Шина с зацепными петлями и с наклонной плоскостью.
Техника изготовления шины Тигерштедта.
состоит из алюминиевой дуги 1,5-2мм. к зубам фиксируется с помощью лигатуры, в качестве лигатуры используют бронзово-алюминиевою проволоку.
Шина Збаржа.
Применяется для лечения переломов верхней челюсти( передний отдел).
Состоит из алюминиевой проволоки 1,5 мм длинной 75-80 см. Шина подгоняется к зубному ряду и фиксируется на зубах бронзово-алюминиевой лигатурой. Вся конструкция крепится к головной гипсовой повязке.
Шина Васильева.В.С.
Стандартная ленточная шина из наржавеющей стали с зацепными петлями. К зубам фиксируется с помощью лигатур.
Шина Гордашникова
Универсальная пластмассовая назубная шина с грибовидными отростками.
Шина Марея.
Для лечения переломов н/ч. Зубы связывают между собой попарно капроновой лигатурой, лигатура обрезается так, чтобы оставались концы, длиной 4-5 мм. В заранее приготовленный алюминиевый желобок ( из фольги), смазанный изнутри вазелином, укладывается самотвердеющая пластмасса и желобок прижимается к вестибулярной поверхности зубов. Концы лигатур входят в пластмассу и за их счет шина фиксируется на зубах.
Васильев Г.А. предложил леску продевать в пластмассовые бусинки и располагать их на вестибулярной поверхности зубов, что обеспечивает более жесткую фиксацию шины на зубах.
Шина Вебера.
Применяют при линейных переломах без смещения отломках и длядолечивания переломов, при достаточном количестве зубов на отломках с достаточной высотой коронок зубов.
Состоит из проволочного каркаса (0,8мм) с перемычками в области премоляров и моляров. Каркас укрепляют восковой базис (нижняя граница базиса не доходит до переходной складки 3 мм).воск меняют на пластмассу, удаляют концы перемычек.
Ванкевич модифицировала шину Вебера, предложила изготовить ее на в/ч добавила к ней наклонные плоскости для лечения переломов н/ч со сместившимися отломками.эта шина используется в комбинации с подбородочной пращой.
Аппарат Ванкевич.
Ванкевич модифицировала шину, предложила изготовить ее на верхнюю челюсть добавив к ней наклонные плоскости для лечения переломов нижней челюсти со сместившимися отломками.
Паяная кольцевая шина Лимберга.
Применяется при недостаточном кол-ве зубов и при низкой коронковой части зубов.
Состоит из штампованных коронок или колец( как правило на клыки и первые премоляры) и вестибулярной дуги(проволока 1,2-1,5мм). Дуги паяют с коронками. При вертикальном смещении отломков шина изготавливается на обе челюсти с зацепными петлями.
Глазной протез
Отсутствие глаза может быть врожденными дефектом. Потеря глаза также может быть результатом травмы, опухоли, мигрирующей офтальмии, удалением причиняющего боль слепого глаза, или результатом необходимости гистологического подтверждения предполагаемого диагноза. Глазные болезни сравнительно редки, но учитывая анатомию окружающих структур, они представляют собой очень серьезные заболевания. Опухоли в области глаза составляют от 0,2 до 0,5 % от общего числа. Опухоли глаза и смежных органов проявляются в следующих симптомах: дистопия, нарушение подвижности глазного яблока, экзофтальм и диплопия. В зависимости от тяжести заболевания хирургическое вмешательство может придерживаться одного из следующих трех подходов: эвисцерация, энуклеация или экзентерация. Эвисцерация
— это хирургическая операция, в процессе которой удаляется внутреннее содержимое глазного яблока, сохраняется склера, тенонова капсула, конъюнктива, внешние мышцы глазного яблока и зрительный нерв; роговая оболочка глаза может быть сохранена или иссечена.
Энуклеация
– это хирургическая операция по удалению глазного яблока и части глазного нерва из глазницы.
Экзентерация глазницы
– это полное удаление глазницы, часто сопровождающееся частичным или полным удалением век; производится, в первую очередь при злокачественных глазных опухолях.
В частности, диагностика производится окулистом; рекомендуется осмотр отоларингологом и зубным врачом. Методы лучевой диагностики являются неотъемлемой частью процедуры диагностирования. Они включают в себя рентгенографию черепа в прямой, семиаксиальной и боковой проекции. Помимо этого используется ультразвуковое исследование, компьютерная томография, а также весьма часто ядерно-магнитно-резонансное исследование. В соответствии с деталями диагноза можно точно установить степень повреждения глаза, окружающих структур глазницы и выбрать способ лечения. При лечении солидных опухолей в большинстве случаев применяется радикальная хирургическая операция, несмотря на риск функциональных дефектов и дефектов внешности.
Потеря глаза представляет собой увечье, которое может привести к серьезным физическим и эмоциональным проблемам. Замена потерянного глаза в возможно кратчайшие сроки необходима для физического и психологического восстановления пациента и способствует улучшению восприятия пациента другими людьми.
Восстановление изъянов лица с помощью протезирования улучшает возможности и повышает уровень самооценки пациентов. Однако при использовании лицевых протезов могут возникнуть трудности из-за подвижного ложа тканей, качества фиксации протезов и реакций при взаимодействии с клеящими веществами. Использование экстраоральных имплантатов в черепно-лицевой области уменьшает ограничения, связанные с использованием адгезивов, и является методом лечения с высокой долгосрочной успешностью. Лицевой протез с креплением на трех имплантатах – наиболее предпочтительный метод замещения отсутствующих твердых и мягких рото-лицевых тканей. Форма протеза, цвет и фактура должны, насколько возможно, быть неотличимы от окружающих естественных тканей. Реабилитация может быть успешной, только когда пациенты имеют возможность появляться на публике, не привлекая нежелательного внимания. Важным предварительным условием успешного лечения пациентов с такими физическими недостатками является здоровая костная ткань по краям дефекта. Следующий клинический отчет прослеживает шаг за шагом процесс изготовления глазного протеза.
Клинический отчет
Пациент в возрасте 21 года был направлен в Клинику стоматологии и челюстно-лицевой хирургии в Праге. В возрасте 2 лет он перенес операцию по удалению ретинобластомы на левом глазу. (После энуклеации была проведена внешняя лучевая терапия и шесть циклов химиотерапии (этопозид и цисплатин (cDDP). Онкологическое лечение было полностью закончено в 1983 г.
В большинстве случаев ретинобластома обнаруживается в раннем детстве (80 %), частота заболеваемости – 1:18 000 новорожденных. Возраст проявления болезни, в основном, от 1 года до 2. Этиология неизвестна. Возможна генетическая предрасположенность, связанная с мутацией Rb 1.
У пациента не было других хронических заболеваний, он был в хорошем состоянии, не имел серьезных травм, в детстве не перенес никаких других заболеваний, кроме обычных детских болезней, не страдал аллергией. Пациент не пользовался протезом глазного яблока и очень тяготился своим увечьем. Было проведено обычное предоперационное обследование, а также рентгенография черепа в семиаксиальной проекции и магнитно-резонансное обследование. Согласно плану лечения были установлены 3 имплантата. После приживления имплантаты были снабжены шаровыми атачментами, и был изготовлен глазной протез с системой клипсовой фиксации патриц на матрицы. Операция проводилась под общим наркозом с носогорловой интубацией. В марте 2004 г. 2 имплантата были вживлены в верхний край и 1 имплантат – в нижний край левой глазницы. Операция длилась 65 минут и прошла без осложнений. Заживление раны проходило без воспалительного процесса. В качестве сопровождающего антибиотика применялся Линкомицин (600 мг перорально). На четвертый день после операции пациент был выписан в хорошем состоянии. Через шесть месяцев после установки имплантата и периода восстановления началось изготовление протеза. Было проведено контрольное семиаксиальное рентгеновское и магнитно-резонансное исследование. Три шаровых атачмента были укреплены на имплантатах. Затем был сделан оттиск анофтальмической глазной орбиты с помощью стандартной оттискной ложки, специально предназначенной для оттисков области орбиты (материал ложки акриловая пластмасса). Была изготовлена рабочая модель, а также подготовлена сборная пластина с 3 клипсами-патрицами.
Рисунок 3. Глазной протез: a) КT перед началом лечения; b) глазница; c) установка имплантатов.
Рисунок 4. Глазной протез: a) установка имплантатов, b) снятие оттиска; c) шаровые атачменты и глазной протез; d) протез; e) пациент после реабилитации.
Восковая модель была подготовлена, оценена на пациенте и приведена к окончательному виду. Форма модели соответствовала контурам глазницы и конфигурации век. После индивидуализации процесс изготовления глазного протеза с глазным яблоком был завершен. Форма протеза, цвет и фактура должны, насколько возможно, быть неотличимы от окружающих естественных тканей. Готовый протез был отшлифован и отполирован и вставлен в глазную орбиту. Очки помогают добиться симметричного расположения относительно второго глаза и лица в целом (рис. 3, 4).
Глава 2. Аппараты, применяемые в челюстно-лицевой ортопедии. Классификация.
Глава 1. Предмет челюстно-лицевой ортопедии. Цели и задачи предмета. История предмета. Роль отечественных ученых в развитии этой области стоматологии.
Показания и противопоказания к проведению восстановительных операций и применению ортопедических методов лечения при врожденных и приобретенных дефектах и деформациях челюстно-лицевой области.
Челюстно-лицевая ортопедия
– раздел ортопедической стоматологии, включающий в себя диагностику и лечение травм челюстно-лицевой области и их осложнений, врожденных и приобретенных дефектов мягких и твердых тканей челюстно-лицевой области (ЧЛО), последствий оперативных вмешательств по поводу ранений, воспалительных процессов и новообразований, а также заболеваний височно-нижнечелюстного сустава (ВНЧС), жевательных мышц и т.д.
Челюстно-лицевая ортопедия условно подразделяется на челюстно-лицевое протезирование (замещение зубочелюстных дефектов и устранение деформаций челюстно-лицевой области с максимальным эстетическим и функциональным эффектом) и челюстно-лицевую травматологию (ортопедические методы лечения травм челюстно-лицевой области и их осложнений).
Несмотря на то, что появление множества инновационных хирургических методик частично вытеснило ортопедические методы лечения, челюстно-лицевая ортопедия по-прежнему не теряет своей актуальности, а комплексный подход остается более результативным, чем изолированные хирургические либо ортопедические способы лечения и реабилитации вышеназванного контингента больных.
Задачи челюстно-лицевой ортопедии:
1) ортопедическое лечение переломов челюстей и их последствий; 2) устранение деформаций зубочелюстной системы ортопедическими методами; 3) протезирование врожденных и приобретенных дефектов лица и челюстей; 4) ортопедические мероприятия при восстановительной хирургии лица и челюстей; 5) ортопедическое лечение заболеваний жевательных мышц и височно-нижнечелюстных суставов.
Показания к ортопедическим методам лечения
могут быть различными, чаще всего это: невозможность проведения оперативного вмешательства из-за наличия противопоказаний либо отказа пациента; неэффективность хирургических методов лечения; применение ортопедических методик в рамках комплексного лечения либо в качестве временных мер на этапах хирургического лечения.
Противопоказания к восстановительным и реконструктивным операциям.
Различают местные и общие противопоказания.
К местным относятся незначительная степень дефекта или деформации (при отсутствии существенных функциональных нарушений и в тех случаях, когда косметический фактор не имеет значения, особенно у лиц пожилого и старческого возраста); пиодермия кожи лица, язвенный стоматит, гингивит, глоссит; воспалительные процессы в регионарных лимфатических узлах, верхнечелюстных пазухах, челюстях, в носу, в носовой части глотки и в других органах, находящихся по соседству с местом операции.
В число общих противопоказаний входят различные острые и хронические инфекционные заболевания; тяжелые расстройства функции пищеварительной системы; психические нарушения; гнойничковые поражения кожи туловища, конечностей и волосистой части головы; субфебрилитет невыясненной этиологии; общее недомогание и плохое самочувствие больного; нежелание больного (больной) или родителей ребенка, чтобы операция была произведена.
Предположительно, история челюстно-лицевой ортопедии уходит своими корнями в древние времена. Еще Гиппократом были предложены первые подобия пращевидной повязки при переломах челюстей и первые методики лигатурного связывания зубных рядов. Также попытки иммобилизации при травмах челюстей пращевидными повязками и связыванием зубов предпринимались Корнелием Цельсом (I в. н.э.) и Галеном (II в. н.э.).
В 1575 г. французским хирургом Амбруазом Паре описан первый небный обтуратор. Пьер Фошар, в 1730 г. усовершенствовавший обтуратор Паре, также предложил метод лигатурного связывания зубов с двух сторон от перелома. В 1880 г. Кингслеем были предложены протезы для замещения дефектов неба, носа и орбиты. Клод Мартэн в 1889 г. издает публикации, положившие основу пост-резекционному протезированию.
В СССР наибольшее развитие челюстно-лицевая ортопедия получает в 40-60-е годы 20 века, в основном силами военных хирургов. Значительным вкладом в развитие этой специальности стали конструкции и методики А.А. Лимберга, С.С. Тигерштедта, А.И. Бетельмана, И.М. Оксмана, В.Ю. Курляндского, Я.М. Збаржа, З.Я. Шура, Б.К. Костур, М.М. Ванкевич, З.Н. Померанцевой-Урбанской, В.А. Миняевой, А.Л. Грозовского и других.
Глава 2. Аппараты, применяемые в челюстно-лицевой ортопедии. Классификация.
Протез ушной раковины
Показания к аутопластической реконструкции ушной раковины в сравнении с протезом с фиксацией на экстраоральный имплантат были описаны в работе «Пластическая и восстановительная хирургия» в 1994 году. Выбор между двумя существующими методами, аутопластикой и протезом, зависит больше от подготовки хирурга и традиции, чем от анализа показаний к той или иной процедуре в конкретной клинической ситуации. Например, большинству детей, страдающих микротией, в США проводят пластическую операцию. В Швеции же, напротив, тот же дефект исправляется с помощью протеза. Пациенты с посттравматическими дефектами ушной раковины или после радикальных операций, как правило, – взрослые. Существуют некоторые отличия между физическими недостатками у взрослых и соответствующими дефектами у детей. Во-первых, потеря кожи и шрамы послы травмы или предыдущих хирургических операций могут затруднить стандартную пластическую реконструкцию. Во-вторых, козелок ушной раковины у послеоперационных пациентов и пациентов с травмой часто сохраняется, что значительно улучшает впечатление от протеза. Наличие козелка позволяет спрятать передний край протеза, большое преимущество с точки зрения внешнего вида. Давно было замечено, что зона ушной раковины – наиболее надежное место для имплантата. Все потенциальные пациенты проходят предоперационное томографическое сканирование с установленными радиографическими стентовыми маркерами. Данная процедура позволяет оценить предполагаемое место имплатирования для того, чтобы иметь возможность максимально увеличить длину имплантата. В особо сложных случаях сосцевидные ячейки височной кости затрудняют выбор места для имплантирования, и иногда выбор приходится делать заново. Данных о том что, раскрытие сосцевидных ячеек во время установки имплантата оказывает негативное воздействие, не имеется. Если кость достаточна для обеспечения надежной фиксации, имплантат оставляют на прежнем месте, в противном случае, необходимо искать другую зону. Утолщение кости по краю — особенность, благоприятная для установки имплантата. Использование трех имплантатов в ушной зоне уменьшает необходимость в навесном монтаже и создает эффект треножника с механическим упрочнением. Все имплантаты соединяются с помощью тканевой балочной конструкции, а фиксация достигается с помощью клипс.
Клинический отчет
Пациент, мужчина, 45 лет, лишился левого уха во время автокатастрофы и был направлен на протезирование (рис. 5, 6).
Пациенту было установлено три имплантата в ходе двухэтапной хирургической процедуры. Титановые имплантаты были вставлены в височную кость с помощью щадящего хирургического метода, и после приживления имплантатов стало возможным углубиться в кожу для создания бесконтактного канала. Во время первого этапа процедуры имплантаты были вставлены в костную ткань в области черепно-лицевого дефекта. Предварительно было проведено измерение толщины кости в области сосцевидного отростка (минимум 6 мм) с помощью фронтальной, аксиальной и трехмерной модели, сделанной на основании компютерно-томографического сканирования. Имплантация проводилась под общим наркозом. Был сделан продольный надрез 4 мм за внешним слуховым проходом, и была обнажена височная кость. Предполагаемое время для остеоинтеграции имплантатов, вставленных в височную кость – 6 месяцев. Второй этап заключался в истончении подкожной ткани, раскрытии имплантата и присоединении абатментов к имплантатам. Эта процедура включала в себя удаление части подкожной ткани с целью минимизировать подвижность кожи около имплантата. Заживляющие колпачки были надеты на абатменты и обернуты марлей, пропитанной мазью для улучшения контакта между кожей и костью и для предотвращения гематомы и опухлости. План постоперативного лечения включал в себя инструкции по уходу за оперированным местом. Швы были удалены через 10 дней, и в этот период пациент не жаловался ни на боль, ни на осложнения. Через четыре недели после окончания второго этапа протез был изготовлен и прикреплен к имплантатам. Изготовление протеза с фиксацией на имплантате началось спустя три недели после присоединения абатментов, проведенного в соответствии с обычными клиническими и лабораторными процедурами. Фиксация осуществлялась с помощью балочной конструкции с зажимом.
Протез ушной раковины был изготовлен в соответствии с формой и размером здорового уха пациента. Была изготовлена гипсовая модель и изображение правого уха, был сделан слепок балочной конструкции и протеза ушной раковины. Восковая модель была подготовлена, оценена на пациенте и приведена к окончательному виду. Форма модели соответствовала контурам и конфигурации уха. После индивидуального подбора был изготовлен ушной протез из силикона и акриловой пластмассы. Готовый протез был отшлифован и отполирован. Волосы помогают добиться симметричного расположения протеза относительно лица в целом.
Рисунок 5. Протез ушной раковины: a) здоровое ухо; b) гипсовая модель; c) расчет симметричного расположение ушей, d) полиэфирный оттиск; e) балочная конструкция с консолями, f) балочная конструкция; g) подготовка балочной конструкции.
Рисунок 6. Протез ушной раковины: a) позиция будущего уха; b) изготовление протеза; c) окрашивание; d) балочная конструкция с зажимами; e) зажимы; f) протез ушной раковины; g) пациент после реабилитации.
Выводы
Экстраоральные имплантаты представляют собой эффективную альтернативу для лечения пациентов, нуждающихся в лицевых протезах. Имплантаты могут помочь преодолеть многие трудности, возникающие при фиксации больших лицевых протезов. Наши данные указывают на прогнозируемый высокий процент приживаемости имплантатов в зоне ушной раковины; грушевидной/носовой области и в орбитальной области.
Можно отметить следующие преимущества установки магнитных имплантатов и лицевых протезов. Оптимальная стабильность протеза гарантирует пациенту возвращение к общественной жизни. Три магнитных атачмента используются в конструкции, размещаемой в челюсти, надпереносье и т.д. Экстраоральные имплантаты предоставляют более широкую поверхность для остеоинтеграции. Магнитные атачменты, обеспечивают лучшую стабильность поверхности, чем шаровидные атачменты, и в то же время не мешают пациенту и не затрудняют обращение с протезом. Для протезов ушной раковины гораздо более удобна балочная конструкция из-за нагрузки со стороны окружающей мускулатуры. Лицевые протезы с использованием трех имплантатов наиболее предпочтительный метод замещения отсутствующих твердых и мягких ротолицевых тканей. Форма протеза, цвет и фактура должны, насколько возможно, быть неотличимы от окружающих естественных тканей. Реабилитация может быть успешной, только когда пациенты имеют возможность появляться на публике, не привлекая нежелательного внимания. Использование протезов с фиксацией на имплантатах придает пациенту уверенности в общественной жизни.
Татьяна Досталова (Карлов университет, 1 и 2 Медицинский факультет, Прага, Республика Чехия), Иржи Козак, Милан Губацек, Иржи Голаковски, Павел Кржиж, Якуб Стрнад и Михаэла Сейдлова
Медицинские интернет-конференции
Актуальность: Протезирование пациентов с приобретенными дефектами челюстей, является одной из самых тяжелых задач в стоматологии. В связи со сложностью рельефа протезного ложа, и многообразию клинических случаев, нужно иметь четкое представление о технике протезирования таких дефектов и кострукции зубочелюстных протезов.
Цели и задаци: Ознакомиться с техникой протезирования больных с преобретенными дефектами верхней и нижней челюстей. А так же конструкционными особенностями зубочелюстных протезов.
Статья: Конструкции протезов, применяемые для лечения пациентов с дефектами челюстей, в зависимости от топографии дефекта лица и челюстей классифицируют на внутриротовые зубочелюстные, а также комбинированные, сочетаемые с внеротовыми лицевыми эпитезами.
Ортопедические конструкции подразделяют на дооперационные и послеоперационные (пострезекционные) челюстные протезы.
Конструкции эктопротезов, используемые на разных этапах протезирования, имеют существенные конструктивные отличия, что связано с их функциональным назначением.
Цели и задачи непосредственного протезирования:
— формирование будущего протезного ложа.
— предупреждение образование келоидных рубцов.
— репозиции и фиксация оставшихся после операции фрагментов нижней челюсти.
— восстановление нарушений речи и жевания.
— предупреждение тяжелых деформаций лица и изменений внешнего вида.
— сознание лечебно-охранительного режима.
Техника протезирования больных с дефектами челюстей.
Существующие принципы оказания ортопедической стоматологической помощи больным с приобретенными дефектами челюстей основаны на применении эффективных конструктивных решений при создании протезов и способов их изготовления, усовершенствованных стоматологических материалов. Данная концепция и модель комплексной реабилитации является многоступенчатой и практически для каждого этапа лечения больных с приобретенными дефектами верхней или нижней челюсти требует изготовления нескольких лечебных аппаратов с использованием специальных и вспомогательных материалов и технологий.
Конструктивные особенности зубочелюстных протезов.
Особенности фиксации.
Эффективность ортопедического лечения пациентов с дефектами лица и челюстей во многом зависит от надежности фиксации замещающих протезов, оптимальное обеспечение которой бывает при наличии зубов.
При выборе конструкции и планировании этапов лечения необходимо:
— Максимально использовать сохранившиеся зубы, даже подвижные, предварительно их шинируя.
— Учитывать условия, сформировавшиеся после хирургического вмешательства, и для улучшения фиксации протеза максимально использовать ретенционные свойства альвеолярных отростков, костных отломков, мягких тканей, хряща, ограничивающих дефект.
В ранний послеоперационный период при полном отсутствии зубов и тяжелых анатомо-топографических условиях протезирования, при невозможности достижения качественной фиксации конструкции консервативными способами применяют хирургические методы укрепления разобщающихся протезов.
Число фиксирующих элементов зубочелюстного протеза по мере увеличения объема конструкции должно возрастать.
Методы, направленные на повышение ретенции и стабилизации зубочелюстных протезов, весьма разнообразны. В качестве фиксирующих элементов зубочелюстных протезов, как правило, используют кламмеры (удерживающие и опорно-удерживающие), искусственные коронки, магнитные фиксаторы, телескопические, замковые и балочные системы. Особенно важно, с учетом основ биомеханики, использовать непрямые фиксаторы (кипмайдеры), предохраняющие конструкцию протеза от опрокидывания.
Правильность выбора способа фиксации определяется не только фиксирующими характеристиками приспособления, но и способностью перераспределения функциональных нагрузок, что позволяет снизить риск перегрузки тканей пародонта опорных зубов. Рациональное применение методов фиксации с учетом имеющихся индивидуальных особенностей и анатомических условий обеспечивает восстановление основных функций зубочелюстной системы, эстетики лица и улучшение психологического состояния больных.
При полном отсутствии зубов фиксацию конструкции челюстного протеза осуществляют за счет сохранившихся анатомических образований. В большинстве клинических случаев фиксация челюстных протезов при полном отсутствии зубов затруднена, а порой невозможна, поэтому целесообразно использовать дентальные внутрикостные или магнитные имплантаты. Наряду с этим необходимо учитывать, что создание надежной фиксации за счет искусственных опор не всегда возможно у онкологических больных, особенно получивших лучевую терапию и химиотерапию, так как сравнительно часто им необходимо хирургическая коррекция в связи с прогрессированием основного заболевания. Кроме того, формирование рубцов, потеря большой массы костного остова верхней челюсти не всегда позволяют использовать дентальные имплантаты у пациентов с дефектами верхней челюсти, обусловленными травмой и доброкачественными новообразованиями. В таких случаях обтурирующую часть челюстного протеза можно использовать как фиксатор.
Арутюновым А.С. в 2012 году была предложена модель дефекта верхней челюсти с различной толщиной и податливостью свободного края слизистой оболочки протезного ложа для обтурирующей части зубочелюстного протеза, определены преимущества той или иной конфигурации обтуратора, удерживающего челюстной протез на верхней челюсти при частичном и полном отсутствии зубов. По установленной зависимости усилий введения и выведения обтуратора челюстного протеза от свойств эластичных базисных материалов и в соответствии с индивидуальными характеристиками геометрии дефекта верхней челюсти можно рассчитать оптимальные параметры конструкции обтуратора. Такой подход позволяет конструировать обтуратор зубочелюстного протеза при наличии зубов по типу «крышки», не внедряясь в пространство соустья между полостями рта и носа, а при отсутствии зубов по типу «пробки», что повышает эффективность челюстного протеза за счет оптимальных параметров конструкции обтуратора.
Особенно это эффективно при сочетании в конструкции протеза жесткого базисного полимера с эластичным полимером акриловой природы или специальным силиконовым материалом.
Зачастую клиническая ситуация послеоперационного дефекта при полном отсутствии зубов не позволяет использовать обтураторы из жестких конструкционных материалов из-за истонченной слизистой оболочки, выстилающей соустье, обеспечить достаточную фиксацию конструкции челюстного протеза-обтуратора на верхней челюсти. Для устранения этой проблемы рекомендуют использовать челюстной протез-обтуратор, базис которого изготовлен из жесткого, а полный обтуратор – из эластичного конструкционного материала.
Такая конструкция позволяет обеспечить ретенцию и стабилизацию челюстного протеза-обтуратора с учетом эластичности слизистой оболочки края дефекта (фиброзного кольца соустья) верхней челюсти и конструкционного материала обтуратора.
Наряду с этим для улучшения фиксации челюстных протезов при полном отсутствии зубов показано применении фиксаторов химической природы – пленок, клеевых гелей, порошков, набухающих в полости рта и обеспечивающих клейкость и адгезивность, противовоспалительное и ранозаживляющее действие, способных восполнять отсутствие конгруэнтности между внутренней поверхностью базиса протеза и рельефом слизистой оболочки протезного ложа. Эти средства широко используют пациенты с большими пластиночными протезами при полном отсутствии зубов.
При дефектах челюстей нередко возникает необходимость в сочетанном протезировании, когда несъемные протезы используют для шинирования зубов и обеспечения фиксации съемных протезов.
Особенности изготовления зубочелюстных и челюстных протезов как на нижней так и верхней челюсти состоит в том, что на первом этапе необходимо изготовить базис конструкции (металлический и пластмассовый) с опорно-фиксирующими элементами, который тщательно припасовывают во рту и используют при определении центральной окклюзии, постановке зубов и проверке конструкции протеза. Такой подход позволяет облегчить проведение клинических этапов и точно откорректировать границы протеза, особенно в области рубцово-измененных тканей.
Однако в ряде случаев опытные врачи стоматологи-ортопеды изготавливают зубочелюстные протезы без этапа припасовки, если есть антаганирующие пары зубов, позволяющие фиксировать высоту нижнего отдела лица и положение нижней челюсти в привычной окклюзии.
Задачи челюстно-лицевого протезирования, выбор заменяющей конструкции и планирование особенностей протезирования определяются объемом хирургического вмешательства:
— на верхней челюсти – при резекции альвеолярного отростка, одно- и двусторонней резекции тела верхней челюсти.
— на нижней челюсти – при резекции альвеолярной части, подбородочного отдела с потерей непрерывности кости, с сохранением непрерывности ее тела, половины челюсти и полным ее удалением.
Протезирование дефектов верхней челюсти.
Резекция альвеолярного отростка, одно- и двусторонняя резекция тела верхней челюсти – основные хирургические вмешательства на верхней челюсти, приводящие к образованию одноименных дефектов.
Перед получением оттиска с верхней челюсти, имеющей ротоносовое соустье, необходимо осуществить замещение дефекта длинным марлевым тампоном, предварительно пропитанным глицериновой смесью. Тампон укладывают последовательно непрерывными слоями с учетом оставшихся анатомических образований и осторожно, чтобы не протолкнуть его в носоглотку, полностью изолируют дефект. При правильно уложенном тампоне слепочный материал не проникает в поднутрения носовой полости и верхнечелюстной пазухи. В противном случае при выведении оттиска может произойти отрыв части слепочной массы, его задержка в образовавшихся после хирургического вмешательства нишах, что в последующем грозит воспалением, этиологию которого врачи распознают не сразу и не всегда. Порой только хирургическая ривизия позволяет выявить причину воспаления и купировать его.
Стандартную ложку с помощью термопластической массы адаптируют в полости рта, используют активные и пассивные движения, формируют край оттиска по границе переходной складки и в области дефекта. Ложку вводят в рот и до упора прижимают к челюсти. Используют активные и пассивные движения, формируют край оттиска по границе переходной складки и в области дефекта. Ложку выводят до окончательного затвердевания массы и снимают наружную марлевую салфетку. На поверхность предварительного оттиска, покрытого внутренним слоем марли, наносят слепочную массу. Ложку вводят в рот и прижимают к челюсти. После структурирования слепочной массы оттиск выводят из полости рта и по нему изготавливают гипсовую модель, на которой лейкопластырем или свинцовой фольгой покрывают места, подлежащие изоляции, а также сохранившиеся зубы. Если на модели есть сложный рельеф дефекта, то с помощью параллерометра заполняют места поднутрений. Индивидуальную ложку готовят по традиционной методике
Индивидуальную ложку припасовывают, края формируют термопластической массой. Функциональные пробы выполняют под давлением сил жевательных мышц и контролем врача. Оттиск получают слепочной массой. После ее структурирования оттиск выводят из полости рта вместе с тампоном, фрагмент которого, соединенный с оттиском, отрезают. Оставшуюся часть тампона извлекают пинцетом. Дефект верхней челюсти промывают антисептическим раствором.
Есть и другой метод получения оттиска, когда альгинатную слепочную массу наносят на припасованную стандартную ложку и затем покрывают двумя слоями марли. Ложку устанавливают на верхней челюсти и после структурирования слепочной массы выводят из полости рта. Несмотря на простоту метода, врач стоматолог-ортопед должен иметь большой опыт работы во избежание вышеописанных осложнений.
Арутюновым предложен метод получения анатомического оттиска альгинатной массой стандартной ложкой, по которому изготавливают гипсовую модель. Моделируют на ней обтуратор путем выстилки позитивного отображения дефекта нёба воском с одновременным моделированием резецированного альвеолярного гребня. Устанавливают полученную композицию в полость рта и припасовывают путем восполнения возможных зазоров воском. Получают оттиск, по которому изготавливают индивидуальную ложку. Адаптируют полученную ложку в полости рта, используя функциональные пробы. Устанавливают ретенционные металлические скобы в восковой обтуратор, фиксированный в дефекте челюсти. Наносят на полученную композицию корригирующий слой силиконовой слепочной массы, после чего получают оттиск ранее изготовленной индивидуальной ложкой с внесенным в нее базовым слоем этой же массы.
Протезирование дефектов нижней челюсти.
Эффективность протезирования пациентов с приобретенными дефектами нижней челюсти в немалой степени зависит от этиологии, топографии и протяженности дефекта на нижней челюсти, а также с изменениями слизистой оболочки.
В современном мире, существенно изменился подход к замещению дефектов нижней челюсти. Успешно проводимые костно-пластические операции, позволяют получить оптимальное протезное ложе для протезирования.
Однако традиционное ортопедическое лечение пациентов зубочелюстными протезами с полимерными базисами, не всегда бывает эффективным, это связано с возникновением функциональных перегрузок тканей протезного ложа, при откусывании и пережевывании пищи. Нагрузка падает через искусственные зубы на базис или каркас протеза, что приводит к возникновению зоны прогиба под седлом или базисом. В зоне концентрации нагрузки возникает напряжение не только в мягких тканях, о и в кости вокруг трансплантата или имплантата, что ведет к нарушению трофики тканей и их атрофии в последующем, а также рубцеванию слизистой.
Чтобы избежать вышеуказанных осложнений, Асташиной предложен альтернативный метод протезирования пациентов, зубочелюстными протезами с разнотолщинными цельнолитыми титановыми каркасами после пластической подготовки протезного ложа. Использование такой конструкции препятствует возникновению функциональной перегрузки тканей.
Техника изготовления такой конструкции состоит в получении оттиска, изготовлении и анализе диагностических моделей, планировании конструкции протеза в соответствии с рекомендациями челюстно-лицевого хирурга. Далее изготавливают гипсовую рабочую модель, а по ней – индивидуальную ложку, и припасовки ее в полости рта. Границы ложки уточняют визуально, а затем с помощью функциональных проб достигают фиксации. Функциональный оттиск получают альгинатными или силиконовыми слепочными материалами, выбор которых осуществляют исходя из податливости слизистой оболочки. Для формирования объемности края рабочего оттиска окантовывают.
В дальнейшем идут этапы – получение функционального оттиска с нижней челюсти и анатомического с верхней челюсти, изготовление рабочих моделей из супергипса, определение центральной окклюзии или центрального соотношения челюстей. При микростомии необходимо использовать восковые шаблоны с жесткими базисами. Зубочелюстной протез конструируется в артикуляторе, а пространственное расположение челюстей определяют по верхней челюсти и переносят по средствам лицевой дуги.
Основным отличием создания протеза разной толщины с титановыми каркасами, состоит в особенностях этапа формирования восковой композиции. По стандартам толщина седловидной части составляет 0.5 мм, а размеры дуги 4.0х2.0 в поперечнике, при этом край базиса окантовывают восковой заготовкой в виде шнура диаметром 0.8 мм.
При моделировании каркаса или базиса протеза для замещения дефекта рационально увеличивать их толщину до 2.0-2.5 мм в следующих участках: в области седла, располагающегося над трансплантатом или имплантатом, а так же в зоне перехода седла конструкции в дугу. Край ограничителя базиса необходимо окантовывать восковой заготовкой диаметром 1.0-1.2 мм. Такой подход обеспечивает снижение уровня развивающихся функциональных напряжений в области трансплантата или имплантата. Поскольку титановый сплав обладает низким удельным весом, такое увеличение объема каркаса конструкции не влияет отрицательно на функции зубочелюстной системы.
После этапа моделирования восковой репродукции производят отливку каркаса съемной конструкции на огнеупорной модели. Незначительные недостатки литья (трещины, поры) устраняют с помощью сварки твердотельным лазером и титанового порошка.
В дальнейшем идет припасовка каркаса на модели и во рту. Постановка искусственных зубов. Лучше данный этап проводить в артикуляторе. При проверке протеза в полости рта следует обратить внимание на артикуляцию нижней челюсти. Далее проводится замена воска на пластмассу. Перед сдачей работы протез нужно тщательно отшлифовать и отполировать.
Вывод: Мы рассмотрели техику протезирования дефектов челюстей зубочелюстными протезами. Преимущество ортопедического лечения пациентов с применением конструкций зубочелюстных протезов, выполненых на основе сплавов титана, состоит в их долговечности, возможности повторного использования каркасов при потере опорных зубов и коррекции конструкции с целью сокращения адаптивного периода.