Причины возникновения многоформной экссудативной эритемы
Современная дерматология не готова четко обозначить объективные причины и механизмы развития многоформной экссудативной эритемы. Известно, что примерно у 70-ти процентов людей выявляется определенный очаг хронической инфекции: гайморит, отит, хронический тонзиллит, пульпит, пиелонефрит, пародонтоз и многие другие заболевания, а также повышенная чувствительность к антигенам. У данных пациентов во время обострения многоформной экссудативной эритемы фиксируется снижение иммунитета. В результате появилось предположение о том, что возникновение и обострение болезни обусловлены иммунодефицитом, развивающимся быстрыми темпами на фоне очаговых инфекций при взаимодействии с некоторыми осложняющими и провоцирующими факторами, а именно:
- переохлаждением;
- ангиной;
- ОРВИ.
Часто многоформную экссудативную эритему ассоциируют с герпетическими инфекциями.
Основной и часто встречающейся причиной проявления токсико-аллергической формы болезни является непереносимость некоторых лекарственных препаратов:
- сульфаниламидов;
- барбитуратов;
- тетрациклина;
- амидопирина и других.
Кроме того, болезнь может проявиться после введения сыворотки или вакцины. С точки зрения аллергологии, многоформная экссудативная эритема является гиперреакцией смешанного типа, сочетающая в себе признаки гиперчувствительности немедленного и замедленного типов.
Узловатая эритема
Гепатит
Артрит
Колит
Аллергия
17690 08 Февраля
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Узловатая эритема: причины появления, симптомы, диагностика и способы лечения.
Определение
Кожа человека состоит из эпидермиса и дермы. Эпидермис служит защитой подлежащих тканей от механических, химических, термических повреждений, а также от проникновения инфекционных агентов. Дерма представляет собой слой кожи, который включает сеть сосудов, подкожную жировую клетчатку (ПЖК), соединительно-тканные волокна, волосяные фолликулы, потовые и сальные железы.
Узловатая эритема — это воспалительное поражение мелких сосудов кожи и подкожной жировой клетчатки, являющееся разновидностью панникулита (воспаления жировой клетчатки, которое развивается на фоне других заболеваний или носит идиопатический характер).
Причины появления узловатой эритемы
К сожалению, не всегда удается доподлинно установить, что же привело к появлению узловатой эритемы. Это сопряжено с трудностями в определении тактики лечения подобного состояния. Чаще всего узловатая эритема обнаруживается у взрослых людей репродуктивного возраста. У детей и подростков она может развиться на фоне предшествующей стрептококковой инфекции.
Причиной воспалительного процесса, следствием которого становится узловатая эритема, могут быть инфекционные агенты, аутоиммунные заболевания, аллергические реакции, прием лекарственных препаратов (сульфаниламидов, антибиотиков пенициллинового ряда, оральных контрацептивов, бромидов и др.). Провоцировать появление узловатой эритемы также может беременность.
Под действием этих факторов происходит активация лимфоцитов, иммунная система начинает вырабатывать специфические антитела и развивается воспаление. Однако такой ответ организма выявляется далеко не у каждого человека, что позволяет говорить об особой предрасположенности к подобному иммунному ответу, причем предрасположенность может носить как наследственный характер, так и приобретенный.
Узловатая эритема, как правило, развивается при наличии двух условий: особой аномальной активности иммунной системы и провоцирующего фактора (триггера).
Среди инфекционных заболеваний такими триггерами часто становятся стрептококковая инфекция, туберкулез, хламидиоз, гепатиты В и С и др.
Высока встречаемость узловатой эритемы при аутоиммунных заболеваниях. Это группа заболеваний, в основе которых лежит нарушение распознавания иммунной системой «своих» и «чужих» клеток. В результате иммунные клетки начинают проявлять агрессию против клеток собственного организма подобно тому, как они активировались бы при встрече с инфекционными агентами или раковыми клетками.
Узловатая эритема часто встречается при саркоидозе. Одна из форм саркоидоза (синдром Лефгрена) представляет собой сочетание двустороннего поражения лимфатических узлов, расположенных в корнях легких, суставов, лихорадки и узловатой эритемы.
К другим аутоиммунным заболеваниям, ассоциированным с развитием узловатой эритемы, относятся:
- cистемная красная волчанка;
- ревматоидный артрит;
- болезнь Бехчета (заболевание, в основе которого лежит воспаление сосудов);
- болезнь Шегрена (заболевание, протекающее с преимущественным поражением слюнных и слезных желез);
- неспецифический язвенный колит (тяжелое воспалительное поражение толстой кишки) и др.
Подчас узловатая эритема развивается на фоне различных злокачественных новообразований, к которым относятся лейкозы, лимфомы, рак поджелудочной железы и т.д.
Классификация узловатой эритемы
Узловатая эритема может быть как самостоятельным заболеванием неизвестной этиологии (
первичная, или идиопатическая узловатая эритема
), так и развиться в рамках других заболеваний (
вторичная узловатая эритема
). Эта классификация крайне важна для определения тактики лечения пациента, ведь в основе терапии вторичной узловатой эритемы лежит воздействие на основное заболевание.
Узловатая эритема может иметь острое
,
мигрирующее
или
хроническое течение
.
Симптомы узловатой эритемы
Клинические особенности узловатой эритемы зависят от этиологических факторов и характера течения процесса.
Первичная (идиопатическая) узловатая эритема проявляется остро — на голенях формируются ярко-красные болезненные узлы сливного характера на фоне отека голеней и стоп.
При остром течении узлы развиваются стремительно. Характерно сопутствующее повышение температуры до 38-39°С, слабость, головная боль, артралгии. Заболеванию предшествуют вирусные инфекции или ангина. Узлы обычно бесследно исчезают через 3-4 недели без изъязвлений, рецидивы наблюдаются редко.
Мигрирующей узловатой эритеме присуще острое течение с асимметричным воспалительным компонентом. Основной узел плотный, синюшно-красного цвета, отграниченный от окружающих тканей. В результате периферического роста за счет миграции воспалительного инфильтрата образуется кольцевидная бляшка с запавшим бледным центром и широкой более насыщенной периферической зоной. Возможно появление единичных мелких узелков, в том числе и на противоположной голени. Продолжительность заболевания составляет до нескольких месяцев. Во время формирования узлов могут наблюдаться сопутствующие общие нарушения в виде озноба, слабости, артралгий, субфебрилитета.
Хроническая узловатая эритема обычно встречается у женщин среднего и пожилого возраста, нередко на фоне сосудистых, аллергических, воспалительных, инфекционных или опухолевых заболеваний. Обострение возникает чаще весной и осенью. Узлы с умеренной болезненностью и величиной с грецкий орех локализуются на голенях (на переднебоковой поверхности), наблюдаются отеки голеней и стоп. Рецидивы могут длиться месяцами.
Диагностика узловатой эритемы
Диагноз узловатой эритемы ставится по клинической картине. Это говорит о том, что данных, полученных во время беседы с пациентом и осмотра, достаточно. Однако для выбора лечения необходимо установить причинно-значимые и сопутствующие заболевания. С этой целью пациенту могут быть назначены следующие исследования:
- Клинический анализ крови с подсчетом лейкоцитарной формулы, который позволит оценить интенсивность воспалительных процессов в организме, заподозрить причину, выявить изменения, характерные для лейкозов и лимфом.
Симптомы многоформной экссудативной эритемы
Инфекционно-аллергический вариант многоформной экссудативной эритемы имеет острое начало заболевания, характеризующееся следующими симптомами:
- общим недомоганием;
- повышенной температурой;
- головной болью;
- болями в мышцах;
- болью в горле;
- артралгией;
- высыпаниями через 1-2 дня на фоне общих изменений.
Примерно в пяти процентах случаев болезнь локализуется только на слизистой оболочке ротовой полости, а у одной трети заболевших отмечается поражение кожи и слизистой рта. Бывают редкие случаи, когда многоформная экссудативная экзема поражает слизистые гениталий. После проявления сыпи общие симптомы болезни постепенно исчезают, но могут и сохраняться до трех недель.
Высыпания на коже при данном заболевании, как правило, располагаются:
- в тыловой части кистей и стоп;
- на подошвах и ладонях;
- на разгибательных областях локтей и предплечий;
- в областях голеней и коленей;
- в области гениталий.
Высыпания представляют собой красно-розовые отечные плоские папулы с четкими границами. Они стремительно разрастаются, достигая от двух миллиметров до трех сантиметров в диаметре. Центральная часть папул западает, а ее окраска становится синей. Здесь же могут появиться пузыри с кровянистым или серозным содержимым. Кроме того, такие же пузырьки появляются на внешне здоровых участках кожного покрова. Полиморфизм высыпаний связан с тем, что на коже присутствуют одновременно пузыри, пустулы и пятна. В большинстве случаев высыпания сопровождаются жжением, а иногда и зудом.
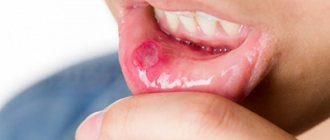
В случае поражения слизистой рта элементы многоформной экссудативной эритемы локализуются на щеках, губах и нёбе. Сначала высыпания представляют собой участки отграниченного или разлитого покраснения слизистой, а через 1-2 дня на участках многоформной экссудативной эритемы появляются пузыри, вскрывающиеся через следующие два-три дня и образующие эрозию. Сливаясь, эрозии захватывают всю поверхность слизистой ротовой полости, покрывая ее серо-желтым налетом. При попытке снять налет открывается кровотечение.
Бывают случаи, когда многоформная экссудативная эритема поражает слизистую рта несколькими элементами без какой-либо ярко выраженной болезненности. Но практика показывает, что иногда случается обширное эрозирование полости рта, не дающее пациенту возможности принимать пищу даже в жидком виде и разговаривать. В этом случае у человека на губах появляются кровянистые корки, мешающие заболевшему нормально и безболезненно открывать и закрывать рот. Эти высыпания начинают исчезать спустя две недели, а окончательно проходят примерно через месяц. Весь процесс на слизистой оболочке ротовой полости может длиться в течение полутора месяцев.
Обычно токсико-аллергическая форма многоформной экссудативной эритемы не имеет первоначальных общих признаков и симптомов. Возможно повышение температуры тела непосредственно перед высыпаниями. Токсико-аллергическая форма по характеристике элементов сыпи практически не отличается от другой формы эритемы — инфекционно-аллергической. Она носит распространенный и фиксированный характер, в обоих случаях инфекционные высыпания затрагивают только слизистую рта. А при фиксированном варианте заболевания во время рецидивов многоформной экссудативной эритемы высыпания появляются на прежних местах, а также на новых.
Для данного заболевания характерно рецидивирующее течение с последующим обострением в осенние и весенние периоды. При токсико-аллергической форме болезни сезонность особой роли не играет, а в отдельных случаях многоформная экссудативная эритема характеризуется непрерывным течением по причине постоянно повторяющихся рецидивов.
Многоформная экссудативная эритема (МЭЭ) – это заболевание, которое рассматривают как проявление полиэтиологического синдрома гиперсенсибилизации, развивающегося в результате действия лекарственных препаратов (токсико-аллергическая форма) или возбудителей инфекции (инфекционно-аллергическая форма). Инфекционно-аллергический генез заболевания связывают с обострением очагов хронической инфекции (тонзиллит, отит, апикальный периодонтит зубов и др.).
Токсико-аллергическая форма заболевания развивается при сенсибилизации к медикаментам. Наиболее часто это связывают с приемом сульфаниламидов (Бактрим – в 76,5% случаев наблюдения), антибиотиков (тетрациклин, левомицетин – 23,5%), нестероидных противовоспалительных средств (анальгин – 26,4%; аспирин – 21,6%) [1].
Болеют преимущественно подростки, молодые люди в возрасте до 30 лет (редко дети и старики).
Клинические проявления заболевания связывают с поражением кожи и слизистых оболочек (полость рта, глаза, нос, половые органы). Страдает общее состояние организма, при этом наблюдается резкий подъем температуры тела до 38–39°С, суставные, мышечные боли, ознобы. Регионарные лимфатические узлы увеличенные, болезненные. Изменения на коже характеризуются зудящими ярко-красными эритематозными кольцеобразными пятнами, возвышающимися над поверхностью, с западающей центральной частью, окрашенной в темно-цианотичный или желтоватый цвет («кокарды»), нередко с развитием пузырей. Типична локализация на тыльной поверхности кистей и стоп, наружных поверхностях локтевых суставов.
Наиболее часто (80%) МЭЭ поражает слизистую оболочку полости рта и губы [2]. Это проявляется отеком, гиперемией, кровянистыми корками (на губах) и эритематозными пятнами, нередко с развитием быстро вскрывающихся пузырей и болезненных эрозий, покрытых фибринозным налетом (чаще на слизистой оболочке щек, губ, дна полости рта). Эрозии могут сливаться, образуя обширные участки поражения. Характерно волнообразное цикличное появление морфологических элементов (можно наблюдать элементы поражения на разных этапах развития).
Диагностика МЭЭ при сочетанном типичном поражении кожи и обширных эрозивных поражениях в полости рта не вызывает затруднений. Но возможно изолированное поражение только полости рта, что требует дополнительных методов исследования для исключения пузырчатки (цитология). При утвердительном диагнозе МЭЭ для врача-стоматолога важно определение причинного фактора.
В случае инфекционно-аллергической природы МЭЭ рецидивы заболевания возникают чаще в осенне-весенний период на фоне простуды и обострения хронических заболеваний, что подтверждают результаты иммунологических исследований in vitro (проводятся в период ремиссии для выявления бактериальной аллергии).
Но чаще стоматолог сталкивается с токсико-аллергической формой заболевания, что ставит перед ним задачу поиска причинного лекарственного препарата, чтобы исключить его из употребления данным пациентом, т.к. повторное применение данного медикамента может провоцировать рецидив с более тяжелой клинической картиной (возможно развитие синдрома Стивенса–Джонсона или Лайелла).
В решении этой задачи может помочь только тщательный опрос пациента.
Клинический пример. Мы наблюдали трех молодых людей (2 девушек и юношу 21–25 лет), считающих себя абсолютно здоровыми. На вопрос, принимали ли они какие-либо препараты в канун заболевания, мы получали отрицательный ответ. Никаких лекарственных препаратов молодые люди не принимали. Это создавало значительные трудности в решении данной проблемы. И только отвлеченный разговор об их жизни выявил склонность к клубному ночному времяпрепровождению (2 случая); рецидивы заболевания после каждой встречи с женихом-иностранцем (1 случай). Это вызвало интерес и вопрос: а как же вы восстанавливаетесь после ночных посиделок перед работой?
Ответ у всех был один: «Алко-Зельцер». Данный препарат молодые люди использовали для снятия похмельного синдрома и не считали лекарством, тогда как основным действующим веществом его является аспирин, что и явилось причиной развития тяжелых проявлений МЭЭ (рис. 1–4).
Лечение МЭЭ включает следующие мероприятия:
1. Исключить данный препарат (Алко-Зельцер ) и другие, содержащие аспирин.
2. Общее:
- глюкокортикостероиды в небольших дозах (быстро купируют процесс);
- антигистаминные (препараты выбора – I или II поколения – хлоропирамин, клемастин или эбастин, лоратадин.
3. Местное:
- обезболивающие – аппликации или ротовые ванночки анестетиков (2%-ный раствор лидокаина, Камистад гель);
- антисептики – орошение (ротовые ванночки, полоскание) растворами 1%-ной перекиси водорода, 0,05% хлоргексидина (для предотвращения присоединения вторичной инфекции);
- глюкокортикостероиды – мази, аэрозоли (мометазон, метилпреднизолона ацепонат).
Данная схема терапии дала быстрый положительный эффект.
Заключение
Представленные клинические ситуации развития многоформной экссудативной эритемы у молодых, здоровых людей показывают важность тщательного сбора анамнеза для поиска причинного лекарственного средства с целью профилактики рецидивов заболевания.
Диагностика многоформной экссудативной эритемы
Для диагностики заболевания на консультации дерматолога необходимо тщательно провести осмотр высыпаний и дерматоскопию. При сборе анамнеза особое внимание следует уделить возможным связям с какими-либо инфекционными процессами, а также приему или введению лекарственных препаратов. Для подтверждения диагноза многоформной экссудативной эритемы, а также для исключения любого другого заболевания необходимо брать мазки-отпечатки со слизистой и с пораженных участков кожного покрова.
Многоформная экссудативная эритема дифференцируется с пузырчаткой, узловатой эритемой, диссеминированной формой системной красной волчанки. Отделить многоформную экссудативную эритему от пузырчатки позволяют несколько следующих факторов:
- быстрая динамика и изменение сыпи;
- отрицательная реакция на симптом Никольского;
- полное отсутствие акантолиза в мазках-отпечатках.
Если пациент имеет фиксированную форму многоформной экссудативной эритемы, следует провести дифференциальную диагностику с сифилитическими папулами. Некоторые признаки, выявленные в процессе исследования, позволяют исключить сифилис, это:
- полное отсутствие бледных трепонем в процессе исследования темного поля;
- отрицательные реакции RPR, РИФ и ПЦР.
Причины
Эритема может иметь как физиологический, так и нефизиологический характер. В первом варианте, эритема может возникнуть как результат различных психоэмоциональных состояний или кратковременных аномальных явлений. Такого рода покраснение проходит очень быстро само по себе и не является причиной определенных нарушений в организме. Если же эритема имеет нефизиологическое происхождение, то ее можно считать отдельным заболеванием, которое сопровождается долгим покраснением кожи и наличием процесса воспаления.
Эритема может иметь множество причин развития. Это вирусы, инфекции, различные заболевания кожи и соединительных тканей, а также физиотерапевтические процедуры, которые предполагают использование источников теплового или химического действия. Также причины эритемы могут включать в себя нарушение кровообращения, аллергические реакции, регулярное трение кожи, действие холода или химических веществ.
Часто покраснения участков кожи являются следствием болезни Крона, язвенного колита и беременности. Могут спровоцировать эритему и такие медикаменты, как пенициллин, средства гормональной контрацепции (таблетки), нестероидные противовоспалительные препараты, противосудорожные и сульфаниламидные препараты.
Лечение
Курс лечения при эритеме зависит от степени поражения кожи и индивидуальных особенностей кожи пациента. Прежде всего, необходима санация очагов инфекций, отказ от физического воздействия, которое может поразить кожу (массаж, солнечные ванны и т.д.), устранение контактов покрова кожи и химических раздражителей.
При заболевании эритема лечение должно включать в себя примем антибиотиков, кортикостероидных препаратов, йодистых щелочей, агниопротекторов, которые улучшают реологические свойства и микроциркуляцию крови, а также дезагрегантов, гемокинаторов, адаптогенов и специальных препаратов, которые укрепляют стенки сосудов. При местной терапии используются окклюзионные повязки с кортикостероидной и бутадиеновой мазью и аппликациями димексида.
Больному эритемой нужно соблюдать постельный режим, особенно тогда, когда эритематозные очаги сосредоточены на ногах. Также очень полезна гимнастика, которая помогает улучшить кровообращение. Специалисты советуют придерживаться здорового рациона, в который не входит жареная, соленая и копченая пища, консерванты, алкоголь, крепкий кофе и чай, шоколад. Также лучше исключить факторы, которые могут стать причиной рецидива: длительная ходьба или стояние, курение, воздействие низких температур, подъемы тяжестей.