Инфекционные патологии, которые передаются при коитусе, все чаще регистрируются врачами-дерматовенерологами. Причем в числе пациентов — мужчины и женщины разного возраста. Почему ЗППП так распространены? В первую очередь, из-за беспорядочных половых связей, когда малознакомые партнеры занимаются сексом, не применяя при этом презерватив. А ведь многие патологии носят бессимптомный характер, поэтому, являясь носителем бактерий или вирусов, человек об этом не догадывается и заражает своих половых партнеров.
Многие пациенты используют презерватив при традиционном виде коитуса, но пренебрегают им при оральном сексе. Это тоже повышает риск заражения ЗППП бактериальной, вирусной и грибковой природы. Часты случаи диагностирования венерических недугов в ротовой полости.
Какие ЗППП передаются через оральный секс и в чем их коварство?
Важно понимать, что риск заражения ЗППП при оральном сексе очень высок — вероятность составляет 98%. Передаче возбудителей венерических патологий способствуют:
- наличие повреждений на слизистой оболочке ротовой полости;
- снижение иммунитета;
- наличие других заболеваний.
Коварство заключается в том, что симптомы заражения могут отсутствовать. А инкубационный период может затянуться. Через сколько времени проявится недуг — зависит от многих факторов, особенно от иммунитета и приема лекарственных препаратов. Например, при употреблении антибиотиков с целью лечения ранее выявленного инфекционного заболевания сифилис протекает без симптомов несколько месяцев, а то и полгода. Пациент инфицирован, но не догадывается об этом. А болезнь переходит в хроническую форму, которая сложно поддается терапии.
К ЗППП, передающимся орально, относят:
- сифилис;
- цитомегаловирус;
- гонорею (известную в народе как триппер);
- ВПЧ;
- трихомониаз;
- хламидиоз;
- гепатиты;
- вирус иммунодефицита человека;
- вирус герпеса.
Все эти недуги негативно влияют на здоровье. У мужчин и женщин развиваются разные последствия, от бесплодия до онкологии и летального исхода.
Сифилис
Методы обследования выбирает врач с учетом общего состояния здоровья пациента, наличия осложнений и стадии заболевания. К каким врачам обращаться
Женщин консультирует врач-гинеколог, мужчин — уролог или дерматовенеролог. Консультации других специалистов рекомендованы в следующих случаях:
- педиатра, офтальмолога, невролога, оториноларинголога — детям с подозрением на врожденный сифилис;
- офтальмолога и невролога — всем больным сифилисом;
- при подозрении на специфическое поражение внутренних органов, опорно-двигательного аппарата и др. — консультации специалистов в соответствии с жалобами или патологическими изменениями, обнаруженными во время инструментального обследования.
Лечение сифилиса
Лечение сифилиса является успешным на ранних стадиях. Сначала терапию осуществляют в стационаре, затем амбулаторно. Полное выздоровление подтверждается лабораторными тестами. Лечение проходят все половые партнеры, с кем больной имел интимные контакты в течение последних 90 дней, а в случае вторичной формы — 12 месяцев. При отрицательных анализах на сифилис у партнеров им назначают превентивную терапию.
Бледная трепонема чувствительна к антибактериальным препаратам группы пенициллинов. Практикуется методика первой ударной дозы — в начале лечения лекарство вводят внутримышечно большими объемами с малыми интервалами времени. В организме постоянно сохраняется высокая концентрация действующего вещества. Препаратом выбора для лечения сифилиса является бензилпенициллин. Цефтриаксон дает положительную динамику на поздних стадиях сифилиса и может применяться в лечении беременных женщин. Антибиотик подавляет размножение трепонемы. Курс инъекций — не менее полугода. В случае вторичного сифилиса до назначения пролонгированных пенициллинов в течение 2-х недель назначают антибиотики широкого спектра действия (тетрациклины, макролиды).
Дозировка и длительность приема лекарств рассчитываются индивидуально для каждого пациента. Сифилис в скрытой форме лечится комплексно с применением иммуномодуляторов, физиотерапии. При наличии шанкра с гнойным отделяемым рекомендуют дополнять комплекс лечения местными примочками, присыпками и мазями с антибиотиком.
Пациентов предупреждают о возможной реакции организма на лечение. В медицинских организациях, где проводится терапия, должны быть средства для оказания неотложной помощи.
Осложнения
Внутриутробное заражение плода от матери считается наиболее опасным — в 40% случаев беременность заканчивается гибелью ребенка до рождения или через несколько дней после. Многократно возрастает риск выкидыша, развития врожденных нарушений роста скелета, зубов, глухоты, слепоты, тяжелых поражений головного мозга.
Осложнениями неврологического характера у больных с запущенными формами сифилиса могут стать менингит, недержание мочи, инсульт, значительное повышение болевого порога и отсутствие температурной чувствительности, половое бессилие у мужчин, глухота.
Сифилис влияет на работу клапанов сердца, изменяет клетки функциональных тканей.
Нередко у пациентов с запущенной инфекцией диагностируют воспаление аорты, других кровеносных сосудов, обнаруживают аневризмы.
Большую опасность представляют гуммы — язвы, которые образуются на коже или на внутренних органах и не видны во время осмотра. Образования могут самостоятельно заживать или прогрессировать в мокнущие сифилисные язвы. В местах расположения гумм размягчаются ткани, начинаются процессы гниения. Поражаются даже кости черепа. Гуммы крайне трудны в лечении, поэтому терапия в основном направлена на поддержание качества жизни больного.
Деформация костей и суставов приводит к внешним уродствам — в первую очередь, разрушаются хрящи носа.
Известны также серьезные побочные нежелательные эффекты лечения:
- Реакция обострения (Яриша — Герксгеймера) начинается через 2-4 часа после первого введения антибактериального препарата, достигают максимальной выраженности через 5-7 часов, в течение 12-24 часов состояние нормализуется. Основными клиническими симптомами являются озноб и резкое повышение температуры тела, общее недомогание. Изредка у больных могут развиться психоз, инсульт, судорожный синдром, печеночная недостаточность.
- Реакция на внутримышечное введение пролонгированных препаратов пенициллина (синдром Хайна) может возникнуть после любой инъекции препарата. Характеризуется головокружением, шумом в ушах, страхом смерти, бледностью, парестезиями, нарушением зрения, повышением артериальным давлением, могут наблюдаться кратковременная потеря сознания, галлюцинации или судороги сразу после инъекции. Длится в пределах 20 минут. Симптомы могут быть разной степени выраженности — от легкой до тяжелой.
- Синдром Николау — симптомокомплекс осложнений после внутриартериального введения препаратов пенициллина или других препаратов с кристаллической структурой. Характеризуется внезапной ишемией на месте инъекции, развитием болезненных синюшных неравномерных пятен (ливедо) с последующим образованием пузырей и некрозом кожи, в отдельных случаях развивается вялый паралич конечности, в артерию которой был введен препарат, в редких случаях — поперечный паралич. До настоящего времени случаи отмечены только в детской практике.
- Нейротоксичность — судороги (чаще у детей) при применении высоких доз пенициллина, особенно при наличии почечной недостаточности.
- Нарушения электролитного баланса — у пациентов с сердечной недостаточностью при введении больших доз натриевой соли бензилпенициллина, возможно усиление отеков.
- Аллергические реакции — токсикодермия, крапивница, отек Квинке, головная боль, лихорадка, боль в суставах, эозинофилия и др. Наиболее опасным осложнением является анафилактический шок, дающий до 10% летальности.
Профилактика сифилиса
Профилактика сифилиса включает санитарно-просветительскую работу, скрининговое обследование определенных групп населения, а также проведение полноценного специфического лечения с последующим клинико-серологическим наблюдением.
Снизить вероятность заражения можно, если использовать барьерные средства контрацепции; при незащищенном половом акте со случайным партнером следует немедленно осуществить экстренную противовенерическую профилактику (обработку кожи и слизистых оболочек половых органов специальными дезинфицирующими растворами (хлоргексином, мирамистином)).
Источники:
- Клинические рекомендации. Сифилис. Общероссийская общественная организация «Российское общество дерматовенерологов и косметоглогов» (утв. Минздравом России), 2021. – 102 с.
- Соколовский Е.В., Красносельских Т.В., Рахматулина М.Р. Федеральные клинические рекомендации по ведению больных сифилисом. Российское общество дерматовенерологов и косметологов, 2015. — 45 с.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Как проявляются ЗППП, передавшиеся при оральном сексе?
У женщин и представителей сильного пола могут возникать такие признаки:
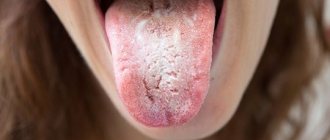
- дискомфорт в ротовой полости в виде боли в горле (постоянной либо возникающей при глотании), интенсивность которой может быть разной;
- желтоватый налет на миндалинах, языке, щеках;
- сыпь на слизистых оболочках;
- увеличенные подчелюстные лимфоузлы.
ВИЧ и гепатиты после орального секса еще долгое время не проявляют себя, оказывая пагубное воздействие на весь организм. Поэтому важно после незащищенного коитуса с малознакомым партнером обратиться к гинекологу или дерматовенерологу.
Как происходит заражение
Содержание статьи
Венерические заболевания — это группа инфекций, которые могут передаваться половым путем: вагинальным, оральным или анальным. В редких случаях заражение происходит при использовании зараженных предметов — мокрых полотенец, губок или интимных принадлежностей.
Факторы, повышающие риск заражения венерическими заболеваниями, включают большое количество сексуальных партнеров, отказ от презервативов и злоупотребление психоактивными веществами, которые усиливают склонность к рискованному сексуальному поведению.
Отказ от презервативов
Доказано, что чаще всего страдают венерическими заболеваниями люди в возрасте от 15 до 24 лет, с низким материальным статусом, проживающие в крупных городских агломерациях, а также мужчины гомосексуальной ориентации, не остающиеся в постоянных отношениях.
Как проводится диагностика ЗППП?
Чтобы выявить венерическое заболевание, передавшееся при генитально-оральном соитии, врач может назначить исследование соскоба со слизистых ротовой полости. Оно может проводиться:
- путем бактериологического посева (метод точный, позволяет узнать не только возбудителя, но и его чувствительность к антибиотикам) — стоит 2100 рублей;
- с помощью ПЦР (метод на 100% достоверный) — стоит от 300 до 1700 рублей, в зависимости от вида инфекционного агента;
- посредством ИФА.
Для диагностики сифилиса применяются специфические серологические реакции, для обнаружения гепатитов определяют антигены в крови пациента. Стоимость анализов колеблется от 600 до 1500 рублей (зависит от возбудителя).
Диагностика и лечение венерических заболеваний во рту
Перед постановкой диагноза назначаются различные обследования, которые помогут определить тип патогенна и подобрать правильную терапию. Чаще всего в перечень исследований включают ПЦР, ИФА, микроскопия, бакпасев. Для проведения диагностики производят забор крови, мазка.
После того, как точный диагноз поставлен врач назначает комплексное лечение, которое может состоять из приема антибиотиков, имунномодулятров, витаминов, физиотерапии.
В нашем многопрофильном медицинском центре работают врачи высшей категории с большим практическим опытом. Мы гарантируем высокоточную диагностику, эффективную терапию, конфиденциальность. При необходимости можно вызвать венеролога на дом.
Венерическая язва
Венерическая язва, также известная как мягкая, чаще встречается у мужчин, чем у женщин. Причиной образования являются бактерии Haemophilus ducreyi. Основной симптом заболевания — болезненное изъязвление на половых органах, которое выглядит как зерно чечевицы с ярко-красной каймой. Болезнь сопровождается опухшими лимфатическими узлами.
Язвенная инфекция в развитой Европе встречается редко, чаще ее диагностируют в развивающихся странах, увы, и в России.
Контагиозный моллюск
Контагиозный моллюск вызывается вирусом оспы Poxviridae. У взрослых он чаще всего передается половым путем, реже при контакте с инфицированными объектами. Характерный симптом этого заболевания — появление твердых, полупрозрачных выпуклостей телесного, жемчужного или желтого цвета, которые заполнены пористым веществом внутри.
У мужчин поражения расположены на половом члене, а у женщин — на лобковых буграх, половых губах, в паху, вокруг заднего прохода.
Поражения вокруг заднего прохода
Контагиозный моллюск не опасен и, как правило, вызванные им изменения самопроизвольно исчезают через несколько месяцев. Однако, во избежании осложнений, рекомендуется провести лечение. Гинеколог и уролог выписывают специальные мази и пероральные препараты. Большие поражения иссекаются, лазером или электроножом.
Лечим папиллому
Учеными обнаружено более 100 разновидностей вируса ВПЧ, но некоторые виды остроконечной кандиломы могут привести к раку шейки матки, особенно подвиды ВПЧ (HPV) 16, 18, 31. А причиной тому то, что зачастую из-за бессимптомного течения, человек долгое время никуда не обращается! Диспансерные обследования исчезли из нашей жизни, потому и диагностика бывает довольно поздней.
Чтобы этого избежать, необходимо дважды в год посещать акушера-гинеколога, раз в год сдавать мазок на цитологию (его еще называют тест по Папаниколау или «мазок на атипию») на обнаружение предраковых изменений в шейке матки. Необходимо также пройти анализ крови на определение ДНК вируса методом ПЦР. Собственные лаборатории «СМ-Клиника» использует высококачественные реактивы для более точного определения результатов анализов. Пройдя их станет ясно, какие виды ПВЧ присутствуют или отсутствуют в вашем организме, стоит ли провести лечение.
- Неонкогенные папилломавирусы — HPV 1, 2, 3, 5.
- Онкогенные папилломавирусы низкого онкогенного риска — HPV 6, 11, 42, 43, 44, 54, 61, 70, 72, 81.
- Онкогенные папилломавирусы среднего онкогенного риска — HPV 26, 53, 66.
- Онкогенные папилломавирусы высокого онкогенного риска — HPV 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59 и 68.
Не забывайте, что появление папиллом указывает на неблагополучие в вашем организме: эти маленькие неприятнные кожные выступы, от которых просто избавиться, сигнализируют, что вы давно не показывались к врачу, и возможно, запустили гинекологические заболевания, болезни почек, гастрит или колит.
Ни в коем случае нельзя отрывать, перевязывать нитками, расчесывать папилломы — это провоцирует вирус на агрессивное «захватывание» новых территорий — он просто переселится в непораженный орган.
Удаление без следов и осложнений ведется в «СМ-Клиника» безболезненными методами, не оставляющими следов и шрамов. Также параллельно проводится повышающее иммунитет лечение.
Генитальный герпес
За развитие генитального герпеса отвечает ВПГ-2. Он изначально проявляется маленькими группами болезненных пузырей, располагающихся вокруг половых органов или заднего прохода. Пузырьки увеличиваются в течение 1-2 недель, а затем лопаются и трансформируются в мелкие язвы.
Лечение состоит из противовирусных пероральных препаратов и смазывания пораженных участков противовоспалительными мазями.
Противовирусные пероральные препараты
Беременным женщинам, являющимся носителями вируса герпеса, показано родоразрешение путем кесарева сечения, чтобы устранить риск заражения новорожденного.
Трихомониаз
Трихомониаз вызывается простейшими — влагалищной трихомонадой Trichomonas. Основным путем заражения является половой акт, реже контакт с инфицированными объектами (особенно с туалетными принадлежностями, удерживающими влагу, например, полотенца, губки).
Симптомы трихомониаза встречаются в основном у женщин (у мужчин заболевание обычно протекает бессимптомно) и включают желто-зеленые, пенистые выделения из влагалища, зуд и жжение во влагалище, боли в мочеиспускательном канале и сильные позывы в туалет.
Генитальный кандидоз
Кандидоз, или грибковая инфекция половых органов, чаще всего вызывается дрожжами Candida albicans . Более подвержены риску развития заболевания люди, принимающие антибиотики, и те, чья кожа повреждена в результате трения, различных видов травм или контакта с моющими средствами.
У женщин кандидоз вызывает неприятный зуд, жжение и сыроподобные выделения. Заболевание редко поражает мужчин, но когда оно развивается, оно вызывает такие симптомы, как жжение и зуд половых органов, красные пятна и пузырьки на крайней плоти, дискомфорт во время полового акта.
Чесотка в интимных зонах
Чесотка в области интимных органов вызвана внешним паразитом — клещом человеческой чесотки. Первые симптомы заболевания появляются через 1-2 месяца после того, как паразит начинает существовать в организме. К ним относятся, прежде всего, сильный зуд кожи — у мужчин вокруг мошонки и полового члена, у женщин в области половых губ и лобка.
Чесотка в интимной зоне
Паразиты невидимы невооруженным глазом и размножаются, строя в канальцах эпидермиса (чесоточных коридорах), где они откладывают яйца. Лечение чесотки предполагает смазывание зараженных мест специальными препаратами.
Папилломатоз в горле
Существует также папилломатоз респираторного тракта, когда ткань, выстилающая носоглотку, начинает разрастаться от носа до легких, также часто поражает гортань. Это тоже один из видов заболевания, вызванного вирусом папилломы, образования в данном случае считаются доброкачественными. Врачи «СМ-Клиника» хорошо диагностируют этот вид ВПЧ и успешно лечат, в то время как заболевание не всегда распознается участковыми или ЛОР-врачами, которые в лучшем случае разводят руками и прописывают полоскания.