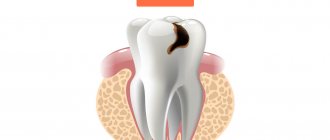
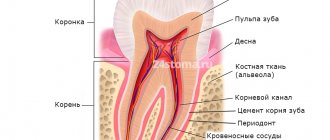
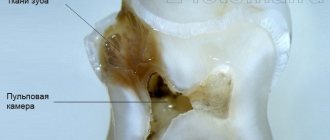
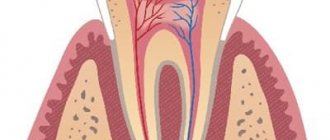
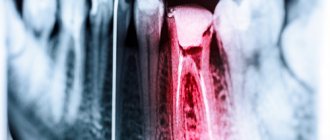
Пульпит – это воспаление внутренних структур зуба, состоящих из нервно-сосудистого пучка и соединительной ткани. Развивается как осложнение инфекционных, травматических или иных патогенных процессов. Проявляется сильной пульсирующей болью, локальным и общим повышением температуры, выраженной чувствительностью зуба. Чаще всего возникает при запущенном кариесе с глубоким повреждением дентина. Лечением занимается стоматолог-терапевт, в тяжелых случаях требуется помощь стоматолога-хирурга.
Этиология пульпита и его симптомы
Все провоцирующие факторы условно делят на группы:
- механические – повреждение пульпы при острой или застарелой хронической травме;
- физические – раздражение высокими температурами;
- химические или токсические – патогенное влияние медикаментов, пломбировочных материалов и других раздражающих веществ;
- биохимические – обменные или возрастные нарушения с отложением в пульпе кристаллов кальция (процесс петрификации, кальцификации с образованием дентиклей);
- инфекционные – локальные (ротовая микрофлора) и общие инфекции (занесенные кровью).
Справка! По статистике процент обращения пациентов с пульпитом в стоматологии достигает 14—20% от общего числа посетителей. Среди них наиболее распространена инфекционная форма воспаления, реже встречаются травматическая и ятрогенная.
Инфекционный пульпит
Попадание в зубную полость микроорганизмов приводит к развитию инфекционного процесса. Пути заражения:
- кариес – бактерии проникают через истонченный слой дентина;
- травма – заражение через трещины и сколы в области коронки и корня зуба;
- хронические пародонтит и пародонтоз – инфекция проникает из глубоких десневых карманов через отверстие корневого канала;
- гнойные воспалительные инфекции челюстно-лицевой зоны (гайморит, абсцесс);
- общие инфекционные процессы в организме – бактерии с током крови и лимфы способны проникать в любые ткани и органы.
В качестве возбудителя могут выступать более 19 видов микроорганизмов – как облигатных, так и патогенных. Это различные виды стафилококка и стрептококка, микрококки, кишечная и синегнойная палочки, диплококки, а также грибы рода Кандида, актиномицеты, плесневые грибы.
Травматический пульпит
Механические повреждения коронки и корня зуба возникают в результате спортивной, бытовой или производственной травмы, реже – при неудачном препарировании коронки. Одна из причин — воздействие высоких температур при неправильном препарировании зуба, когда абразивные инструменты вызывают перегрев тканей и ожог пульпы.
Причины травматического пульпита:
- перелом коронковой или корневой части зуба с обнажением внутренней полости;
- вывих;
- вдавливание зуба;
- влияние дентиклей;
- вскрытие зубной полости при препарировании;
- появление микротрещин при избыточной вибрации зубного бора;
- бруксизм на фоне повышенной стираемости зубов (может приводить к обнажению рога пульпы).
Сами по себе трещины и сколы не всегда приводят к воспалению, но они пропускают в полость пульпы бактерии, что становится причиной инфекционного процесса. При вскрытии пульпы ситуация более серьезная – развивается острое воспаление с высоким риском посттравматического некроза, который, при отсутствии лечения, может возникнуть в течение недели.
Ятрогенный пульпит
Ятрогенная, или токсическая форма пульпита возникает как ответ на раздражение пульпы химическими веществами. Среди них:
- кислотные протравки;
- агрессивные антисептики;
- закладка лекарств при лечении глубокого кариеса;
- раздражающие пломбировочные материалы при слишком тонкой или отсутствующей подложке.
Этиология
В большинстве случаев гнойный пульпит возникает из-за несоблюдения правил при проведении стоматологического лечения. Патогенные микроорганизмы могут проникнуть в пульпу следующими путями:
- гематогенный — через кровь или лимфу;
- кариесогенный — из кариозной полости;
- пародонтальный — через глубокие пародонтальные карманы.
В нашей клинике вы можете получить бесплатную консультацию стоматолога!
Дифференциальная диагностика пульпита
Основной признак воспаления пульпы – выраженная зубная боль. Она возникает самопроизвольно, не привязана к приему пищи, чистке зубов, холодовому или механическому воздействию. Часто беспокоит по ночам. В первое время болевые приступы появляются по несколько раз в сутки на 10–20 секунд. Со временем их частота увеличивается, и боль становится непрерывной. При остром процессе она иррадиирует в другие участки черепно-лицевой зоны, что затрудняет диагностику.
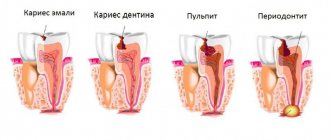
В отличие от пульпита, при глубоком кариесе болевые ощущения возникают только под воздействием внешних факторов – при чистке зубов, во время еды, при употреблении холодных или горячих напитков. При периодонтите главным отличием становится локализация очага воспаления за пределами самого зуба и поражение прилегающих тканей.
Симптомы
Помимо болевого синдрома, могут наблюдаться:
- гиперемия;
- отек;
- кровоточивость пульпы (при вскрытии);
- гноетечение;
- локальное и/или общее повышение температуры;
- неприятный запах изо рта;
- потемнение зуба при некрозе пульпы.
Что может произойти если не лечить пульпит?
Поскольку в ряде случаев заболевание протекает без болевых ощущений, многие люди откладывают поход к стоматологу до последнего. Не забывайте, пока вы бездействуете, болезнь прогрессирует. Отказ от лечения пульпита может вызвать серьезные осложнения:
- Флюс
— периостит, патологический воспалительный процесс, развивающийся со стороны надкостницы.
- Периодонтит
— воспаление ткани вокруг корня зуба с возможным формированием гнойных карманов и разрушением околоверхушечной костной ткани.
- Гангрена пульпы
(некроз) — это гибель клеток внутренней ткани зуба.
- Сепсис
— заражение крови, развивающееся при попадании микроорганизмов в общий кровоток (возникает, как правило, при сниженном иммунитете).
Чтобы избежать таких грозных осложнений посещать стоматолога необходимо один раз в полгода. Пациенты, находящиеся в группе риска, должны проходить осмотры чаще (один раз в три месяца). К группе риска относятся больные сахарным диабетом, онкологией и другими заболеваниями, снижающими иммунитет. Если Вы обнаружили симптомы кариеса отправляйтесь к врачу незамедлительно.
Формы пульпита
Выделяют 2 основные формы патологии:
- Острая – имеет выраженные симптомы воспаления, длится от 3 до 5 дней. Воспаление сопровождают нарушения кровообращения с гиперемией сосудов и расширением их просвета. Это усиливает приток крови и накоплением экссудата в области воспаления – сперва серозного, затем гнойного. При отсутствии лечения приводит к формированию сперва абсцесса пульпы, а затем и эмпиемы всего зуба.
- Хронический – возникает при запущенном остром процессе, характеризуется вялой симптоматикой и постепенно приводит к некрозу пульпы.
Виды острого пульпита
По области поражения выделяют:
- Очаговый – воспаляются отдельные участки камеры пульпы и ее структур. Формируется на начальной стадии процесса и является ответом на локальный источник инфекции или травму.
- Диффузный – в воспаление вовлекается вся коронковая и корневая пульпа. Становится продолжением нелеченного очагового пульпита или развивается самостоятельно при генерализованных инфекциях.
По способу течения различают 3 формы заболевания:
- Серозная – начальный этап воспаления с накоплением серозного экссудата.
- Гнойная – в камере пульпы начинает скапливаться гной.
- Гнойно-некротическая – на фоне гиперемии и гноетечения появляются участки некроза тканей. В случае присоединения гнилостных процессов развивается влажная гангрена, пульпа приобретает черный цвет, нервные волокна распадаются. В итоге нервно-сосудистый пучок полностью отмирает, зуб приобретает темный оттенок, а само гнойное воспаление может выходить за пределы зуба.
На заметку! Серозное воспаление пульпы обычно переходит в стадию гнойного в течение 24 часов, поэтому многие авторы выделяют общую серозно-гнойную форму, которая отражает естественную клиническую картину развития патологии.
Классификация хронического пульпита
- Фиброзный – постоянный болевой синдром отсутствует, но зуб реагирует на холодное или горячее. При простукивании коронки наблюдается кровоточивость пульпы.
- Гипертрофический – зуб не болит, не реагирует на горячее/холодное даже при выраженном разрушении коронковой части. Внутри полости грануляционная ткань разрастается с образованием полипа.
- Гангренозный – пульпа начинает гнить и отмирать. Пораженный зуб темнеет, изо рта появляется неприятный гнилостный запах.
Пульпит у детей: классификация
В зависимости от степени протекания процесса различают частичную или полную гангрену зуба:
- Когда процесс кариеса охватывает только часть пульпы данного зуба, это называется частичной гангреной. Остальная часть живой ткани находится в постоянном контакте с некротическими массами и ядовитыми бактериальными продуктами. Она подвержена постоянному разрушению и хроническому воспалению.
- Если вся пульпа внутри камеры и каналы зуба некротизированы, а также инфицированы анаэробными бактериями, это состояние позволяет поставить диагноз полной гангрены.
Пульпит зуба мудрости
Особенности расположения «восьмерок» и свойственные им патологии прорезывания провоцируют немало проблем. Среди них – сложности с уходом и высокий риск развития кариеса. Если при лечении обычных зубов упор делают на консервативные методы с сохранением зуба и его пульпы, то в случае с рудиментарными зубами мудрости стоматологи советуют просто избавиться от потенциального источника проблем. Исключение составляют случаи, когда «восьмерка» прорезалась полностью и без нарушений, а рядом расположенный зуб отсутствует или имеет значительные повреждения с рекомендацией к удалению.
Внимание! Дополнительной проблемой становится сложность в диагностировании пульпита. На фоне болезненного прорезывания боль от пульпита может оказаться незамеченной. Пациент (а нередко и стоматолог) может заподозрить неладное лишь при наличии явных осложнений.
Осложнения
Если пульпит запустить или лечить его неправильно, возникают сопутствующие патологии:
- некроз, или гангрена нервно-сосудистой ткани;
- дегенерация пульпы с образованием в полости твердых включений – дентиклей, пульпарных камней;
- неправильное формирование твердых структур – активно формируется вторичный или иррегулярный дентин.
Если инфекция выходит за пределы зубной полости, в патологический процесс вовлекаются прилегающие ткани челюстно-лицевого отдела. Диагностируют:
- воспаление надкостницы;
- абсцесс;
- остеомиелит – гнойное размягчение костной ткани;
- флегмону – гнойное расплавление мягких тканей.
С чем можно столкнуться после лечения?
Некоторые пациенты отмечают неприятные ощущения после пломбирования. Важно отличить правильная ли эта боль (постпломбировочная) либо та, которая требует незамедлительного обращения к врачу.
Легкая боль является практически нормой после лечения пульпита. Это обусловлено тем, что было проведено серьезное вмешательство, особенно если ранее протекали воспалительные, патологические процессы. Временные боли беспокоят первые пару дней и возникают при жевании. Обращаться к стоматологу не стоит, подождите некоторое, болевые ощущения пройдут.
Боль резкая, усиливающаяся и возникающая на протяжении недели может свидетельствовать о продолжении воспалительного процесса. О том же говорит отечность десны. В этом случае необходимо посетить своего лечащего врача-стоматолога.
Лечение пульпита
Применяются 2 методики:
- консервативная (медикаментозное лечение, физиотерапия) – направлена на сохранение жизнеспособности пульпы;
- хирургическая – удаление или ампутация (частичное удаление) пульпы, а также полное удаление всего зуба.
Для сохранения пульпы используют консервативные методы лечения. Они направлены на ликвидацию болевого синдрома, устранение очага воспаления и восстановление функциональности нервно-сосудистого пучка. В стоматологии такой метод получил название биологического и включает:
- медикаментозное лечение – назначают антибактериальные, противовоспалительные средства;
- физиотерапия – электрофорез, амплипульс, терапия лазером, УВЧ-терапия.
Важно! Пульпа питает ткани зуба, поддерживая их жизнеспособность. После ее отмирания или удаления зуб становится «мертвым», его ткани теряют прочность и разрушаются быстрее (в среднем, такой зуб служит не более 5-8 лет). Поэтому, если есть возможность, пульпу могут удалять не полностью, а частично.
Если удаления пульпы (полного или частичного) не избежать, проводят эндодонтическое лечение. Основные этапы:
- Делают анестезию – обычно местную инъекционную.
- Препарируют твердые ткани зуба, удаляя все поврежденные структуры и потенциальные источники инфекции.
- Удаляют пульпу или ее участок, применяя витальные или девитальные методы. В первом случае это делают «на живую», без предварительной обработки разрушающими составами, во втором – используют специальные средства для предварительного умерщвления тканей.
- Под временную пломбу накладывают противовоспалительные препараты для купирования дальнейшего инфекционного процесса.
- Пломбируют корневые каналы и ставят постоянную пломбу.
К хирургическому удалению прибегают в случае, если нервно-сосудистые структуры сохранить не представляется возможным. Витальную ампутацию (частичное удаление) проводят только при лечении многокорневых зубов с четкой границей между отдельными участками пульпы.
Пульпит молочных зубов
На молочных зубах воспаление нервно-сосудистого пучка имеет некоторые особенности. Это обусловлено анатомо-физиологическими нюансами строения детских зубов и выраженной реактивностью организма ребенка к различным инфекциям.
Пульпарная полость молочного зуба повторяет форму самого зуба – имеются выраженные рога пульпы и относительно тонкий слой твердых тканей со стороны жевательной поверхности. Это приводит к тому, что при глубоком кариесе пульпит развивается намного быстрее, чем у взрослых. Дополнительную сложность создает более рыхлая структура дентина.
Внимание! Родители часто поверхностно относятся к кариесу молочных зубов, оправдывая это тем, что новые зубы все равно вырастут. Но опасность глубокого кариеса (и пульпита в особенности) заключается в высоком риске повреждения зачатков постоянных зубов, в которые может попасть инфекция из вышерасположенных тканей.
Профилактика
Предотвратить пульпит можно только тщательной гигиеной и своевременным лечением любых стоматологических повреждений, начиная от трещин, сколов и кариеса и заканчивая пародонтитом. Базовые профилактические меры:
- Следите за гигиеной ротовой полости – помимо домашней чистки зубов дважды в сутки, пользуйтесь ирригатором и проводите профессиональную чистку зубных отложений в стоматологической клинике.
- Правильно питайтесь – недостаток в рационе кальция, фосфора, витаминов С, Д, группы В, а также таких микроэлементов, как фтор, приводит к ослаблению эмали и разрыхлению дентина, открывая путь к проникновению кариозной инфекции.
- Пейте больше воды – недостаток этого «универсального растворителя» в нашем организме может вызывать сбой кислотно-щелочного баланса, повышение кислотности слюны и разрушение эмалевого слоя.
- Следите за общим состоянием организма – отслеживайте течение хронических заболеваний. Контролируйте свой гормональный фон и психо-эмоциональное состояние – от них зависит большая часть биохимических процессов внутри вашего организма.
- 2 раза в год посещайте стоматолога для профилактических осмотров.
Все эти усилия помогут не только избежать разрушения зубов, но и поспособствуют общему укреплению вашего здоровья. Помните, разрушенный зуб уже не восстановить, а новый на месте утраченного не вырастить.