Остеобластокластома
(греч. osteon кость + blastos росток + klastos разбитый + -oma; син.:
гигантоклеточная опухоль кости, гигантома, остеокластома
) — солитарная остеогенная опухоль, характеризующаяся наличием гигантских многоядерных клеток типа остеокластов. Чаще Остеобластокластома носит доброкачественный характер, но существует и злокачественный ее вариант. Термин предложен А. В. Русаковым и принят в СССР, хотя в других странах большее распространение получил термин «гигантоклеточная опухоль». Термины «миелогенная гигантоклеточная опухоль», «опухоль из миелоплаксов», «бурая опухоль» устарели и не применяются. В классификации опухолей костей ВОЗ остеобластокластома обозначена под названием «гигантоклеточная опухоль» и отнесена к новообразованиям неясного гистогенеза.
Остеобластокластома составляет ок. 4% всех опухолей костей, сравнительно редко встречается в возрасте до 20 и св. 55 лет, примерно 75% О. наблюдается в возрасте 30—40 лет, несколько чаще у женщин. По мнению большинства исследователей О. не встречается в возрасте до 15 лет. Излюбленная локализация — эпиметафизы длинных трубчатых костей. Ряд ученых считает, что О. возникает в эпифизе и затем распространяется на прилежащий метафиз, другие придерживаются мнения о первичном поражении метафиза. О. может локализоваться в различных отделах скелета, но редко поражает позвоночник, кости черепа, а также мелкие кости кистей и стоп. В редких случаях О. имеет внекостную локализацию. По мнению многих исследователей, в этиологии О. важную роль играет травма — у многих больных с О. в анамнезе часто имеются указания на однократную или повторную травму области опухолевого поражения.
Патологическая анатомия
Макроскопически опухоль имеет пестрый вид — на разрезе красно-серые участки чередуются с бурыми очагами гемосидероза, желтоватыми участками некроза, белесоватыми зонами фиброза и кистозными полостями, содержащими серозную или кровянистую жидкость. Наряду с преобладающими мягкими массами встречаются более плотные участки фиброза и оссификации. Костные перегородки в толще опухоли не обнаруживаются, однако преимущественно в периферических отделах могут наблюдаться явления костеобразования в виде остеоидных или обызвествленных костных пластинок. Опухоль деформирует кость в области эпиметафиза за счет распространения под корковое вещество, причем оно в этих участках резорбируется, а со стороны надкостницы образуется новая костная «скорлупа». Иногда истонченное корковое вещество повреждается и опухоль распространяется на прилежащие к пораженной кости мягкие ткани. В редких случаях опухоль распространяется в близлежащие сустав или кость. В области О. может наступить патологический перелом кости, в результате к-рого макроскопическая картина становится еще более пестрой за счет кровоизлияний, некроза, репаративных процессов и др.
Рис. 1. Микропрепарат остеобластокластомы: 1 — гигантские многоядерные клетки; 2 — остеобластические клетки; окраска гематоксилин-эозином; х 120.
Микроскопически Остеобластокластома построена из клеточных элементов двух типов: преобладают слегка вытянутые мелкие клетки с округлым или овальным ядром, среди к-рых более или менее равномерно распределены многоядерные гигантские клетки, содержащие иногда до 50—100 ядер (рис. 1), практически не отличающихся от ядер мелких клеток. В одноядерных клетках встречаются митозы, в многоядерных — фигуры деления отсутствуют. Наряду с этими двумя видами клеток в О. встречаются фибробласты, поля ксантомных клеток, участки кровоизлияний с макрофагальной реакцией. В центральных отделах О. отмечается своеобразный бессосудистый тканевой кровоток — кровь циркулирует непосредственно между клетками, образуя местами небольшие скопления, как бы «заболачивая», по выражению А. В. Русакова, ткань опухоли и приводя к образованию кист. Это дает основание нек-рым исследователям говорить о возможности исхода О. в костную кисту (см.). Значительное число кровеносных сосудов выявляется преимущественно по периферии новообразования. При интенсивном росте опухоли многоядерные гигантские клетки утрачивают четкость контуров, число ядер в них увеличивается. При медленном росте многоядерные гигантские клетки уменьшены в размерах, округлой формы с четкими контурами, содержат небольшое количество ядер. В ряде случаев на первый план выступают явления фиброза. При этом многоядерные клетки еще больше уменьшаются в размерах, имеют неровные зазубренные очертания, содержат значительно меньше ядер, цитоплазма их становится плотной, базофильной. При исходе О. в кисту опухолевая ткань иногда почти полностью редуцируется. Вторичные изменения, возникающие в ткани опухоли в результате патол, перелома, значительно усложняют гистологическую картину. В прилежащих к О. сосудах, гл. обр. венозных, могут быть обнаружены комплексы опухолевых клеток даже в тех случаях, когда О. имеет типичное, доброкачественное, строение, что, по мнению Т. П. Виноградовой, объясняется проникновением опухолевых элементов в сосудистое русло за счет тканевого кровотока в опухоли. Описаны случаи метастазирования при типичном (доброкачественном) строении опухоли.
Первично-злокачественная О., к-рая отличается выраженным структурным атипизмом, при резкой анаплазии может принять характер фибро-, полиморфно-клеточной или остеогенной саркомы. О. как типичного гистол, строения, так и с признаками малигнизации метастазируют обычно гематогенно, гл. обр. в легкие, но могут быть метастазы и в регионарных лимфатических узлах.
Гистопатология
Обычные амелобластомы имеют как кистозный и твердый неопластический конструкции.
Прочная структура
Сплошные области содержат фиброзная ткань острова или эпителий которые соединяются между собой нитями и листами. Эпителиальные клетки стремятся отодвинуть ядро от базальная мембрана к противоположному полюсу ячейки. Этот процесс называется обратная поляризация
. Чаще всего встречаются два основных гистологических паттерна:
фолликулярный
и
плексиформный
. Другие менее распространенные гистологические варианты включают:
акантоматозный
,
базальная клетка
, и
зернистая клетка
узоры.[8]
Фолликулярный
Наиболее распространенный фолликулярный тип имеет столбчатое или столбчатое внешнее расположение. частокол амелобластоподобные клетки и внутренняя зона клеток треугольной формы, напоминающих звездчатая сетка от колокол развития зубов.[8]
Плексиформный
Плексиформный тип имеет эпителий, который разрастается по «узору рыболовной сети». В плексиформной амелобластоме наблюдается разрастание эпителия «пуповинным способом», отсюда и название «плексиформная». Между пролиферирующим эпителием расположены слои клеток с хорошо сформированными десмосомный стыки, моделирующие слои веретенообразных клеток. Клетки амелобластов могут быть менее заметными.[8]
Кистозная структура
Встречаются большие кисты до нескольких сантиметров в диаметре. При фолликулярном типе кисты развиваются в звездчатом ретикулуме, а при плексиформном типе кисты возникают в результате дегенерации соединительной ткани. строма.[8]
Десмопластическая амелобластома
Отличительный гистологический вариант обычной амелобластомы. Встречается примерно с одинаковой частотой как на верхней, так и на нижней челюсти. Похоже на фиброзно-костное поражение без явных амелобластов, но с преобладанием плотной коллагеновой ткани (десмопластической).[8] В одном центре десмопластические амелобластомы составляли около 9% всех встреченных амелобластом.[12] Систематический обзор показал пристрастие к мужчинам и преобладание в четвертом и пятом десятилетиях жизни. В 52% десмопластических амелобластом обнаружено поражение нижней челюсти с тенденцией к передней области. Рентгенологически было обнаружено, что у большинства опухолей края нечеткие.[13]
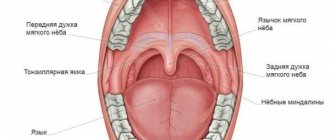
Клиническая картина
Основным клиническим симптомом обычно бывают боли в области поражения, нередко иррадиирующие в близлежащий сустав. Позже появляется припухлость за счет деформации кости. При нарушении целости коркового вещества кости и прорастании Остеобластокластомы в мягкие ткани при пальпации может ощущаться пульсация опухоли. При возникновении опухоли в костях нижних конечностей нарушается функция соответствующего сустава и развивается хромота. В ряде случаев даже при обширном поражении О. может протекать бессимптомно. Рост О. резко усиливается у женщин в период беременности и замедляется после ее прерывания.
Причины развития остеобластокластомы челюсти
В основе любого опухолевого перерождения клеток лежит изменение структуры клеточной ДНК. И сегодня до конца не выяснено, что именно вызывает такие изменения. Не найден окончательный ответ и на вопрос о том, почему иммунная система иногда теряет из виду опухолевые клетки. Вместе с тем, выявлены определенные закономерности возникновения остеобластокластомы и установлено, какие факторы способны спровоцировать развитие этой опухоли. К таковым относятся:
- Механические травмы – так, остеобластокластома может быть спровоцирована ушибом челюстной кости либо постоянным травмированием слизистой оболочки ротовой полости некачественно обработанной зубной пломбой либо плохо подогнанным зубным протезом.
- Занесение инфекции в лунку от удаленного либо выпавшего зуба.
- Хронические воспалительные процессы в периодонте, надкостнице либо челюстной кости. Также возникновению опухоли может способствовать гайморит или актиномикоз.
- Присутствие в тканях и полостях челюсти обломков пломб, остатков корней зубов и прочих инородных тел.
Диагноз
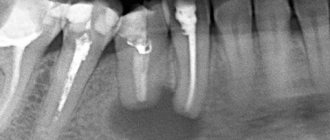
В диагностике Остеобластокластомы большое значение придают рентгенологическому исследованию. Рентгенол, картина О. в большинстве случаев типичная. Опухоль одиночная, как правило, вначале отличается эксцентричным расположением. Соответственно особенностям роста и локализации О. структура ее на рентгенограмме бывает различной. Различают ячеистый и остеолитический варианты строения.
Рис. 2. Рентгенограммы костей предплечья (а, б) и голени (в) при остеобластокластоме: а — прямая рентгенограмма проксимального отдела предплечья при ячеистом варианте остеобластокластомы; эпиметафиз лучевой кости резко вздут, с истонченным корковым слоем и ячеистой перестройкой губчатого вещества; б — прямая рентгенограмма дистального отдела предплечья при остеолитическом варианте остеобластокластомы; эпиметафиз лучевой кости резко вздут, корковый слой истончен или полностью отсутствует, ячеистая структура костного вещества не определяется; в — прямая рентгенограмма коленного сустава и проксимального отдела костей голени при краевом расположении остеобластокластомы; эксцентрическое вздутие (указано стрелками) эпиметафиза большеберцовой кости, корковый слой истончен, но сохранен на всем протяжении.
При ячеистом (трабекулярном) варианте наиболее характерным является признак вздутия эпиметафиза с истончением, но сохранением коркового вещества (рис. 2, а). Пораженная кость приобретает булавовидную форму. Одновременно в результате остеобластической функции опухоли наблюдается грубоячеистая перестройка губчатого вещества эпиметафиза — появление крупных и немногочисленных перегородок, а также более нежной и густой сетки. В этом случае отличить О. от аневризматической костной кисты иногда удается лишь гистологически. В структуре опухоли, как правило, отсутствуют отложения солей кальция, контуры вздутого участка кости достаточно гладки в отличие от энхондромы, к-рая нередко характеризуется наличием крапчатых теней обызвествления и волнистостью контура пораженного участка кости. Зона поражения четко отграничена от соседних неизмененных отделов кости тонкой склеротической каймой, образующей вместе с истонченным корковым веществом капсулу опухоли. При распространении опухоли в сторону диафиза можно наблюдать на границе опухоли и трубчатого отдела кости так наз. телескопический переход: диафиз как бы вставлен в нависающий над ним вздутый эпиметафиз. Нередко здесь же определяются полоски окостеневающей надкостницы. Хрупкость коркового вещества, покрывающего опухоль, в нек-рых случаях может обусловить возникновение патологических надломов с репаративные, нередко бахромчатым периостозом.
Остеолитический вариант строения О. наблюдается или первично, с самого начала роста опухоли, или вторично, в результате перехода из ячеистого варианта. Рентгенологическая картина при этом несколько напоминает остеолитическую саркому. Однако в отличие от нее наблюдается истончение и вздутие коркового вещества, покрывающего измененный участок кости (рис. 2, б). Ячеистость структуры полностью или частично отсутствует. Вздутое и истонченное корковое вещество может подвергнуться почти полному рассасыванию, но в основании опухоли, в месте ее перехода в неизмененную кость, обычно видны остатки раздвинутого и истонченного коркового вещества, что при остеолитической саркоме, как правило, отсутствует. Так наз. телескопический переход диафиза в опухоль при этом рентгенол. варианте наблюдается еще чаще, чем при ячеистом.
Рентгенологически различают центрально расположенные и краевые О. Краевые опухоли (рис. 2, в) обычно не захватывают центральных отделов эпиметафиза. Диагностика их затруднена, но вполне возможна на основе учета рентгенол, признаков — вздутия, ячеистости, отсутствия периостального козырька и др.
Остеобластокластома коротких и плоских костей может представлять значительные трудности для дифференциальной рентгенол. диагностики, т. к. идентичную картину могут давать доброкачественная Хондробластома (см.), энхондрома (см. Хондрома), ретикуло-саркома кости в начальных фазах развития (см. Ретикулосаркома кости первичная), в крестце — хордома (см.) и нек-рые метастатические опухоли, в первую очередь метастазы светлоклеточного рака почки и рака щитовидной железы, локальная фиброзная остеодистрофия (см.) и дисплазии кости (см.). О. в начальных фазах малигнизации рентгенологически невозможно отличить от ее остеолитического варианта. На возможность малигнизации О. указывают быстрый рост опухоли и исчезновение ячеистости структуры. На основании полного разрушения капсулы опухоли, граничащей с диафизом, появления типичного периостального козырька и метастазов можно предположить о переходе О. в саркому.
Диагностика
Ввиду того, что специфической симптоматики не существует, диагностика доброкачественных образований ЛОР-органов всегда требует тщательного инструментального обследования.
Один из наиболее эффективных способов диагностики — эндоскопическое исследование полости носа. Данная методика, благодаря высокой степени визуализации, позволяет врачу тщательно осмотреть все отделы носа и распознать мельчащие разрастания слизистой и появление даже небольших новообразований
Также весьма информативным методом является компьютерная томография, позволяющая оценить состояние тех отделов, которые невозможно обследовать эндоксопически.
Лечение
Лечение оперативное, заключается в резекции пораженного отдела кости с замещением образующегося дефекта эксплантатом; иногда используют методы криохирургии (см.). В редких случаях, при инфицировании или массивном кровотечении из опухоли, показана ампутация конечности. Лечение первично-злокачественных или малигнизированных О. проводят с помощью методов, принятых при лечении других костных сарком (см. Кость, патология). В случаях, когда имеются метастазы в легкие, может быть произведена парциальная резекция легких с целью удаления метастатических узлов.
Лучевую терапию применяют при трудно доступных для оперативного вмешательства опухолях (позвоночник, кости таза, основание черепа и др.), если оперативное лечение может привести к значительным нарушениям функции, а также в случаях отказа больных от оперативного лечения. Для проведения лучевой терапии используют ортовольтную рентгенотерапию (см.), дистанционную гамма-терапию (см.), а также тормозное и электронное излучения высоких энергий (см. Тормозное излучение, Электронное излучение). Оптимальный диапазон доз при этом находится в пределах 3000—5000 рад (30—50 Гр) за 3—5 нед.
Возможные осложнения
К сожалению, при амелобластоме в ротовой полости могут образоваться воспалительные процессы, которые приводят к гнойным свищам. В некоторых случаях опухоль преобразовывается в злокачественный процесс. Кроме того, если удаляется костная ткань и устанавливается специальный протез, могут возникнуть следующие негативные явления:
- отторжение ортодонтического аппарата;
- образование гнойного процесса в постоперационной ране. При таком явлении возможно отторжение трансплантата;
- рецидив опухоли с ее прорастание в кожный покров. Чаще причиной такому явлению выступает неполное иссечение опухоли;
- формирование свищей в зоне соединения челюстного аппарата с костной тканью. Как правило, подобное явление чаще возникает через пару месяцев после оперативного вмешательства;
- частичное или полное рассасывание установленного имплантата. В этом случае у пациента будет параллельно наблюдаться снижение защитных функций организма.
Уменьшить вероятность возникновения осложнений позволяет установка специального протеза из титана. Подобные протезы выполняют таким образом, чтобы врач мог зафиксировать в дальнейшем имплантаты зубов. Для этих целей предусматривают специальные выемки. Установка титанового протеза помогает увеличить положительный результат после операционного вмешательства и уменьшает постоперационный период реабилитации.
Кроме того, большую роль играет квалификация хирурга, который проводит оперативное вмешательство.
Стоит отметить, последствия хирургического вмешательства и установления протеза могут быть непредсказуемыми. К сожалению, порой хирургическое лечение заканчивается отторжением имплантат. Кроме того, в некоторых случаях может образоваться воспалительный или гнойный процесс, который поражает раневой участок.
Прогноз
Прогноз при доброкачественной форме Остеобластокластомы в большинстве случаев благоприятный — после лечения обычно наступает полное выздоровление. Однако учитывая структурные особенности О., ее способность рецидивировать и давать метастазы даже при типичном (доброкачественном) гистологическом строении, в каждом конкретном случае при определении прогноза следует соблюдать осторожность.
Библиография:
Баран Л. А. Комплексное лечение злокачественных опухолей костей, Киев, 1971; Виноградова Т. П. Опухоли костей, с. 76, М., 1973; Одесская — Мельникова Л. А. Гигантоклеточная опухоль (остеобластокластома), Вестн, рентгенол, и радиол., № 3, с. 50, 1957; Переслегин И. А. и Саркисян Ю. X. Клиническая радиология, с. 298, М., 1973; Рейнберг С. А. Рентгенодиагностика заболеваний костей и суставов, кн. 2, с. 322, М., 1964; Руководство по натологоанатомической диагностике опухолей человека, под ред. Н. А. Краевского и А. В. Смольянникова, с. 393, М., 1976; Русаков А. В. Патологическая анатомия костной системы, с. 308 и др., М., 1959; Atlas radiologique des tumours osseuses, t. 1—2, P., 1974—1976; Bone tumors, ed. by D. C. Dahlin, p. 8 a. o., Springfield, 1967; Glanzmann G. u. Horst W. Stellung der Strahlentherapie in der Behandlung von Riesenzelltumoren des Knochens (Osteoklastome), Strahlentherapie, Bd 154, S. 81, 1978; Jacobs P. The diagnosis of osteo-clastoma (giant-cell tumour), Brit. J. Radiol., v. 45, p. 121, 1972; Jaffe H. L. Osteoid-osteoma, A benign osteoblastic tumor composed of osteoid and atipical bone, Arch. Surg., v. 31, p. 709, 1935; Mclnerney D. P. a. Maddlemiss J. H. Giant-cell tumour of bone, Skelet. Radiol., v. 2, p. 195, 1978; Murray R. O. a. Jacobson H. G. The radiology of skeletal disorders, v. 1, p. 564, Edinburgh, 1977; Schajowicz F. Giant-cell tumors of bone (osteoclastoma), J. Bone Jt Surg., v. 43-A, p. 1, 1961.
Ю. H. Соловьев; Ю. С. Мордынский (рад.), И. Л. Тагер (рент.).
Наблюдение и прогноз
Прогноз таких пациентов обусловливается успешностью коррекции гиперпаратиреоза. На сегодняшний день отсутствуют достоверные данные об отдалённых исходах у таких пациентов, однако есть ограниченные данные, свидетельствующие о высокой вероятности регресса бурых опухолей после хирургического лечения первичного гиперпаратиреоза. В отношении пациентов со вторичным гиперпаратиреозом на фоне ХБП прогноз также определяется течением основного заболевания, и, по-видимому, возможность лечения бурых опухолей ограничивается медикаментозным лечением или трансплантацией почки.
После гемипаратиреоидэктомии, а также при проведении медикаментозного лечения (цинкальцетом, золедроновой кислотой, препаратами витамина D) необходима динамическая оценка лабораторных показателей, отражающих метаболизм костной ткани, в частности, ПТГ, кальций крови (общий и ионизированный), щелочная фосфатаза, фосфаты. Допустимым методом оценки лечебного эффекта гемипаратиреоидэктомии является ПЭТ/КТ при доказанном отсутствии первичной опухоли, которая может быть источником костных метастазов и при условии проведённого ПЭТ/КТ – исследования перед началом лечения.
Примечательно, что встречаемость бурых опухолей за последние десятки лет снижается в силу улучшения методов диагностики и своевременного выявления гиперпаратиреоза у пациентов. Чрезвычайно редкая встречаемость бурых опухолей в общей популяции затрудняет создание чётких гайдлайнов ведения таких пациентов, и в каждом конкретном случае мы являемся субъектами своеобразного эксперимента с ограниченным количеством известных данных и лечебных возможностей. Тем не менее в таких условиях очевидна необходимость профилактики и своевременной коррекции гиперпаратиреоза как единственно возможного метода борьбы с бурыми опухолями.
Список литературы:
- Philip Brabyn et all. HYPERPARATHYROIDISM DIAGNOSED DUE TO BROWN TUMORS OF THE JAW: A CASE REPORT AND LITERATURE REVIEW. Journal of Oral and Maxillofacial Surgery, 2021 DOI: 10.1016/j.joms.2017.03.013
- Современные представления о действии тиреоидных гормонов и тиреотропного гормона на костную ткань/ Ж. Е. Белая, Л. Я. Рожинская, Г. А. Мельниченко. Проблемы эндокринологии, Том 52, № 2 (2006). https://doi.org/10.14341/probl200652248-54
- Manolagas S. С // Endocr. Rev. — 2000. — Vol. 21. — P. 115-137
- 引用本文:方义杰, 洪国斌, 卢慧芳, 等. 棕色瘤的临床病理特征及影像学表现(Клинико-патологические особенности и визуализационные проявления бурых опухолей ) [J] . 中华医学杂志,2015,95 (45): 3691- DOI: 10.3760/cma.j.issn.0376-2491.2015.45.012
- Queiroz, I.V., Queiroz, S.P., Medeiros, R. et al. Brown tumor of secondary hyperparathyroidism: surgical approach and clinical outcome. Oral Maxillofac Surg 20, 435–439 (2016). https://doi.org/10.1007/s10006-016-0575-0
- Endocrine pathology / M. Kettyle William, A. Arky Ronald, p.145 – 151, 2016
- Levine MR, Chu A, Abdul-Karim FW. Brown Tumor and Secondary Hyperparathyroidism. Arch Ophthalmol. 1991;109(6):847–849. doi:10.1001/archopht.1991.01080060111036
- Santini-Araujo et al. (eds.), Tumors and Tumor-Like Lesions of Bone: For Surgical Pathologists, 815 Orthopedic Surgeons and Radiologists, DOI 10.1007/978-1-4471-6578-1_59, © Springer-Verlag London 2015
- Surgical approach and clinical outcome of a deforming brown tumor at the maxilla in a patient with secondary hyperparathyroidism due to chronic renal failure. Arquivos Brasileiros de Endocrinologia & Metabologia On-line version ISSN 1677-9487 Arq Bras Endocrinol Metab vol.50 no.5 São Paulo Oct. 2006 https://doi.org/10.1590/S0004-27302006000500021
- Nicola Di Daniele, Stefano Condò, Michele Ferrannini, Marta Bertoli, Valentina Rovella, Laura Di Renzo, Antonino De Lorenzo, «Brown Tumour in a Patient with Secondary Hyperparathyroidism Resistant to Medical Therapy: Case Report on Successful Treatment after Subtotal Parathyroidectomy», International Journal of Endocrinology, vol. 2009, Article ID 827652, 3 pages, 2009. https://doi.org/10.1155/2009/827652
- В. Дж. Маршал. Клиническая биохимия, 6 – е издание с. 239 – 255
- А.Д. Таганович и др. Патологическая биохимия, с.282 – 316, 2015
- Sager, Sait et al. “Positron emission tomography/computed tomography imaging of brown tumors mimicking multiple skeletal metastases in patient with primary hyperparathyroidism.” Indian journal of endocrinology and metabolism vol. 16,5 (2012): 850-2. doi:10.4103/2230-8210.100682
- Jaime Alonso Reséndiz‐Colosia et all, Evolution of maxillofacial brown tumors after parathyroidectomy in primary hyperparathyroidism. J.of the sciences and specialties of the head and neck, vol. 30, issue 11, pages 1497 – 1503, 2016
- Highly Aggressive Brown Tumor in the Jaw Associated with Tertiary Hyperparathyroidism. Authors: Pinto, Lécio Pitombeira; Cherubinim, Karen; Salum, Fernanda Gonçalves; Yurgel, Liliane Soares; De Figueiredo, Maria Antonia Zancanaro. Source: Pediatric Dentistry, Volume 28, Number 6, November/December 2006, pp. 543-546(4)
- Tatiana Clementino Pinto Toscano de França et all. Bisphosphonates can reduce bone hunger after parathyroidectomy in patients with primary hyperparathyroidism and osteitis fibrosa cystica. Revista Brasileira de Reumatologia. Print version ISSN 0482-5004 Rev. Bras. Reumatol. vol.51 no.2 São Paulo Mar./Apr. 2011 https://doi.org/10.1590/S0482-50042011000200003
- L Darryl Quarles et all. Management of secondary hyperparathyroidism in adult dialysis patients, UpToDate, Mar 15, 2021
- Effect of alfacalcidol on natural course of renal bone disease in mild to moderate renal failure. Hamdy NA, Kanis JA, Beneton MN, Brown CB, Juttmann JR, Jordans JG, Josse S, Meyrier A, Lins RL, Fairey IT BMJ. 1995;310(6976):358.
- Bisphosphonate pathway, and the genes involved in the effects of bisphosphonates on osteoclasts. © PharmGKB. Reproduced with permission from PharmGKB and Stanford University. Gong Li, Altman Russ B, Klein Te. Bisphosphonates pathway. Pharmacogenetics and genomics (2009)
- Structure-Activity Relationships for Inhibition of Farnesyl Diphosphate Synthase in Vitro and Inhibition of Bone Resorption in Vivo by Nitrogen-Containing Bisphosphonates. James E. Dunford, Keith Thompson, Fraser P. Coxon, Steven P. Luckman, Frederick M. Hahn, C. Dale Poulter, Frank H. Ebetino and Michael J. Rogers. Journal of Pharmacology and Experimental Therapeutics February 2001, 296 (2) 235-242;
- Wetmore, James B et al. “A Randomized Trial of Cinacalcet versus Vitamin D Analogs as Monotherapy in Secondary Hyperparathyroidism (PARADIGM).” Clinical journal of the American Society of Nephrology : CJASN vol. 10,6 (2015): 1031-40. doi:10.2215/CJN.07050714
- Wang, G., Liu, H., Wang, C. et al. Cinacalcet versus Placebo for secondary hyperparathyroidism in chronic kidney disease patients: a meta-analysis of randomized controlled trials and trial sequential analysis. Sci Rep 8, 3111 (2018). https://doi.org/10.1038/s41598-018-21397-8
- Zekri, Jamal et al. “The anti-tumour effects of zoledronic acid.” Journal of bone oncology vol. 3,1 25-35. 15 Jan. 2014, doi:10.1016/j.jbo.2013.12.001
- Интернет – портал Web Pathology. Created by: Dharam Rammani, MD https://www.webpathology.com/case.asp?case=663