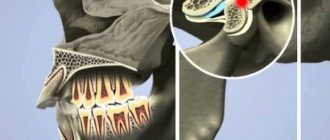
Синдром болевой дисфункции (СБД) височно-нижнечелюстного сустава имитирует многие заболевания сустава, окружающих его органов и тканей, различные поражения полости рта, лица и шеи. Поэтому, вероятно, многие пациенты с СБД ходят от одного врача к другому в поисках облегчения от головных болей в области шеи, от «артрита» и «невралгии» различных ветвей тройничного нерва. Нередко даже компетентный специалист, не найдя каких-либо органических изменений, принимает ее за боль психогенного происхождения. Указанные диагнозы иногда не соответствуют действительности и, следовательно, не раскрывают истинного смысла многих заболеваний, связанных с височно-нижнечелюстным суставом, затрудняют поиски эффективных методов лечения [1].
По наблюдениям ряда авторов и нашим данным, более чем у 90 % людей патологические явления в области височно-нижнечелюстного сустава не имеют ничего общего с воспалительными процессами этого сочленения. Весьма видное место при этом занимают различные дисфункции и болезненный спазм отдельных участков жевательных мышц [3].
Частое появление болей в области лица, челюстей и языка, многообразие причин, вызывающих эти боли, и большое число диагностических ошибок диктуют необходимость подробного обсуждения вопросов, касающихся дифференциальной диагностики СБД височно-нижнечелюстного сустава.
Мы провели анализ диагностических ошибок при постановке диагноза у 228 больных, в том числе у 42 мужчин и 186 женщин, в возрасте от 16 до 76 лет. Сопоставление диагнозов направивших лечебных учреждений с диагнозом, установленным в нашей клинике, показало, что вместо СБД височно-нижнечелюстного сустава в направлении были указаны следующие неправильные диагнозы: у 50 % больных — артрит височно-нижнечелюстного сустава, у 10,9 % — невралгия различных ветвей тройничного нерва, у 9,1 % — хронический артрит, у 6,4 % — артроз височно-нижнечелюстного сустава, у 3,6 % — артрозо-артрит височно-нижнечелюстного сустава, у 8,4 % указаны такие диагнозы, как заболевание височно-нижнечелюстного сустава, мышечный спазм, щелкающий нижнечелюстной сустав, ограниченное открывание рта, паротит, затрудненное прорезывание нижнего зуба мудрости и др. У 11,6 % больных в направлении диагноз не был указан.
Как выяснилось из анамнеза, многим больным длительное время проводилось нерациональное лечение. В полость височно-нижнечелюстного сустава многократно вводили эмульсию гидрокортизона ацетата, антибиотики и другие медикаменты, не показанные при СБД височно-нижнечелюстного сустава. В некоторых случаях после такой терапии возникала деструкция головки нижней челюсти, что приводило к еще большему нарушению функции сустава и усилению болей. Ряд пациентов с СБД височно-нижнечелюстного сустава вследствие ошибочной диагностики длительное время получали лечение якобы по поводу невралгии тройничного нерва медикаментозными средствами, новокаиновыми блокадами или алкоголизацией чувствительных ветвей тройничного нерва. У этих больных нередко возникали явления неврита, что в значительной степени ухудшало состояние больного и прогноз заболевания [2].
Таким образом, существует определенная недооценка роли и значения дисфункции височно-нижнечелюстного сустава в происхождении лицевых болей. Причина этого заключается прежде всего в том, что при многих заболеваниях лица, полости рта, челюстей, зубов, языка, шеи и других органов отмечается иррадиация болей в область височно-нижнечелюстного сустава и жевательных мышц. Со всеми этими заболеваниями приходится дифференцировать СБД височно-нижнечелюстного сустава. Клиническая картина СБД височно-нижнечелюстного сустава и ряда сходных заболеваний (синдромы Сладера, Сикара и др.) часто бывает настолько неясной и запутанной, что для оценки отдельных симптомов требуется большой клинический опыт [3].
Кроме того, следует отметить, что изменение функции нижней челюсти возникает при поражении любого звена сложного височно-нижнечелюстного комплекса. Так, ограничение подвижности нижней челюсти, как правило, развивается при артритах височно-нижнечелюстного сустава, абсцессах и флегмонах околоушно-жевательной, височной областей, крыловидно-челюстного парафарингеального пространства, челюстно-язычного желобка и остеомиелите ветви нижней челюсти. Сведение челюстей является одним из признаков затрудненного прорезывания нижнего зуба мудрости, периостита нижней челюсти в области нижних больших коренных зубов, а также симптомом злокачественных новообразований, развивающихся в области ветви нижней челюсти, жевательных мышц и височно-нижнечелюстного сустава. Ограниченное открывание рта возникает при ушибе мягких тканей сустава или жевательных мышц.
Травма и воспалительные процессы в области сустава и мягких тканей, окружающих ветвь нижней челюсти, иногда приводят к образованию рубцов, которые длительное время могут ограничивать открывание рта. Большие функциональные нарушения отмечаются при переломе в различных отделах нижней челюсти, особенно в области ветви и ее мыщелкового отростка. Ограничение подвижности нижней челюсти нередко возникает после мандибулярной анестезии, что связано со значительным травмированием иглой волокон височной, внутренней, наружной, а иногда и жевательной мышц, повреждением иглой сосудов, с последующим образованием гематомы [2].
Диагностические трудности часто увеличиваются в связи с тем, что не всегда удается выяснить каузальный генез СБД височно-нижнечелюстного сустава. На фоне перечисленных объективных неблагоприятных факторов появлению диагностических ошибок в значительной степени способствует также недостаточное знакомство студентов, курсантов и врачей с вопросами клиники и лечения СБД.
Сведения о них до сих пор отсутствуют не только в учебниках и руководствах по стоматологии, но и в специальных монографиях, касающихся заболеваний височно-нижнечелюстного сустава, невралгии тройничного нерва и др.
Для СБД височно-нижнечелюстного сустава характерна многообразная симптоматика. Поэтому при обследовании больного нельзя упускать из виду состояние центральной нервной системы, височно-нижнечелюстного сустава, органов полости рта, окклюзии зубов и прежде всего состояние жевательных мышц. Без тщательного обследования функции жевательных мышц трудно установить правильный диагноз и составить план лечения.
В клинической картине СБД можно выделить периоды:
1) дисфункции, болезненного спазма жевательных мышц;
2) выздоровления или длительного лечения.
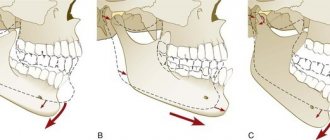
В последнем случае отмечается периодическая смена первого и второго периодов или длительная болезненность жевательных мышц. В первом периоде определяют щелканье и подвывих в суставе, смещение нижней челюсти вперед или в сторону при открывании рта. Этот период иногда самопроизвольно заканчивается выздоровлением или продолжается длительное время. Нередко он сменяется вторым периодом, при котором появляется ограничение движений нижней челюсти и боль в отдельных участках височной, жевательной, латеральной и медиальной крыловидных мышц. Обычно боль усиливается при движениях нижней челюсти. У некоторых пациентов возникает рефлекторный болезненный спазм трапециевидной мышцы, а также верхнего отдела грудино-ключично-сосцевидной мышцы. Боль нередко иррадиирует в ухо, затылок, шею, плечо и даже в кисть на больной стороне.
Итак, СБД височно-нижнечелюстного сустава можно диагностировать на основании обнаружения при пальпации участков болезненного спазма жевательных мышц, ограниченной подвижности нижней челюсти и симптомов ее дисфункции. Контролем правильности установленного диагноза служит блокада двигательных ветвей тройничного нерва у подвисочного гребня по способу Егорова, которая снимает мышечный спазм, вследствие чего прекращается боль и улучшается подвижность нижней челюсти.
Этиологическими факторами дискоординации сокращений и болезненного спазма мышц, по-видимому, могут быть такие состояния, как эмоциональное напряжение, парафункции, бруксизм, изменение прикуса, дефекты зубных рядов, нераспознанные или не полностью репанированные переломы скуловой кости, дуги и венечного отростка, головки или шейки нижней челюсти. В результате этого может возникнуть нефизиологическое напряжение элементов сустава, жевательных мышц, появляются признаки их перегрузки и дисфункции. Выявление этиологических моментов в возникновении заболевания имеет важное значение для составления плана лечения.
Дифференциальную диагностику обычно проводят в двух направлениях: с различными заболеваниями височно-нижнечелюстного сустава и лицевыми болями. Наиболее трудна дифференциальная диагностика с лицевыми болями. Боль является симптомом многих заболеваний клетчатки, мышц, зубов, ушей, суставов, полости рта, околоносовых пазух, слюнных желез и других органов лица. СБД височно-нижнечелюстного сустава необходимо дифференцировать с невралгией ушно-височного нерва (синдром Фрея), барабанного нерва (синдром Рейхерта), языко-глоточного нерва (синдром Сикара), крылонебного узла (синдром Сладера), носоресничного нерва (синдром Шарлена), коленчатого узла, синдромом шиловидного отростка, височным артритом, шейным остеохондрозом, острым гнойным артритом, остеоартритом (деформирующий артроз) височно-нижнечелюстного сустава.
Острый гнойный артрит
Заболевание вызывают стрептококки, стафилококки, пневмококки и другие возбудители, которые распространяются на элементы сустава по контакту (при остеомиелите ветви нижней челюсти, паротите, флегмоне околоушно-жевательной области, остром гнойном отите и др.), прямым путем при ранениях, травмах, лимфогенным или гематогенным путем из соседних гнойных очагов, например, при ангине и других заболеваниях. В полости сустава появляется серозный, гнойный или гнойно-геморрагический экссудат. Характер экссудата определяется возбудителем и стадией развития процесса. При остром гнойном артрите может наступать расплавление хрящевого покрова головки, суставного бугорка, гнойная инфильтрация суставной сумки и появление некротических очагов в синовиальной оболочке. В запущенных случаях отмечают признаки деструкции кортикального слоя костных элементов сустава, то есть развивается остеоартроз височно-нижнечелюстного сочленения. Различают неспецифические артриты, вызванные гноеродной микрофлорой, и специфические артриты височно-нижнечелюстного сустава, которые могут развиваться после любого общего инфекционного заболевания (сифилис, гонорея, брюшной тиф, корь, дизентерия, скарлатина и др.) По наблюдениям многих авторов, острые гнойные артриты являются редкими заболеваниями височно-нижнечелюстного сустава.
Клиническая картина определяется стадией процесса, вирулентностью инфекции, а также тяжестью первичного заболевания (отит, флегмона, паротит, остеомиелит и др.), осложнением которого является острый гнойный артрит височно-нижнечелюстного сустава. Как и в других суставах, при поражении капсулы отмечаются отек мягких тканей и боли в области сустава, усиливающиеся при любых движениях нижней челюсти. Это приводит к ограничению подвижности нижней челюсти. При пальпации сустава со стороны наружного слухового прохода или снаружи отмечается резкая боль. Общие явления (повышение температуры, изменение картины крови и др.) часто выражены слабо или отсутствуют.
При СБД отсутствуют признаки воспалительного процесса и боль при пальпации в области височно-нижнечелюстного сустава. Для СБД характерна боль не в суставе, а в области мышц, поднимающих нижнюю челюсть, и чаще всего наружной крыловидной мышцы (за tuber maxillae).
Травматический артрит возникает при ударе или другой травме, когда действующая сила была недостаточной, чтобы вызвать перелом суставного отростка или его головки. В этих случаях обычно наступает ушиб мягких тканей в области сустава. Для определения характера травмы необходимо внимательно собрать анамнез, провести тщательное клиническое и рентгенологическое обследование больного.
При ушибе мягких тканей в области височно-нижнечелюстного сустава отмечаются боль, ограничение подвижности нижней челюсти, иногда отек, гематома, ссадины. На рентгенограммах отсутствуют изменения со стороны нижней челюсти и костных элементов сустава. Указание в анамнезе на травму или ушиб поможет установить правильный диагноз.
Диагностика
Для постановки диагноза очень важно тщательно собрать жалобы и анамнез заболевания. Так, нужно установить, когда появились болезненные ощущения, какой характер они носят, что провоцирует усиление болей, а что – ослабление. Необходимо точно определить области, где возникает болезненность и куда она иррадиирует. Это важно для проведения дифференциальной диагностики с невралгиями других нервов (затылочного, языкоглоточного, верхнегортанного, тройничного, ушно-височного).
Обязательным является осмотр горла для исключения фарингита и тонзиллита.
Дополнительным методом обследования является рентгенография черепа (или прицельная рентгенография шилоподъязычного отростка).
Перелом нижней челюсти
При одностороннем переломе мыщелка во время открывания рта нижняя челюсть смещается в пораженную сторону. Открытый прикус только во фронтальном отделе свидетельствует о двустороннем переломе мыщелковых отростков. При переломе головки и ветви нижней челюсти без смещения отломков ценные сведения можно получить при нагрузке на нижнюю челюсть. Давление на подбородок спереди назад или на угол нижней челюсти снизу вверх вызывает боль в области расположения линии перелома. При смещении отломков пальпаторно в этом месте можно определить неровные контуры кости и костные выступы. Одиночный или множественный характер перелома нижней челюсти можно определить также при помощи деревянного шпателя. На стороне перелома больной не может удержать шпатель между боковыми зубами. Если он не может удержать шпатель между передними зубами или между боковыми зубами с двух сторон, то это свидетельствует о двустороннем переломе нижней челюсти в области тела, ветви или мыщелкового отростка нижней челюсти. Особенности расположения линии перелома и направление смещения отломков определяют на рентгенограммах нижней челюсти. Перечисленные признаки отсутствуют при СБД височно-нижнечелюстного сустава.
Остеоартрит височно-нижнечелюстного сустава
Развивается медленно, часто протекает бессимптомно даже при значительном поражении сустава. Ранними симптомами являются боль и некоторая тугоподвижность височно-нижнечелюстного сустава. Тугоподвижность может временно проходить, а затем (чаще в конце дня) появляться вновь. При движениях нижней челюсти возникает хруст в височно-нижнечелюстном суставе. При пальпации определяют боль только в области височно-нижнечелюстного сустава. На рентгенограмме часто имеется эрозия кортикальной пластинки головки, реже бугорка или уплотнение кортикальной пластинки, иногда обнаруживают образование шпоры или деформацию головки нижней челюсти. Эти симптомы отсутствуют при СБД.
Заболевания слюнных желез
Острые гнойные воспалительные процессы, обострения хронических воспалительных процессов, слюннокаменная болезнь и злокачественные новообразования слюнных желез, как правило, сопровождаются лицевой болью.
Острый гнойный или хронический воспалительный процесс чаще других поражает околоушную железу. Характер болей, возникающих в начальный период развития гнойного паротита, иногда напоминает СБД височно-нижнечелюстного сустава. Однако острый гнойный паротит сопровождается припухлостью мягких тканей над околоушной железой, повышением температуры тела, гиперемией, отеком в области устья околоушного (стенонова) протока и выделением из него мутной или гнойной слюны. Для хронического паротита характерно длительное лечение и периодическое обострение процесса с появлением признаков острого паротита. Эти симптомы не отмечаются при СБД. При слюннокаменной болезни часто во время еды одновременно с припухлостью пораженной железы появляется боль. Иногда она распространяется на ухо, висок. Через некоторое время после еды боль прекращается, припухлость спадает. Такая картина может многократно повторяться.
При рентгенографии и бимануальной пальпации обнаруживают различных размеров и формы инородные тела (слюнные камни), расположенные в выводных протоках или слюнных железах. Нередко к слюннокаменной болезни присоединяется воспалительный процесс. В этих случаях появляется клиническая картина острого гнойного воспалительного процесса слюнной железы (субмаксиллит или паротит). Обострение хронического, чаще паренхиматозного, паротита сопровождается болью в пораженной железе. Из анамнеза удается выяснить, что боль и припухлость появлялись многократно. При пальпации определяют увеличенную болезненную слюнную железу. Во время массирования железы из устья ее протока выделяется мутная или гнойная слюна. При искусственном контрастировании (выведении в выводной проток йодолипола или другого рентгеноконтрастного вещества) на рентгенограмме обнаруживают много мелких полостей в толще железы. Эти симптомы не встречаются при СБД.
При поражении околоушной слюнной железы злокачественными новообразованиями (цистаденоидная карцинома (цилиндрома), эпидермоидная карцинома и др.) часто возникает боль, которая постепенно нарастает, по мере увеличения опухоли. В толще железы обнаруживают постоянно увеличивающуюся припухлость. Появляется парез или паралич мимических мышц. Иногда из выводного протока выделяется слюна с примесью крови. При искусственном контрастировании и на рентгенограмме рисунок выводных протоков напоминает картину засохшего дерева. Характер ново-образования устанавливают при помощи пункции или биопсии. Перечисленные симптомы отсутствуют при СБД.
Диагностика шилоподъязычного синдрома в Пирогова
В Национальном медико-хирургическом центре имени Н. И. Пирогова установление диагноза происходит путем изучения анамнеза в совокупности с исследованиями, осуществляемыми в клинике.
Наиболее часто выявляют заболевание следующим методом: происходит пальпация шейного отдела либо ямки тонзиллярной части ротовой полости, вследствие чего появляются болевые ощущения.
Затем пациент получает направление на рентгеноскопию, с помощью которой происходит подтверждение диагноза. Бывали случаи, когда увеличение размеров шилоподъязычного отростка не оказывало болевого воздействия на пациентов. До обнаружения патологии они ощущали себя достаточно комфортно.
Заболевания околоносовых пазух
Чаще других отмечаются воспалительные процессы и новообразования в верхнечелюстной пазухе. Для воспалительных процессов верхнечелюстной пазухи характерна боль в подглазничной области, боль при перкуссии верхних моляров и премоляров, иногда боль распространяется в височную область. Нередко при пальпации отмечается боль в области бугра верхней челюсти. При передней риноскопии обнаруживают отек и гиперемию слизистой оболочки, гнойный экссудат под средней раковиной носа, иногда полипы. На рентгенограмме определяют затемнение верхнечелюстной пазухи. Указанных признаков нет при СБД височно-нижнечелюстного сустава. Для новообразования верхнечелюстной пазухи характерны боль в подглазничной области, онемение половины верхней губы, крыла носа, иногда экзофтальм, диплопия, припухлость и аносмия на пораженной стороне, подвижность зубов и другие симптомы, отсутствующие при СБД височно-нижнечелюстного сустава. На рентгенограмме имеются затемнение верхнечелюстной пазухи и деструкция ее костных стенок с нечеткими и неровными контурами по периферии.
Дифференцировать заболевания височно-нижнечелюстного сустава приходится нередко с новообразованиями дна полости рта, основания языка, ветви нижней челюсти или сустава. Для исключения указанных заболеваний следует проводить тщательную пальпацию пораженных областей, регионарных лимфатических узлов, рентгенографию нижней челюсти и функцию или биопсию измененного участка тканей. Обнаружение уплотнения тканей, деструкции кости, атипических клеток и других признаков, не характерных для СБД височно-нижнечелюстного сустава, поможет установить правильный диагноз.
Невралгия различных ветвей тройничного нерва
Невралгия различных ветвей тройничного нерва характеризуется приступообразными болями преимущественно в области ее второй или третьей ветви. Как правило, приступы болей возникают при раздражении курковой зоны в области крыла носа, щеки, подбородка нижней или верхней губы и в полости рта. Даже легкое прикосновение к курковой зоне во время разговора, приема пищи, умывания и др. вызывает приступ боли. Эти признаки отсутствуют при СБД височно-нижнечелюстного сустава. Для исключения так называемой симптоматической невралгии, возникающей при новообразованиях, воспалительных процессах и др., необходимо проводить рентгенографическое исследование черепа, околоносовых пазух, шейного отдела позвонков, а также внимательное полное стоматологическое, оториноларингологическое, офтальмологическое и неврологическое обследование.
Невралгия ушно-височного нерва (синдром Фрея) проявляется болью в области височно-нижнечелюстного сустава, виска наружного слухового прохода. От СБД ее отличает гиперемия кожи и потоотделение в зоне иннервации ушно-височного нерва, которые наступают во время приема пищи. Блокада этого нерва раствором анестетика снимает приступы болей на 1,5–2 часа.
Невралгию крылонебного узла (синдром Сладера)в отличие от СБД определяют по спонтанным приступообразным, нередко ночным болям, которые локализуются в области глаза, челюстей, зубов, корня носа. Боль может иррадиировать в височную область, язык, ухо, сосцевидный отросток, небо, шею, лопатки, плечо, предплечье и кисть. Приступы болей прекращаются при смазывании задних отделов полости носа 5% раствором кокаина с адреналином. Это отличает невралгию крылонебного узла от СБД.
Невралгия языкоглоточного нерва (синдром Сикара)характеризуется приступообразными болями в области корня языка, миндалины, зева. Боль иррадиирует в ухо, горло, небо, иногда в глаз, ветвь нижней челюсти и шею. Механические раздражения, движения языка, глотание провоцируют приступы болей. Прекращение приступов болей после смазывания корня языка, миндалины и зева 5–10% раствором кокаина свидетельствует о невралгии языкоглоточного нерва и об отсутствии СБД.
Невралгия носоресничного нерва (синдром Шарлена)сопровождается острой приступообразной болью в глазном яблоке, отдающей в область носа и лба. Приступы болей возникают при разговоре, жевании, глотании, длятся 20–30 секунд. Отмечаются ирит, кератит, набухание и гиперемия слизистой оболочки носа, выделения из носа, герпетические высыпания на коже носа и лба. Боль прекращается после смазывания слизистой оболочки переднего отдела носовой полости 5% раствором кокаина. Эти признаки не находят при СБД.
Невралгия барабанного нерва (синдром Рейхерта)протекает в виде внезапных самопроизвольных резких болей в наружном слуховом проходе и прилежащих к нему отделах. Пальпация наружного слухового прохода болезненна, что и отличает синдром Рейхерта от СБД височно-нижнечелюстного сустава.
Выполнение диагностики синдромов
Для качественной проверки на наличие заболевания требуется выполнить полный комплекс различных процедур. В частности, диагностика при шилоподъязычном синдроме включает ряд действий и манипуляций.
В первую очередь, выполняется профессиональный осмотр пациента, вследствие чего доктор обследует и выявляет уплотнение костного нароста в области передней зоны шейного отдела наблюдаемого. Если выполнять нажатие на эту часть, человек должен испытывать болезненные ощущения, а его самочувствие сильно ухудшаться.
Во-вторых, производится рентген лицевого скелета, костей черепа, а также шеи.
В момент диагностики следует тщательно подойти к процедурам, ведь это заболевание легко можно спутать с другими подобными патологиями, симптомы которых очень схожи. В качестве образца можно привести нагноение миндалин.
Синдром шиловидного отростка
Эта патология развивается при чрезмерном удлинении шиловидного отростка и отклонении его верхушечного отдела в медиальную сторону.
Для синдрома шиловидного отростка характерна боль при глотании в области корня языка, иррадиация боли в височно-нижнечелюстной сустав, область ветви и тела нижней челюсти, подчелюстной слюнной железы, глотки, неба, грудную клетку. Отмечается постоянное ощущение инородного тела на дне полости рта, дисфагия. Решающее значение для постановки диагноза имеет пальпаторное обследование передней небной дужки корня языка и дна полости рта, где определяют увеличенный шиловидный отросток. На рентгенограмме обнаруживают длинный тонкий шиловидный отросток, концевой отдел его проецируется на уровне или несколько ниже угла нижней челюсти. От СБД височно-нижнечелюстного сустава он отличается отсутствием болезненного спазма жевательных мыщц, щелканья и других признаков дисфункции сустава.
Шилоподъязычный синдром, именуемый также синдромом Игла, остается малоизвестным и недостаточно изученным заболеванием. Синдром из-за малой осведомленности о нем практическими врачами часто не диагностируется. Больные с различными диагнозами лечатся у разных специалистов: оториноларингологов, стоматологов, неврологов, и длительное симптоматическое лечение оказывается неэффективным [1].
Цель исследования — совершенствование диагностики шилоподъязычного синдрома.
Задачи исследования:
1) разработка приемов клинического обследования больных для диагностики шилоподъязычного синдрома;
2) выяснение характерных, наиболее часто встречающихся симптомов и признаков шилоподъязычного синдрома, совокупность которых создает возможность распознавания болезни.
Пациенты и методы
Обследованы 75 больных с шилоподъязычным синдромом, которые были выделены из 232 пациентов, направленных в клинику для консультаций. Всем больным проведено оториноларингологическое, стоматологическое, неврологическое обследование, выполнены ортопантомография лицевого скелета, по показаниям — рентгенография височной кости, шейного отдела позвоночника, компьютерная томография черепа. При необходимости проводились ультразвуковое исследование сонных и позвоночных артерий, реоэнцефалография черепа, электромиография шилоподъязычных мышц. По показаниям больных консультировали оториноларинголог, невролог, терапевт, онколог и другие специалисты. Интерпретация результатов обследования проводилась с учетом данных, полученных при топографоанатомическом исследовании шилоподъязычного комплекса у 20 трупов взрослых людей. Предварительный диагноз шилоподъязычного синдрома устанавливали при наличии у больных характерных жалоб, объективных признаков заболевания, обнаружении на их рентгенограммах удлинения отростка более
35 мм и увеличения угла медиального отклонения от вертикали более 22°. Кроме того, применяли подслизистое введение 1% раствора лидокаина в количестве 5 мл в нижние отделы миндаликовой ямки и небно-язычной дужки согласно имеющимся в литературе рекомендациям [2]. Наличие синдрома подтверждалось, если у больного исчезала или значительно уменьшалась боль в течение нескольких минут после инъекции. Окончательно диагностировали синдром после исключения других заболеваний органов головы и шеи.
Результаты и обсуждение
Среди 75 больных с шилоподъязычным синдромом преобладали женщины — 55 (73%), мужчин было 20 (27%). Абсолютное большинство заболевших (96%) были в возрасте от 37 до 69 лет и только 3 человека имели возраст от 29 до 32 лет. В общей группе мужчин и женщин частота локализации симптомов справа и слева примерно одинакова: слева у 50,7% (38 человек) и справа у 49,3% (37). Однако у большинства женщин (34 человека) отмечено левостороннее поражение, а у мужчин, наоборот, проявления синдрома чаще наблюдали справа (16 человек).
Клиническая диагностика синдрома, помимо учета характерных жалоб, основывалась на обнаружении его объективных признаков. К ним мы отнесли пальпаторное обнаружение верхушки удлиненного шиловидного отростка и усиление существующей боли с характерной иррадиацией при надавливании на него, болезненность при пальпации других элементов шилоподъязычного комплекса. Приемы пальпации разработаны нами на больных после определения на трупах проекций отростка, шилоподъязычной, шилоязычной мышц на кожу, слизистую оболочку полости рта и глотки. Наиболее короткое расстояние (30-35 мм) от кожи до отростка через мягкие ткани обнаружено в позадинижнечелюстной ямке. Болезненность в этой области при синдроме возникает при продвижении в переднемедиальном направлении одного или двух пальцев руки, помещенных между задним краем ветви нижней челюсти и сосцевидным отростком. Обследование проводили в положении больного сидя с умеренным наклоном головы кзади.
По нашим наблюдениям, расстояние от верхушки отростка нормальной длины до боковой стенки глотки является минимальным в проекции небной миндалины и составляет 8-12 мм. Однако если миндалина не удалена, то пальпация отростка через нее, особенно при ее гипертрофии, затруднена. Исследования на трупах показали, что расстояние от поверхности передней небной дужки до отростка длиной 30 мм равно 10-15 мм. Поэтому мы применили у больных пальпацию верхушки удлиненного отростка через переднюю небную дужку. Этот прием обследования позволил обнаружить при синдроме локальную болезненность в проекции отростка, а при значительном удлинении прощупать его верхушечную часть. Надавливание на верхушку пальцем вызывает усиление беспокоящей пациентов боли с характерной иррадиацией в корень языка, ухо, позадинижнечелюстную ямку. Пальпацию начинали указательным пальцем от дна полости рта, затем перемещали его по передней небной дужке максимально вверх на боковую стенку глотки, далее по зевной поверхности небной миндалины от верхнего полюса вниз и по задней небной дужке снова максимально вверх. При выраженном рвотном рефлексе анестезировали слизистую оболочку боковой стенки глотки аэрозолем лидокаина.
Пальпацию дистального отдела шилоязычной мышцы выполняли через задний отдел дна полости рта. Эта мышца, как показало топографоанатомическое исследование, направляясь к боковой поверхности корня языка, располагается латеральнее других его мышц и отделена от слизистой оболочки полости рта только подслизистым слоем. Для выявления ее болезненности указательный палец помещали в челюстно-язычный желобок за задним краем челюстно-подъязычной мышцы и ощупывали боковую поверхность корня языка, перемещая палец снизу вверх, а также кзади в направлении нижнего края небно-язычной дужки по ходу шилоязычной мышцы.
Болезненность шилоподъязычной мышцы при синдроме определяли у подъязычной кости, к большому рогу которой она прикрепляется сухожильным растяжением шириной около 1,5 см. Для пальпации мышцы вначале нащупывали подъязычную кость указательными пальцами обеих рук. На стороне исследования палец перемещали по верхнему краю большого рога, определяя болезненность в зоне сухожильного прикрепления, затем вверх по мышце, располагающейся в поднижнечелюстном треугольнике выше заднего брюшка двубрюшной мышцы.
С целью контроля за достоверностью результатов пальпаторного исследования мышц и отростка на стороне поражения аналогичную пальпацию для сравнения производили на здоровой стороне.
Жалобы больных шилоподъязычным синдромом представлены в табл. 1.
По нашим наблюдениям, при шилоподъязычном синдроме ведущей является жалоба на боль, которую ощущали практически все больные. В начале заболевания боль чаще возникала в глубине зачелюстной ямки, в боковом отделе глотки, реже в ухе, приобретая впоследствии более разлитой характер. Иррадиация болевых ощущений отмечалась чаще в ухо, боковую стенку глотки, корень языка. Начало боли у 80% больных было постепенным, у 20% — острым. Острое начало связывалось больными с физическими усилиями, переохлаждением, резким поворотом головы. У всех обследованных боль была длительной: от 6 мес до 13 лет. Больные характеризовали боль как тупую, постоянную с периодами повышения и уменьшения интенсивности. Усиление болевых ощущений провоцировали различные факторы. У многих заболевших боль усиливалась при повороте головы, при длительном разговоре — 35 (46,7%), при кашле — 19 (25,3%), при эмоциональном напряжении — 6 (8%), беспричинное усиление болевых ощущений отметили 18 (24%) больных.
В течение суток интенсивность боли изменяется: ночью в покое боль уменьшалась, причем лежа больные вынуждены принимать наиболее удобное положение головы, обычно укладывая ее на сторону локализации синдрома. Многие больные для уменьшения боли применяли сухое тепло. В течение дня боль постепенно усиливалась. Длительная постоянная боль вызывала у больных эмоционально-психологическое напряжение, тревогу, 58 (77,3%) больных сообщили, что они подозревают наличие у себя злокачественного новообразования.
Дисфагия — второй по частоте проявления симптом шилоподъязычного синдрома. Затруднение глотания, связанное с усилением боли, испытывали 19 (25,3%) больных. Чувство инородного тела и связанное с ним ощущение ложного затруднения прохождения пищи во второй фазе акта глотания отметили 15 (20%) обследованных. У 6 (8%) больных боль при глотании была настолько выраженной, что они вынуждены были ограничивать прием твердой пищи. Эти больные для уменьшения боли при глотании поворачивали голову в сторону локализации синдрома, т.е. придавали ей положение, при котором верхушка шиловидного отростка отдалялась от боковой стенки глотки и расслаблялись прикрепляющиеся к нему мышцы и шилоподъязычная связка.
Объективные симптомы заболевания представлены в табл. 2.
В диагностике заболеваний особую значимость приобретает обнаружение относительно устойчивых сочетаний специфических симптомов, имеющих патогенетическую связь [3]. Такую связь имеют обнаруженные признаки шилоподъязычного синдрома. Генез его симптомов связан с раздражением шиловидным отростком височной кости окологлоточного нервного сплетения, языкоглоточного нерва, периартериальных симпатических сплетений сонных артерий и их ветвей, окружающих мышц при его чрезмерном удлинении и отклонении от вертикального положения [4]. Поэтому обнаруженные сочетания признаков могут считаться специфичными для шилоподъязычного синдрома.
Выводы
1. Для диагностики щилоподъязычного синдрома необходимо применение специальных приемом клинического обследования больных.
2. Шилоподъязычный синдром проявляется достаточно устойчивым сочетанием субъективных и объективных симптомов, что является основой для его диагностики.