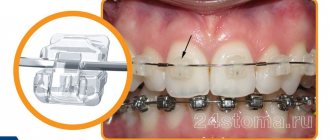
Коррекция прикуса с помощью брекет-систем или других ортодонтических изделий является уже привычным методом лечения. Но насколько бы не были эффективны брекеты, справиться с патологиями зубочелюстной системы они способны не всегда. В сложных случаях необходимо прибегнуть к хирургическому исправлению прикуса. Стоимость такого лечения зависит от показаний и особенностей операции. Сколько стоит операция по исправлению прикуса определяется челюстно-лицевым хирургом индивидуально. В среднем лечение обходится в 250 000 –300 000 рублей.
Когда необходима ортопедическая операция
За операцию на челюсти для исправления прикуса цена достаточно большая, учитывая, что предварительным обязательным этапом является лечение патологий зубочелюстной системы брекетами или другими конструкциями. Однако, в сложных случаях коррекция прикуса более консервативным путем невозможна.
К хирургическому вмешательству специалисты прибегают только в том случае, если предварительное лечение оказалось неэффективным и у пациента имеются показания к операции:
- выраженная асимметрия лица;
- сопутствующие речевые дефекты;
- деформация альвеолярных отростков;
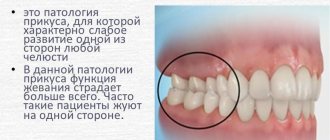
- нарушение жевательной функции;
- дисплазия костей в области подбородка;
- деформация лицевого скелета верхней зоны;
- деформация черепного свода;
- несмыкание губ, нарушение дыхания;
- выраженное смещение нижней челюсти;
- комбинационная деформация лицевого скелета.
Патология может иметь приобретенный или врожденный характер. Стоимость исправления прикуса хирургическим путем напрямую зависит от сложности патологии. Исправление незначительных дефектов будет стоить меньше, чем коррекция комплекса выраженных нарушений.
Остеосинтез нижней челюсти
С целью иммобилизации отломков нижней челюсти применяют открытый очаговый остеосинтез (костный шов, накостные мини-пластины с шурупами, скобы с заранее заданными свойствами, клей остеопласт, быстротвердеющую пластмассу, окружающий шов без надесневой шины, внутри-|Костные стержни и иногда спицы Киршнера), закрытый очаговый остеосинтез (спицы Киршнера, окружающий шов), закрытый внеочаговый остеосинтез (окружающий шов с шиной, S-образные и унифицированные крючки, внеротовые клеммовые и спицевые аппараты) и открытый внеочаговый остеосинтез (окружающий шов с шиной, внеротовые клеммовые и спицевые аппараты).
Обычно остеосинтез используют в тех случаях, когда консервативные методы не дали желаемого результата или когда после обследования больного стало ясно, что консервативные методы не обеспечат адекватной репозиции и эффективной фиксации отломков.
Показаниями для остеосинтеза являются свежие, застарелые, неправильно срастающиеся линейные или оскольчатые переломы нижней челюсти любой локализации с дефектом или без дефекта костной ткани:
- переломы в пределах зубного ряда при недостаточном числе устойчивых зубов на обеих челюстях;
- переломы в пределах зубного ряда с образованием большого беззубого отломка;
- переломы в пределах зубного ряда со значительным смещением отломков и невозможностью их репозиции иным путем;
- переломы за зубным рядом со смещением отломков;
- патологический перелом, возникший в результате роста опухоли или хронического остеомиелита;
- крупно- и мелкооскольчатые переломы тела и ветви нижней челюсти;
- дефекты тела и ветви челюсти с сохранением мыщелкового отростка;
- остеопластика нижней челюсти;
- реконструктивные операции при врожденной или приобретенной деформации нижней челюсти.
При описании конкретного вида остеосинтеза будут даны дополнительные рекомендации для каждого из них.
Операцию остеосинтеза нижней челюсти проводят под проводниковой, в том числе стволовой, и инфильтрационной анестезией или под наркозом с интубацией через нижний носовой ход. При открытом очаговом остеосинтезе в области мыщелкового отростка, угла и боковых отделов тела нижней челюсти кожу и подлежащие мягкие ткани рассекают на 1,5— 2 см ниже основания челюсти, чтобы не повредить краевую ветвь нижней челюсти (R.marginalis mandibulae) лицевого нерва. В передних отделах тела нижней челюсти разрез тканей выполняют в подподбородочной области. Послойно обнажают основание челюсти, рассекают надкостницу и распатором скелетируют кость на протяжении не менее 2 см в обе стороны от щели перелома. Так же доступ можно выполнять внутриротовым доступом, когда все разрезы выполняются со стороны полости рта. После осмотра щели перелома и прилежащих участков кости, удаления свободнолежащих костных осколков, извлечения кровяных сгустков и внедрившихся между отломками мягких тканей, уточнения характера смещения отломков, способа их репозиции и временного удержания для наложения скрепляющего приспособления останавливают свой выбор на виде остеосинтеза, запланированного до операции, или решают применить другой способ (или способы) остеосинтеза. Закрытый очаговый остеосинтез может быть осуществлен лишь при условии легкого вправления отломков руками. Это же условие позволит использовать внеротовые клеммовые и спицевые аппараты — закрытый внеочаговый остеосинтез. Некоторые виды закрытого внеочагового остеосинтеза (окружающий шов, S-образные и унифицированные крючки) не нуждаются в таком условии, так как сами производят репозицию и закрепление отломков нижней челюсти.
Противопоказания к хирургическому вмешательству
Исправление прикуса в стоматологической клинике методом хирургического вмешательства не выполняется в детском и подростковом возрасте, а также пожилым людям. Операция предполагает наличие рисков, поэтому существуют ограничения к ее выполнению.
Противопоказана хирургическая коррекция прикуса пациентам, имеющим:
- патологии сердечно-сосудистой системы;
- заболевания крови, включая плохую свертываемость;
- болезни костной системы;
- нарушения функциональности эндокринной системы;
- тяжелая форма сахарного диабета;
- психические заболевания;
- болезни иммунодефицита;
- острые воспалительные, инфекционные или вирусные заболевания.
Хирургическое лечение нарушений прикуса выполняется не с эстетической целью. Главной задачей челюстно-лицевого хирурга является восстановление всех функций, за которые отвечает зубочелюстной аппарат, а также устранение сопутствующих патологий.
Перелом верхней челюсти — симптомы и лечение
При оказании доврачебной помощи пациенту нужно остановить кровотечение, предупредить аспирацию (проникновение в дыхательные пути) крови и рвотных масс. Если нижняя челюсть не пострадала и имеется достаточное количество зубов на обеих челюстях, необходимо наложить пращевидную повязку, прижав нижнюю челюсть к верхней или выполнить иммобилизацию (обездвиживание) жёсткой подбородочной пращой [4].
При рисках нарушения дыхания требуется немедленное введение воздуховода для сохранения проводимости дыхательных путей [1]. Кроме того, необходимо провести обезболивание и быструю транспортировку больного в специализированные медучреждения. Самое важное на этом этапе — сохранить жизнь и здоровье пациента.
Существует множество методов нехирургического лечения переломов верхней челюсти, например, разного типа повязки и наружные фиксации, которые в настоящее время практически не применяются.
Самым частым методом ортопедического лечения переломов является двучелюстное шинирование — наложение на зубные ряды шин-скоб с репозицией отломков и фиксацией прикуса в привычном для больного положении. Этот метод консервативен и малотравматичен, но в ряде случаев не позволяет получить хорошей фиксации фрагментов верхней челюсти, особенно при высоких и сложных переломах. В среднем при переломах верхней челюсти требуется обездвиживание и ограничение жевательной нагрузки на срок 4-5 недель.
Самым современным и адекватным методом лечения на данный момент является остеосинтез (фиксация титановыми накостными конструкциями) переломов верхней челюсти. Это хирургическое вмешательство, выполняемое из внутриротовых разрезов. При таком варианте лечения можно точно сопоставить и зафиксировать фрагменты для создания условий их сращения [7].
При лечении высоких переломов также используется коронарный доступ, который позволяет создать косметичный и широкий доступ к костям всей средней зоны лица и глазницам [5]. Своевременное выполнение остеосинтеза позволяет предотвратить поздние послеоперационные осложнения, облегчить реабилитацию пациента и ускорить сроки выздоровления.
Переломы с грубыми нарушениями целостности верхней челюсти и значительными смещениями отломков в сторону глотки рекомендуется лечить хирургическими методами. Однозначного мнения относительно других видов переломов нет — тактика диктуется состоянием больного и конкретной клинической ситуацией.
Стоит отметить, что очень важно постоянное ношение межчелюстной фиксации для плотного контакта фрагментов и исключения их подвижности, особенно под действием жевательной нагрузки [9]. Также необходимы качественная гигиена полости рта и наблюдение пациента у челюстно-лицевого хирурга
Восстановление после переломов занимает от четырёх до шести недель, в зависимости от характера перелома, особенностей организма пациента и метода лечения.
Пациенты с переломами верхней челюсти на ранних сроках должны питаться жидкой пищей, на самых поздних сроках — мягкой. Приём жёсткой пищи и активное жевание следует ограничить. Остальные рекомендации даются исходя из общесоматических и неврологических нарушений (постельный режим и т. д.).
Этапы операции
Хирургическое вмешательство всегда предполагает наличие рисков для организма. Операция по исправлению прикуса выполняется под общим наркозом, что также повышает риски для организма. Для предупреждения побочной реакции и осложнений перед выполнением операции обязательно проводится обследование организма на наличие противопоказаний.
Еще один этап подготовки — обязательное обследование области коррекции на определение особенностей строения скелета, состояние костной и мягкой ткани. Преимуществом стоматологической клиники является возможность компьютерного 3D моделирования лица пациента, которое позволит спланировать ход операции и заранее увидеть результат.
Общие этапы ортопедической операции коррекции прикуса:
- введение наркоза;
- выполнение надрезов в зоне ротовой полости для освобождения доступа к челюстным костям;
- смещение костей в правильное положение;
- выполнение дополнительных манипуляций по устранению дефекта;
- фиксация костей челюсти с использованием шурупов и пластин;
- наложение на операционную область специальной шины.
Хирургическое вмешательство может продолжаться от 1 до 6 часов. После операции пациент находится в стационаре клиники для наблюдения за его состоянием.
Реабилитация
После хирургической коррекции прикуса пациенту следует быть готовым к длительной и сложной реабилитации. Сразу после операции на челюсть накладывается шина, а вся голова покрывается повязкой, которая предупреждает смещение костей, а также уменьшает отеки. Повязку снимают спустя несколько часов, а шину можно будет убрать только после двух недель реабилитации.
Особенности восстановительного периода:
- при наличии шины нельзя широко открывать рот, активно двигать челюстями, резко сморкаться, закрывать нос при чихании и усиленно пережевывать пищу;
- прием антибиотиков на протяжении 5–7 дней;
- снятие швов проводится через 10–14 дней;
- винты — фиксаторы убирают через 4 месяца.
В первые дни возможно образование синяков, затруднение речи, сложности с приемом пищи, болевые ощущения в челюсти и головные боли. На месте, где было рассечение челюстей, может ощущаться онемение. Постепенно все симптомы исчезают. Полностью реабилитация занимает от 1 до 3 месяцев. После полного восстановления можно оценить результат.
Стационар. После операции Вы будете находиться в госпитале от 7 до 15 дней в зависимости от общего состояния и особенностей хирургического вмешательства. После того, как пройдет отек, уменьшится боль и восстановится более или менее нормальный ритм питания и активности, Вы будете выписаны на домашнюю реабилитацию. Вам будут предоставлены все необходимые документы и даны рекомендации.
Питание. В качестве питания на протяжении 4 недель после операции Вам необходимо будет принимать высокобелковую пищу в виде пюре или бульона (например, перемолотое мясо курицы, йогурты, фруктовое пюре и т.д.). Пища должна быть холодной или теплой, не горячей. В последующем Вы сможете постепенно вернуться к привычному режиму питания.
Медикаменты. Вам будет назначен комплекс необходимой медикаментозной поддержки (антибактериальная и противовоспалительная терапии, обезболивание). По возвращению домой Вы должны принимать назначенные лекарства и делать процедуры. Помните, не рекомендуется принимать аспирин или аспирин-содержащие лекарственные препараты. Вы не должны принимать каких-либо не предписанных лекарственных средств и воздержитесь от употребления алкоголь-содержащих напитков в течение 4 недель после операции. Не принимайте лекарства на голодный желудок.
Температура. У Вас может наблюдаться повышение температуры тела до 38.0 градусов в первые 3-7 дней после операции. Не переживайте. Это реакция организма на проведенное вмешательство. Если температура значительно выше или продолжается более 5 дней — сообщите.
Отек. У Вас будет отек, пик нарастания которого приходится на 3 сутки после операции. Отек может оказаться достаточно массивным и распространиться на шею. Не беспокойтесь. Это нормально. Для предупреждения нарастания отека настоятельно рекомендуется прикладывать холод в области щек и шеи с обеих сторон лица в течение 3 дней после операции. По мере разрешения отека цвет кожи местами поменяется несколько раз (темно-бордовый, синий, зеленый и желтый). Данная картина может наблюдаться до уровня декольте и длиться до 2-3 недель. Отек и изменение цвета никогда не бывают одинаковыми на обеих сторонах лица и шеи. Помните, что каждая область заживает самостоятельно и независимо. Также важно понимать, что отек никак не повлияет на результат, большую часть которого можно будет увидеть уже через 5-6 недель. Окончательный результат оценивается через 1 год.
Чувствительность. В послеоперационном периоде в области губ, подбородка, нижней челюсти с обеих сторон и в некоторых местах полости рта может наблюдаться понижение или даже выпадение чувствительности (онемение). Это возникает в результате особенностей хирургического протокола вблизи нервных волокон. В среднем, восстановление чувствительности занимает от 2 до 6 месяцев. В некоторых случаях на полное восстановление может потребоваться до 12 месяцев. Вам будет рекомендован комплекс упражнений для ускорения восстановления чувствительности.
Губы. Сразу же после операции Вы “потеряете контроль над губами”, что может привести к незначительному слюнотечению, затруднению глотания жидкости и нарушению речи. Сложности с контролем движения губ возникают по ряду причин: хирургическая травма мягких тканей губ, перемещение челюстей и зубов в новое положение, ожидаемое понижение чувствительности, наличие ортодонтических конструкций с резиновыми тягами, а также возможное наличие сплинта. Необходимо проводить активную работу губами — пытаться сомкнуть их. Делая такие упражнения Вы ускорите восстановление скоординированных движений, чувствительности и уменьшение отека данной области. Все это поможет скорее нормализовать речь и акт глотания. Постоянно используйте вазелин или подобные средства для увлажнения губ. Вам будет рекомендован комплекс упражнений для восстановления функции губ.
Нос. Как правило заложенность носа возникает сразу после операции и может продлиться до 7 дней. Она обусловленна отеком слизистой оболочки полости носа и твердеющими сгустками крови. У Вас также могут быть кровяные выделения из носа первые 2-5 дней после операции. Это нормально, не переживайте. Поддерживайте в чистоте видимую часть носа. Вы можете использовать вазелин или подобные средства для увлажнения данной области. Если Вы чихаете, дайте возможность воздуху выйти через рот.
Гигиена. Вам будет необходим антибактериальный раствор для полоскания полости рта с целью профилактики осложнений воспалительного характера. Чистить зубы нужно мягкой зубной щеткой начиная со следующего дня после операции. Необходимо соблюдать осторожность и не травмировать места, где имеются послеоперационные раны. Мыть голову Вы можете начинать через сутки после операции (если нет ранее оговоренных ограничений). Важно, чтобы при этом кто-либо присутствовал, так как Вы можете почувствовать слабость и головокружение. Первую неделю после операции мыть голову необходимо строго в положении сидя.
Повязка. Вам может быть наложена фиксирующая повязка в области лица и/или шеи. Не пытайтесь самостоятельно её снять или заменить. Важно сохранять повязку в сухости.
Сплинт. В некоторых случаях Вам может быть установлен сплинт (пластмассовый позиционер), который будет зажат между челюстями для удержания их в необходимом положении с помощью резиновых тяг. Длительность его нахождения может составлять до 3-х недель. Не пытайтесь его достать.
Сон. Первую неделю после операции я рекомендую спать с приподнятой головой (например, с двумя подушками). Данное положение способствует естественному оттоку жидкости из области лица и помогает уменьшить отек. Нужно понимать, что Ваш цикл сна может быть нарушен в первые 1-2 недели после операции. Это возможная нормальная реакция. С осторожностью садитесь за руль первые 2 недели после операции.
Физическая активность. Оставайтесь в покое первые сутки-двое после операции. Избегайте стрессовых ситуаций. Последующие 4 недели необходимо ограничить физическую активность (например: поднятие тяжестей, длительные прогулки, фитнес-тренировки, активные виды спорта). Все это время занимайтесь в четверть своих возможностей. Также по истечении 2 недель после операции Вы можете приступить к выполнению комплекса упражнений для разработки нижней челюсти.
Косметика. По возможности воздержитесь от использования косметики первые две недели после операции.
Стоимость операции по исправлению прикуса
Стоматологическая клиника «Доктор Мартин» входит в число лучших ортодонтических центров. В клинике оказываются услуги по проведению хирургической операции для исправления прикуса. Лечение проводится в отделении челюстно-лицевой хирургии квалифицированными врачами высокой категории, имеющими большой опыт проведения аналогичных челюстно-лицевых операций.
Цена на операцию по исправлению прикуса может значительно отличаться в зависимости от комплекса планируемых услуг. В стоимость лечения включается диагностика, моделирование челюсти, операция, нахождение в стационаре и наблюдение в период реабилитации.
Несмотря на сложность самой операции, длительную реабилитацию и материальные затраты, проведение хирургического вмешательства оправдывает ожидания пациентов. В результате операции удается устранить функциональные и эстетические дефекты, а также значительно улучшить внешность.
Введение
Травмы челюстно-лицевой области продолжают оставаться одной из актуальных хирургических проблем, что связано с увеличением числа больных с переломами костей лицевого черепа в результате дорожно-транспортных происшествий и бытовых конфликтов, утяжелением этого вида патологии, ростом множественных и сочетанных повреждений [1, 2]. Согласно данным специализированной литературы, удельный вес челюстно-лицевой травмы в структуре различных травм среди городского населения составляет 3,2—8,0% [3]. На долю переломов нижней челюсти приходится до 85% от общего числа переломов костей лицевого черепа [4—7]. Разработка и внедрение новых способов фиксации фрагментов кости существенно повысили эффективность хирургического лечения у обсуждаемой категории пациентов, тем не менее, по данным ряда авторов, осложнения составляют от 5,2 до 38,4% случаев [8—11].
Многие из предложенных методик успешно используются в повседневной практике для проведения остеосинтеза при переломах лицевого черепа — накостные титановые пластины, шов кости проволокой из нержавеющей стали либо тантала, спицы Киршнера, возможна комбинация шва кости и спицы, фиксирующие конструкции из материалов с памятью формы. Целью данной статьи является описание клинического применения скобок с памятью формы из никелида титана (нитинол) при переломе нижней челюсти в области угла.
Клинический случай
Пациент Т.
, 41 года, поступил в клинику челюстно-лицевой хирургии Университетской клинической больницы (УКБ) № 2 Первого МГМУ им. И.М. Сеченова с жалобами на боли в области нижней челюсти справа, усиливающиеся при жевании и открывании рта, отеком лица справа, нарушением прикуса.
Из анамнеза установлено, что травма была получена в результате драки с неизвестным за 8 ч до обращения в стационар. Пациент коммоционных явлений не отмечал. Обратился в травматологический пункт, в котором произведены рентгенография черепа и межчелюстная фиксация с помощью назубных шин Тигерштедта. Бригадой скорой медицинской помощи пациент доставлен в клинику УКБ № 2 Первого МГМУ им. И.М. Сеченова, госпитализирован в экстренном порядке.
При поступлении: общее состояние относительно удовлетворительное. Соматический статус без особенностей. При осмотре определялся выраженный отек мягких тканей в околоушно-жевательной, щечной и поднижнечелюстной областях справа. Кожные покровы в складку собирались с трудом, отмечалась локальная болезненность при пальпации. Регионарные лимфатические узлы не увеличены. Симптом прямой и непрямой нагрузки положительный в области угла нижней челюсти справа. Симптом Венсана был положительным справа. Со стороны полости рта: открывание ограничено до 2 см, отмечалось нарушение смыкания зубов по типу открытого прикуса справа. Визуализировались разрывы слизистой оболочки альвеолярной части нижней челюсти в области 4.7—4.8 зубов, а также наличие геморрагических сгустков в полости рта. Глотание свободное, умеренно болезненное (рис. 1, 2,
Рис. 1. Внешний вид пациента Т. при госпитализации.
Рис. 2. Ортопантомограмма пациента Т. при госпитализации. Определяется нарушение целостности костной ткани в области угла нижней челюсти справа с наличием зуба 4.8 в линии перелома. 3).
Рис. 3. Рентгенограмма черепа пациента Т. в прямой проекции.
На основании жалоб, анамнеза, данных клинического осмотра и рентгенологического обследования поставлен диагноз: «Перелом нижней челюсти в области угла справа со смещением отломков».
После дообследования и предоперационной подготовки в день поступления в стационар пациенту выполнено оперативное вмешательство: остеосинтез нижней челюсти в области угла справа наружным доступом с помощью скобок из никелида титана.
Операцию проводили следующим образом: на фоне премедикации в условиях местной анестезии с Sol. Lidocaini 1% 20 мл, на стороне перелома параллельно краю нижней челюсти, отступив на 2 см в области угла, выполнен разрез кожи длиной 4 см. Послойно рассечены кожа, подкожно-жировая клетчатка, поверхностная фасция шеи и m. рlatisma. У места прикрепления к углу нижней челюсти была отсечена собственно жевательная мышца. Скелетирована нижняя челюсть в области угла. После визуализации линии перелома проведено удаление мелких костных фрагментов, устранена интерпозиция мягких тканей, удалены сгустки крови. Перед проведением остеосинтеза нижней челюсти удален свободнолежащий фрагмент кости и зуб 4.8 из линии перелома (рис. 4),
Рис. 4. Удаленный фрагмент кости, не связанный с надкостницей, и зуб 4.8 из линии перелома. выполнена репозиция фрагментов кости. Проведены фиксация прикуса в привычном для больного положении при помощи резиновых тяг и остеосинтез с помощью двух скобок из никелида титана Ω- и S-образной формы под контролем прикуса (рис. 5).
Рис. 5. Этап операции. Остеосинтез нижней челюсти с помощью скобок из никелида титана Ω- и S-образной формы.
Скобки устанавливали следующим образом: бикортикально формировали отверстия на каждом фрагменте с помощью сверла, далее предварительно охлажденные до +1—3 °С ножки скобки разгибали в стороны (активировали скобку) и вводили в соответствующие фрезевые отверстия. При нагревании скобки до 35—36 °С происходило восстановление первоначальной формы — сближение ножек скобки, что приводило к дозированной компрессии фрагментов кости. Послеоперационную рану обрабатывали растворами антисептиков, устанавливали латексный выпускник. Рану послойно ушивали. По ходу операции осуществляли гемостаз.
Послеоперационный период протекал без особенностей. Пациент был выписан на амбулаторное наблюдение на 7-е сутки после операции, после снятия швов. Открывание рта на момент выписки составляло 3,0 см.
На 2-е сутки после операции выполнены контрольные рентгенограммы черепа в прямой проекции и ортопантомография. Положение костных фрагментов и фиксирующих конструкций было правильным, вторичных смещений не выявлено (рис. 6,
Рис. 6. Ортопантомограмма пациента Т. после хирургического лечения. 7).
Рис. 7. Рентгенограмма черепа пациента Т. в прямой проекции после хирургического лечения.
При контрольном осмотре через 1 мес отмечено увеличение открывания рта до 4,2 см, жевательная функция и внешний вид пациента были восстановлены полностью (рис. 8).
Рис. 8. а — внешний вид пациента Т. через 1 мес после операции; б — амплитуда открывания рта пациента Т. через 1 мес после операции. В результате динамического наблюдения и междисциплинарного лечения совместно с физиотерапевтом, назначения физио- и витаминотерапии на пораженной стороне чувствительность кожных покровов и зубов в зоне иннервации нижнеальвеолярного нерва была восстановлена через 6 мес.
За трехлетний период наблюдения с проведением осмотров 1 раз в 6 мес отмечены стабильное состояние прикуса, отсутствие болей в области нижней челюсти и нейропатии нижнеальвеолярного нерва.