Возраст ребёнка
Лимфатические узлы обычно не определяются / не пальпируются у новорождённых детей в силу малого размера и мягкой консистенции.
У детей раннего возраста могут определяться шейные, подмышечные и паховые лимфоузлы.
У детей младше 5 лет при плановом осмотре педиатра пальпируемые лимфатические узлы обнаруживаются в 44% случаев, у детей, имеющих какие-либо заболевания — в 64% случаев [2].
Наличие пальпируемых лимфатических узлов не всегда является проявлением какой-либо патологии. И также пальпируемые образования могут быть совсем не лимфатическими узлами, а, например, врождённой аномалией (кистой, гигромой).
В норме лимфатические узлы у детей растут до 8—12 лет, затем немного уменьшаются [3].
Пересмотрела научно-популярные статьи в интернете и не нашла полезной для родителей ( на мой взгляд). Просто нагоняет жуть! Если б я не была доктором и моему драгоценному ребенку написали такое заключение, я б упала в обморок. Но позволю себе привести выражение профессора Заболотской Н.В. «… когда мы видим лимфоузлы, значит, мы живы!»
Ведь что такое лимфоузел? Это наш защитник, телохранитель, фейс-контроль, можно сказать. Все чужеродное должно пройти через них, быть опознано и , если это представляет опасность, в узле должны быть приняты меры защиты. Вот у нас появился долгожданный малыш, из уютного маминого животика он попал в мир, где его окружают миллионы микроорганизмов, вирусов, аллергенов и др. раздражителей. Кто ему в этом поможет? Лимфоузлы в животе –одни из первых на страже! Лимфоузлы тонкого кишечника были открыты аж в 1922г. В настоящее же время все мамы знают про иммунитет и пытаются его «повысить», но почему-то , когда речь идет о лимфоузлах- представителях иммунной системы, возникает паника. Природа все продумала! Ведь большинство неблагоприятных агентов и просто незнакомых еще ему веществ ( продукты, напитки, лекарства и пр.) проходят через пищеварительную систему, и даже то , что проходит через носик ребенка частично попадает туда. Плюс ко всему, лимфоузлы помогают всем органам бороться с их проблемами ( будь то, гастрит , грипп или прививка). Вот вам и ответ- лимфоузлы у детей в животе имеют колоссальное значение, они постоянно в работе ( это называют активизация). Если вдруг попадается какой-нибудь «злой враг», то данная активизация может быть значительно выраженной и ребенка начинают беспокоить боли в животе. Узел увеличивается ,его можно сравнить с мышцей- победит тот ,у кого мышца более «прокачана», вот и узел становится крупнее, чтобы дать сильный отпор.
По своему опыту могу сказать, нет таких детей у кого бы я не увидела лимфоузлы в животе. Их количество может достигать 170-200. С возрастом количество уменьшается. Поэтому у старших школьников мы видим их реже. Размер нормального лимфоузла –это понятие относительное , чтобы не углубляться в медицинские познания, скажу лишь то, что не так важен размер узла , как его структура. Доктор должен уметь отличить «хорошую, защитную» активизацию лимфоузлов от «плохой» ( на фоне опухолевых процессов). В подавляющем большинстве случаев мы имеем на практике именно реактивную лимфаденопатию мезентериальных лимфоузлов ( по-простому в нашем регионе пишут «мезаденит» или «увеличение лимфоузлов брюшной полости»). Само определение «реактивная» говорит нам о том, что это защитная реакция на какую-то проблему в организме.
Стоит ли тогда обращаться к врачу?
Обязательно! В любом случае необходимо обратиться к педиатру. Проводить же контрольные ультразвуковые исследования необходимо у врача, который имеет в этой области большой опыт и сможет компетентно все обьяснить, а не напугать родителей. Современная аппаратура позволяет достаточно четко оценить структуру узлов, но если врач на практике встречается с ними редко или не знаком с работой лимфатической системы у детей, то он может ввести вас в заблуждение. В год я провожу около
3 и более тысяч исследований органов брюшной полости, кишечника и внутрибрюшных лимфоузлов, большая часть приходится на детей , при этом лимфоузлы мною осматриваются всегда ( вне зависимости от причины исследования).
И еще один момент. Не стоит ждать , что размеры лимфоузлов кардинально уменьшатся при динамическом наблюдении. Узел может длительно находиться в состоянии активности, ведь ребенок ежедневно «закаляет» свою лимфатическую систему.
Вот он лимфоузел- наш маленький защитник!
Хочется надеяться, что эта информация помогла Вам.
Здоровья вашим малышам!
Размер лимфатических узлов
Часто точный размер лимфатических узлов трудно определить на ощупь. Во многом размер зависит от конкретной группы лимфоузлов.
В принципе, любой лимфатический узел, если он определяется на ощупь, то уже считается увеличенным. Однако некоторые группы лимфатических узлов фильтруют лимфу от больших участков тела и могут определяться даже у здоровых детей [4].
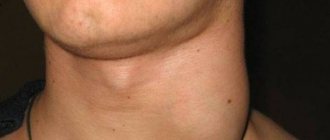
Так, у детей могут пальпироваться шейные, затылочные, задние ушные, подмышечные лимфатские узлы — не более 0.5 см — шейные, подчелюстные — не более 1 см, паховые — не более 1,5 см. Затылочные и задние ушные лимфатические узлы чаще могут определяться у маленьких детей, шейные и паховые — у детей старше 2 лет.
Лимфоаденопатия – состояние, характеризующееся увеличением лимфатических узлов в размере и/или количестве и/или изменением их консистенции.
По многим наблюдениям, частота встречаемости увеличенных лимфатических узлов в зависимости от возраста составляет [4]:
| Затылочные | Задние ушные | Подчелюстные | Шейные | Отсутствие | |
| 0—6 мес | 32% | 13 | 2 | 2 | 62 |
| 7—12 мес | 26 | 13 | 3 | 26 | 52 |
| 1 год | 10 | 7 | 18 | 28 | 52 |
| 2 года | 8 | 6 | 20 | 45 | 32 |
| 3 года | 7 | 0 | 26 | 33 | 41 |
| 4 года | 0 | 0 | 25 | 55 | 35 |
| 5 лет | 0 | 5 | 21 | 63 | 26 |
Нормальный размер лимфатических узлов
Считается, что лимфатические узлы должны быть до 1 см в диаметре (но точно не превышать 2 см [2]), паховые — до 1,5 см, локтевые, заушные — до 0,5 см [5,6].
Эти размеры не являются строгими, особенно для детей первых лет жизни (малыши только встречаются с разными антигенами и развивают свой иммунитет, подробнее в стсатье «Причины увеличения лимфатических узлов»).
При оценке лимфатических узлов также необходимо оценить их консистенцию, подвижность, форму, плотность и изменения кожи над поверхностью.
Локализация лимфатических узлов
При увеличении лимфатических узлов важно определить причину / источник изменений. Пальпация паховых или подмышечных лимфатических узлов маловероятна, что связана с заболеванием, шейных – возможно, надключичных – вероятно (обязательна дальнейшая оценка и дифференциальная диагностика) [2].
Часто увеличение надключичных лимфатических узлов справа связана с опухолью или инфекцией средостения, слева – метастазами опухоли брюшной полости. При пальпации надключичных лимфатических узлов рекомендовано дополнительное обследование – КТ или МРТ органов грудной клетки [5]. Подробнее в статье «Ведение лимфоаденопатии у детей».
Консистенция лимфатических узлов
Плотные лимфатические узлы, особенно если это сопровождается покраснением, повышением локальной температуры, флюктуацией, часто определяются при инфекционных заболеваниях.
Плотные лимфатические узлы и без покраснений часто определяются при вирусных инфекциях и системных заболеваниях [5].
Плотные, твёрдые, неподвижные лимфатические узлы — находка при злокачественных заболеваниях.
В норме лимфатические узлы мягкие, эластичные, подвижные (легко смещаются при пальпации).
Уплотнение лимфатических узлов может быть связано с фиброзом или кровоизлиянием в него, неподвижность и спаянность — возможны при прорастании метастазов, или воспалении окружающих тканей (туберкулёз, саркоидоз).
Увеличение лимфатических узлов может быть генерализованным (увеличение или изменение 2 и более несвязанных групп лимфоузлов). Часто генерализованная лимфоаденопатия сопровождается увеличением печени и селезёнки, может присутствовать сыпь. Генерализованная лимфоаденопатия не всегда является признаком серьёзной патологии [5].
Локализованная лимфоаденопатия часто встречается у детей (пальпация шейных, менее часто паховых лимфатических узлов).
Наиболее часто лимфоаденопатия является локализованной и затрагивает узлы шеи и головы (3:1) [7].
В большинстве случаев лимфоаденопатия проходит самостоятельно или после проведения адекватного лечения [5]. Если лимфоаденопатия не проходит в течение 3—4 недель, целесообразно рассмотреть дополнительное обследование [5].
Лимфаденопатия у детей: ключевые моменты диагностики21.03.2016
Лимфаденопатия у детей: ключевые моменты диагностики
Пересада Лариса Анатолиевна, детский гематолог, кандидат медицинских наук ведет прием в:
Детская клиника, Киев, ул. Татарская, 2-Е
Детская клиника на Левом берегу, Киев, ул. Драгоманова, 21-А
Лимфаденопатия – это состояние гиперплазии (увеличения) лимфоузлов. Этот термин является предварительным диагнозом, требующим дальнейшего уточнения при клинико-лабораторном обследовании и наблюдении в динамике.
Основные причины гиперплазии лимфоузлов у детей можно объединить в следующие группы:
- инфекционные, которые в свою очередь бывают вирусной, бактериальной, грибковой, паразитарной природы,
- ассоциированные со злокачественным заболеванием (лейкемия, лимфома, метастазы солидной опухоли),
- в рамках иммунологических нарушений: гемофагоцитарный лимфогистиоцитоз, гистиоцитоз из клеток Лангерганса, синдром Кавасаки, а также при аутоиммунных заболеваниях: аутоиммунный лимфопролиферативный синдром, системная красная волчанка, ювенильный идиопатический артрит, саркоидоз, врожденные иммунологические дефекты,
- врожденные заболевания обмена веществ – болезни накопления (например, болезнь Нимана-Пика, болезнь Гоше),
- ассоциированные с приемом определенных медикаментов (фенитоин, гидралазин, прокаинамид, изониазид, аллопуринол, дапсон).
В процессе дифференциальной диагностики принципиально важным является для врача ответить на ряд вопросов. Являются ли лимфоузлы реально увеличенными? Идет речь о локализованной или генерализованной гиперплазии лимфоузлов? Прогрессирует ли процесс с течением времени? Есть ли данные в пользу инфекционной этиологии? Есть ли подозрение на злокачественный процесс? Например, по локализации лимфоузлов – надключичные всегда дают основания для подозрения злокачественной этиологии. Наиболее частой задачей в педиатрической практике является необходимость отличить инфекционную от злокачественной природы гиперплазии лимфоузлов. Для этого существует определенный ступенчатый алгоритм, так как отличить возрастную норму постинфекционного состояния лимфоузлов клинически не во всех случаях возможно.
Итак, признаки типичных физиологичексих лимфоузлов в возрасте до 10 лет: пальпаторно определяемы в шейной, подчелюстной, паховой областях, размер менее 1 см (подчелюстные менее 2 см), консистенция мягко-эластичная, подвижные, безболезненные.
У детей инфекционная этиология лимфаденопатии обнаруживается в большинстве случаев. При этом как локальная инфекция, так и системный инфекционный процесс могут приводить к увеличению лимфоузлов.
Признаки, указывающие на инфекционную природу состояния:
- видимые локальные входные ворота инфекции (зубы, миндалины, афты на слизистой ротовой полости, следы расчесов при аллергическом дерматите, другие повреждения кожи),
- локальные боль/гиперемия (покраснение),
- есть указание на системную детскую инфекцию (например, краснуха, скарлатина).
Первичной оценке, как уже упоминалось, подлежит выявление локализации увеличенных лимфоузлов. Важно определить, гиперплазированы лимфоузлы одной группы или процесс распространенный. У детей наиболее часто вовлечена зона шеи. При этом билатеральное (двухстороннее) поражение лимфоузлов шеи характерно преимущественно для вирусной этиологии (аденовирус, цитомегаловирус, Эпштейн-Барр вирус, герпес-вирус 6 типа, ВИЧ), а также подобная картина может возникать при стрептококковой ангине. Острое одностороннее поражение лимфоузлов в области шеи преимущественно характерно для стафилококковой природы заболевания, при этом входные ворота инфекции – миндалины.
Подострое (хроническое) течение болезни встречается, например, при болезни кошачей царапины, атипичных микобактериях, туляремии (о которой редко, кто вспоминает, однако факты регистрации данного заболевания в настоящее время в Европе есть).
Вспомогательными для диагностики являются гемограмма (общий анализ крови) + СОЭ, определение С-реактивного белка, а также УЗИ лимфоузлов. Как анализы крови, так и УЗИ-картина, имеют свои особенности при воспалительном процессе.
Одной из ступеней алгоритма дифференциальной диагностики является назначение антибактериальной терапии, обоснованное и целесообразное при гиперплазии шейной группы лимфоузлов. При инфекционной этиологии несомненный эффект наступает в течение 10-14 дней. Эта ситуация трактуется как лимфаденит.
Средний период наблюдения, как правило, длится 2 недели. Этого времени достаточно, чтобы определить, имеет ли место регрессия, остается ли состояние без изменений либо заболевание прогрессирует.
Если самостоятельной или после антибактериальной терапии положительной динамики не наступает либо изначально трудно объяснить гиперплазию лимфоузлов чѐткой инфекционной причиной, алгоритм предусматривает расширение диагностических мероприятий. Сюда относятся:
- определение уровня ЛДГ (лактатдегидрогеназы), ферритина, мочевой кислоты в крови, т.к. повышение этих параметров могут являться косвенными маркерами неопроцесса;
- углубленный поиск инфекционных агентов, вызывающих порой подострое/хроническое состояние гиперплазии лимфоузлов (при соответствующем анамнезе и клинической картине!) – обследование на Эпштейн-Барр вирус, цитомегаловирус, герпес-вирус 6 типа, а также бактерии, вызывающие болезнь кошачей царапины, бруцеллез;
- обследование на ВИЧ — при сохранении лимфаденопатии более 1 месяца;
- реакция Манту;
- УЗИ + доплерография вовлеченной группы лимфоузлов;
- УЗИ органов брюшной полости;
- рентгенография органов грудной клетки.
Здесь представлена ориентировочная схема диагностики, которая подлежит коррекции в каждом конкретном случае.
Особое внимание вызывают лимфоузлы более 1,5 см в диаметре, плотные при пальпации, особенно, если им сопутствует так называемая В-симптоматика. Здесь следует пояснить, что к В-симптомам относятся: а) профузный ночной пот, б) повышение температуры более 38°C, в) снижение массы тела на 10% и более в течение 6 мес. Такие симптомы могут регистрироваться при туберкулѐзе, СПИДе, инвазивных кишечных заболеваниях (амѐбиаз, например), лимфоме Ходжкина. Как правило, в таких ситуациях для наблюдения нет времени, а целесообразно проведение открытой биопсии лимфоузла с диагностической целью.
Кроме этого, есть случаи, когда гиперплазии лимфоузлов сопутствуют изменения в анализе крови – анемия и тромбоцитопения. Если аутоиммунные заболевания и врожденные иммунные дефекты исключены, необходимо проведение пункции костного мозга с диагностической целью.
В обзоре приведены далеко не все, но наиболее частые причины лимфаденопатии. Важно также помнить, что знания и клинический опыт врача порой важнее педантичного выполнения схем, и диагностика у каждого пациента может иметь индивидуальные особенности.
По материалам немецкого общества педиатрической онкологии и гематологии:
Минисимпозиума по инфекционным болезням у детей (Университетская клиника Берн, Швейцария, 2012)
Management der Lymphadenitis Minisymposium Infektiologie 25. Oktober 2012.