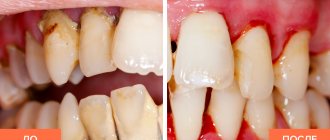
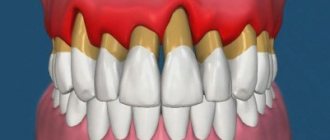
Пародонтоз является заболеванием, при котором наблюдаются системные поражения тканей вокруг зуба, то есть пародонта. Это заболевание также вызывает прогрессирующее поражение зубных ячеек (альвеолярных отростков), склеротические изменения, появление мелкоячеистого рисунка и снижение массива кости.
Под пародонтозом понимается последняя стадия поражения тканей пародонта и десны. Альвеолярная пиорея на начальной стадии не имеет клинических проявлений, развивается она медленно. Различаются три стадии, во время которых проявляются различные симптомы.
Первая стадия пародонтоза
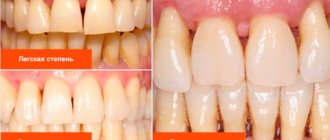
На первой стадии наблюдается дистрофия альвеолярных отростков, которая сопровождается зудом и жжением в деснах, появлением стойкого налета, повышении чувствительности. Видимые патологии и воспалительные процессы отсутствуют, но зубы не болят и не шатаются.
Начальная стадия также характеризуется жжением в слизистой оболочке десен, которая перестает получать нормальное снабжение питательными веществами. Именно этот период является самым благоприятным для консервативного лечения (не требующим хирургического вмешательства).
Вовремя предпринятые меры позволяют минимизировать последствия болезни, исключить переход во вторую и третью стадию. На этой стадии зубы крепко держатся, между ними нет промежутков, обнажение шейки не наблюдается. Кровоточивости также еще нет, но уже есть зубной камень, который даже при регулярной профессиональной чистке быстро скапливается вновь.
К сожалению, практически бессимптомное течение становится причиной отсутствия ранней диагностики. Болезнь протекает без зуда и боли.
Медикаментозное лечение пародонта
Самыми распространенными лекарственными средствами для лечения десен, являются препараты с содержанием антибиотиков и прополиса. Антибиотики (Метронидазол, Линкамицин, Трихопол) в данной ситуации убивают патогенную микрофлору, предупреждая дальнейшее распространение воспалительного процесса, а прополис укрепляет десна, оказывает антибактериальное действие и уменьшает болезненность в полости рта. Регулярный прием витаминных и минеральных комплексов повышает не только местный, но и общий иммунитет организма, благодаря чему, достигается быстрые результаты в лечении пародонтоза. К самым доступным средствам относят: гели «Холисал», «Элюгель», гепариновую мазь, мазь «Троксевазина», пасту «Солкосерил» для слизистых оболочек.
Вторая стадия пародонтоза
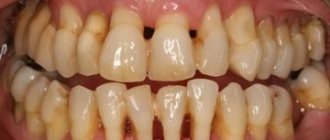
На втором этапе наблюдаются дегенеративные процессы, провоцирующие выделение гноя в десневых карманах, развитие кровоточивости, ярко выраженного периодического гингивита. В полости карманов развивается гнойный процесс, структура десны становится рыхлой, появляется белесый налет и обнажение околошеечной области. Постепенно появляется подвижность зубов, щели, в которых скапливается пища. При откусывании наблюдается боль.
Средняя стадия говорит о развитии пародонтоза, корни обнажаются примерно на 40-50%, формируются межзубные промежутки и полостные десневые карманы. В карманах периодически появляются воспалительные процессы с выделением гноя.
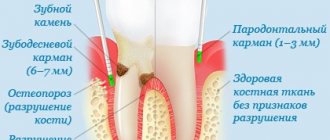
Пародонтальный карман: что это такое
Из-за воспалительного процесса костная ткань разрушается и постепенно заменяется грануляционной. Последняя в основном состоит из остеокластов и микробных клеток, которые, постепенно расширяя зону своего «обитания», приводят к еще более активной атрофии кости. На фоне таких «событий» происходит нарушение связки между зубом и десной.
В результате образуется зубодесневой, или пародонтальный карман. Он представляет собой пространство, по размерам равное участку разрушенной кости и заполненное грануляционной тканью, гнойными массами, остатками пищи. Такой карман диагностируется одним из способов:
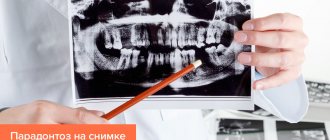
- с помощью рентгена. Атрофия кости определяется наличием затемнения на снимке;
- пародонтологическим зондом. В норме зонд проникает под десны на 1-2 мм, превышение этого показателя указывает на десневой карман.
Отсутствие лечения приводит к дальнейшему углублению пародонтальных карманов, в результате чего зубы рано или поздно занимают позицию «веером». Следует заметить, что несогласованные с врачом народные средства в этом случае лечением не считаются.
Третья стадия пародонтоза
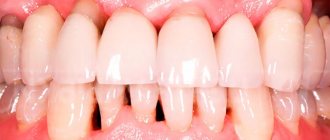
Эта стадия говорит о появлении ощутимой атрофии тотального характера, шейки сильно обнажаются и есть сильное смещение, шаткость зуба. Боль постоянная и ноющая, абсцессы частные, десневые карманы становятся большими и глубокими. При отсутствии соответствующего лечения происходит утрата зубов (процесс распространяется на всю челюсть), развивается остеомиелит.
На последней стадии, называемой еще острой, наблюдаются серьезные ухудшения состояния. Обычно больные обращаются к врачу именно в этот период, когда появляется боль, воспалительные процессы, выделения гноя. Сильное обострение возможно во время дистрофическо-воспалительной форме, сочетающейся с генерализированной формой. Наблюдаются сильные полостные абсцессы, возможна общая интоксикация вследствие гнойных скоплений. Этот период характеризуется быстрым течением, итог острой стадии – выпадение зубов.
Ортодонтия выходит на первый план
На сегодняшний день происходит грандиозная ошибка как в поисках причин пародонтоза и в постановке диагноза, так и в способе эффективного лечения. Вместо того, чтобы ставить зуб в окклюзию, выводить из травматического прикуса, пациентам предлагают вот эти все ранее озвученные мной манипуляции, которые совершенно не направлены на избавление от этих жалоб, а только на то, что пациенты теряют время, процессы усугубляются.
В лечении т.н. пародонтоза большая проблема в потери времени на неадекватное лечение, а потеря времени для пациента – это осложнение патологии окклюзии зубов, и перехода стадии заболевания в более запущенную форму.
Если у пациента, например, три года назад убыль костной ткани была два миллиметра, то на фоне «лечения пародонтоза» у него убыль уже произошла пять миллиметров, то есть мы потеряли время.
А если бы он пришел с убылью костной ткани два миллиметра к ортодонту, то убыль десны проще было бы остановить, проще ликвидировать развитие патологии десны после ортодонтического лечения, когда зубы становятся в зубной ряд.
Уже можно вести речь о том, что мы закрываем все оголенные шейки рецессий десны, тем самым проводим лечение шейки зуба. Но когда пациенты теряют время на неадекватные заболеванию лечения, то иногда закрытие рецессии бывает уже невозможно. Потому что для лечения рецессии десны есть тоже строгие показания и противопоказания.
Другие формы пародонтоза
В редких случаях наблюдается нейродистрофическое поражение болевых рецепторов, сопровождающееся такими явлениями:
- обнажение шейки и корня зуба при отсутствии воспаления, видимой отечности;
- острых болей нет, но имеются клиновидные дефекты;
- наблюдается зубной камень (налета нет);
- полостных карманов нет или их глубина небольшая;
- устойчивость зуба отличная, но только на первых двух стадиях.
Хроническая форма встречается чаще всего, это длительный, вялотекущий процесс без болевых ощущений и явных симптомов. Часто никаких признаков вообще нет, что впоследствии является причиной сложного лечения. В большинстве случаев излечение потребует пожизненных мер, в противном случае общее состояние десен и зубов резко ухудшится. Результатом является дистрофический процесс.
Выделяется еще одна форма – запущенная. Время развития насчитывает десятилетия, процесс не сопровождается болью, воспалениями, клинических симптомов нет. Признаками стадии являются развод зубов по оси, большие щели, перемещение отдельных зубов, дегенерация связок, системная дистрофия.
Лечение этой формы длительное, часто очень болезненное, требующее наложения шин. Также необходимы меры по укреплению тканей, восстановления кровообращения в пародонте.
Что можете сделать врач?
Только стоматолог и гигиенист с помощью простого исследования
могут определить наличие или отсутствие заболеваний пародонта. Суть исследования заключается в измерении зубодесневого кармана (при пародонтите) при помощи специального зонда.И рентгеновского снимка. Этот метод позволяет доктору быстро и безболезненно оценить состояние ваших десен, предложить план лечения для предотвращения дальнейшего развития заболевания, разработать специальный режим самостоятельной гигиены, который будет отвечать конкретной ситуации.
Причины возникновения пародонтоза
Главные причины, которые приводят к появлению пародонтоза:
- нарушение работы эндокринной системы;
- травмы костной ткани;
- нехватка витаминов, в частности, витамина С;
- проблемы со стороны желудочно-кишечного тракта, сердечнососудистой системы;
- курение, злоупотребление спиртным;
- наследственный фактор;
- наличие неправильного прикуса (хронические травмы слизистой оболочки);
- прием противосудорожных препаратов;
- наличие хронических болезней, включая сахарный диабет, гипертонию, дистрофические нейрогенные процессы, атеросклероз, гипоксию;
- гиподинамия;
- нарушение кровообращения в тканях;
- неправильный уход за зубами.
Точный перечень причин пародонтоза окончательно не установлен. Многое зависит от наследственности, работы сердечно-сосудистой и эндокринной систем, наличия заболеваний внутренних органов.
Заразиться пародонтозом нельзя, так как это заболевание не вызывается вирусами или микробами. Постельное белье, посуда, столовые приборы, поцелуи не могут стать причиной передачи болезни. Но личной гигиене все равно следует уделять максимум внимания, так как одной из причин развития поражения является именно поражение слизистой оболочки десен и костной ткани.
Факторы, провоцирующие развитие заболевания
- Плохая гигиена полости рта
- Наличие зубных отложений (вне зависимости от причины их образования)
- Нехватка в организме витаминов и минералов
- Прогрессирующие стоматологические болезни
- Дефекты прикуса
- Наследственный фактор
- Нарушение обмена веществ
- Резкий смен гормонального фона (беременность, менопауза)
- Уменьшение прочности костей
- Сахарный диабет и другие патологии эндокринной системы
- Онкология
- Тяжелые поражения печени или почек
- Атеросклероз
- Болезни нервной системы
- Чрезмерное курение
- Несбалансированный рацион питания
Важно: пародонтологи рекомендуют пациентам, имеющим в анамнезе даже один из перечисленных факторов, регулярно (не менее двух раз в год) приходить в стоматологическую клинику для профилактического осмотра. Вовремя замеченное заболевание сократит время лечения и сэкономит затраты.
Симптомы и признаки пародонтоза
Специфических симптомов пародонтоза нет, но есть признаки, которые говорят о появившихся проблемах и могут свидетельствовать о поражении костной ткани зуба. Но есть ряд основных симптомов, которые показывают о начинающихся проблемах и необходимости посещения врача. К таким признакам относятся подвижность и щели между зубами, появление бактериального налета, пародонтальных карманов, гноя, припухлости и отечности десны. Также следует помнить,что полость рта требует постоянного ухода, но если при регулярной чистке возникает неприятный запах и перечисленные симптомы, это говорит о развивающейся болезни.
Симптомы пародонтоза включают в себя следующее:
- появляется бледный окрас десен, на ранних стадиях явно выраженные воспалительные процессы отсутствуют;
- появляется ретракция десен, шейка обнажается, визуально длина зуба кажется больше;
- кровоточивость на ранних стадиях отсутствует, но могут появляться гнойные карманы, эрозия эмали, клиновидные дефекты и стертости зубов;
- одновременно могут диагностироваться проблемы с эндокринной системой, заболевание сердечно-сосудистой системы, нарушения обменных процессов.
Основные признаки
Важно помнить, что на начальной стадии нет каких-либо специфических признаков, часто альвеолярная пиорея вообще развивается бессимптомно. Поэтому первые признаки уже являются показателями дистрофических процессов и требуют срочного вмешательства специалиста. Боль, нетипичный налет, размягчение десен – все это говорит о необходимости обращения к стоматологу и прохождения исследования с последующим лечением.
Основными признаками пародонтоза являются:
- появление нетипичного налета в большом количестве (это не является специфическим признаком, но уже говорит о наличии проблем);
- появление зубного камня;
- дискомфорт при принятии холодной/горячей, острой пищи;
- зудящие десны;
- появление пульсации в области десен;
- гнойные выделения;
- кровоточивость в области десен при жевании или другом механическом воздействии на их поверхность;
- появление таких дефектов, как полости, карманы или щели, в которых начинает скапливаться пища;
- десна начинает покрываться белесым налетом;
- зубы становятся слабыми, между ними появляются щели, на поверхности возникают стертости и другие дефекты;
- шейки обнажаются, зубы визуально кажутся длиннее;
- наблюдается такое явление, как ретракция (разрушение, рассасывание) десен.
Чем пародонтоз отличается от пародонтита?
При пародонтите ослабляется связочный аппарат, что приводит к расшатыванию зубов. Пародонтоз имеет другие симптомы. Все нижеперечисленные симптомы характерны для пародонтита:
- Неприятный запах изо рта.
- Воспаление и кровоточивость десен.
- Твердый налет (зубной камень).
- Стоматит.
- Распространение бактерий в ротовой полости.
- Образование пародонтальных карманов.
- Кариес пришеечного типа.
Пародонтоз развивается не из-за распространения вредоносных микробов, а из-за дистрофии тканей. Поэтому люди не испытывают болевого синдрома и не имеют признаков инфекции (недомогание, головная боль, повышенная температура).
Диагностика пародонтоза
Диагностика при пародонтозе начинается с визуального осмотра, при этом первыми признаками проблемы является слишком сильное образование зубного камня с нетипичным обнажением верхней околошеечной части зубов. Идти к врачу на внеочередное обследование рекомендуется в таких случаях:
- обнажение шейки или корня зубов с отсутствием сильного воспаления;
- ретракция десны;
- наличие пародонтальных (десневых) карманов;
- нарушение наклона зубов, появление промежутков;
- диагностирование обменных нарушений, проблем с эндокринной или сердечно-сосудистой системой.
Методы диагностики
Необходимо понимать, что такое заболевание, как пародонтоз, приводит к крайне негативным последствиям. Это атрофия тканей слизистой оболочки десен и пародонта, появление побочных заболеваний челюсти, потеря зубов. Поэтому необходимо обращаться к врачу регулярно, а не только при переходе болезни в запущенную стадию. Это позволит предупредить проблему, диагностировать пародонтоз на раннем сроке, своевременно начать лечение и сохранить зубы.
Диагностика при пародонтозе включает в себя следующие меры:
- биохимический, общий анализы крови;
- оценка состояния иммунной системы (назначается иммунограмма);
- исследование витальности лекоцитов;
- проба Роттера для исследования насыщения организма витамином С (именно дефицит этого вещества является одной из причин выпадения зубов);
- диагностика активности протеолиза, то есть процесса разложения белка в организме на ферменты;
- микробиологические методы;
- мазки, отпечатки полости рта (берутся с поверхности слизистой).
Обычно диагностика пародонтоза назначается стоматологом-терапевтом после посещения. Пациент направляется к пародонтологу, если есть признаки пародонтоза, специалистом выполняется визуальный осмотр и назначаются дальнейшие меры. Часто требуется выполнение рентгенографии, позволяющее показать общее состояние зубов, увидеть, в каком виде находятся ткани и насколько глубокие имеются поражения. Лечение назначается по результатам исследования, его методы могут быть различными, что зависит от степени поражения зубов и десен.
Как развивается заболевание?
Для начальной стадии пародонтоза характерно отсутствие внешних признаков, разрушение зубной ткани происходит под десной, из-за чего она начинает истончаться и оседать. Впоследствии обнажается шейка корня зуба, появляется эффект «клиновидных» зубов. Параллельно это приводит к их повышенной чувствительности при воздействии температурных и химических раздражителей.
На следующем этапе развития пародонтоза начинается развитие эрозии эмали зубов, которое приводит к изменению их цвета. Зубы устойчивы и надёжно зафиксированы, но при этом наблюдается их стёртость. Если не обратиться за профессиональной помощью на этом этапе, начнётся воспаление дёсен, которое в итоге может привести к утрате зубов.
Лечение и профилактика пародонтоза
Лечение пародонтоза является длительным процессом, требующим от пациента строгого соблюдения рекомендаций и назначений врача. Меры для избавления от пародонтоза могут быть различными, все зависит от стадии и того, насколько далеко зашло поражение десен и зубных тканей.
При лечении используются следующие методы:
- физиотерапия;
- хирургическое лечение (кюретаж пародонтальных карманов);
- шинирование (при расшатанности зубов)
- противовоспалительное лечение;
- меры профилактики (направлены на предотвращение развития пародонтоза и более сложной его стадии, также используются для нормализации состояния зубной ткани).
Основной комплекс мер направлен на восстановление и улучшение кровотока десны, снижение болевых ощущений, воспаления тканей пародонта. Правильное и своевременное лечение возвращает нормальное снабжение тканей кислородом и питательными веществами, позволяет простимулировать процессы образования новых клеток.
Физиотерапия
Физиотерапевтическое лечение включает в себя:
- ультразвуковую обработку ротовой полости;
- электрофорез;
- КУФ-терапию.
Такие методы лечения помогают улучшить кровоснабжение тканей десны, общее состояние пародонта.
Почему необходим кюретаж пародонтальных карманов
Существует практика, когда для избавления от пародонтита идут не хирургическим путем, а ограничиваются приемом антибиотиков, снятием зубных отложений, применением лазера или местной противовоспалительной терапией. Но подобные шаги – это, скорее, попытка вылечить болезнь, чем действительно эффективное средство от пародонтита. По каким причинам такая терапия может не сработать?
- Если зубодесневой карман очень глубокий, то до конца почистить его от отложений ультразвуком нельзя. Процедура проходит вслепую: стоматолог «шарит» насадкой под десной, но не видит, что там происходит. Поэтому даже после максимально качественной чистки остается вероятность, что некоторое количество поддесневого камня осталось на своем месте.
- Противовоспалительная терапия и очистка от поддесневых отложений не могут служить гарантией, что пародонтит остановится, поскольку благоприятный «климат» для развития инфекции все равно остается.
Именно поэтому большинство врачей настоятельно советуют пациентам решиться на операцию. Только хирургическое вмешательство позволяет избавиться от всех проблем, связанных с пародонтитом, а именно:
- удалить грануляции;
- убрать десневые карманы;
- удалить отложения из-под десен.
Среди наиболее популярных хирургических методов лечения болезней пародонта –кюретаж пародонтальных карманов. При необходимости он может применяться также при пародонтозе и гингивите.
Профилактика пародонтоза
Профилактика такого заболевания, как пародонтоз, должна включать в себя целый комплекс мер, включая прием здоровой, витаминизированной пищи, регулярный уход за полостью рта, посещение стоматолога. Начинать надо с регулярного приема микроэлементов. Предварительно следует проконсультироваться с наблюдающим врачом, который сможет правильно оценить степень нехватки минералов и посоветовать прием добавок или соблюдение диеты. Такая профилактика позволит насытить организм необходимыми микроэлементами и быстрее восстановить ткани.
Кроме того, больным пародонтозом следует регулярно посещать лечащего врача, соблюдать гигиену ротовой полости:
- зубы необходимо чистить дважды в сутки, рекомендуется – после каждого приема пищи;
- для очистки межзубного пространства надо использовать специальную зубную нить;
- соблюдать специальную сбалансированную диету;
- после приема пищи следует выполнять полоскания при помощи специальных антисептических ополаскивателей;
- использовать зубные пасты с противовоспалительным эффектом.
При пародонтозе также необходима регулярная профессиональная чистка от камня, выполняемая наблюдающим врачом. Зубной камень при этом не будет успевать скапливаться в большом объеме, десна не будет травмироваться, что ускорит излечение заболевания и предотвратит развитие такого опасного заболевания, как пародонтоз.
Основные методы лечения
Правильное и полноценное лечение при воспалении пародонта назначает непосредственно врач-пародонтолог. В лечебные комплексы на начальном этапе лечения входят такие манипуляции, как удаление зубных отложений и излишки пломб, подточка острых краев зуба и устранение дефектов прикуса.
Для избавления полости рта от зубных отложений, стоматологии проводят профессиональную чистку с помощью химического метода (с применением кислот, щелочных препаратов), звуковым (воздействуя на отложения ультразвуком или пескоструем), или механическими способами (используя специальные пародонтологические крючки, зонды, экскаваторы). Помимо удаления зубного камня, полость рта параллельно обрабатывается одним из антисептических растворов (перекись водорода 3%, хлоргексидина биглюконат). Далее врач должен помочь подобрать пациенту основные средства гигиены (зубную пасту и щётку, подходящей жесткости), ополаскиватель полости рта и зубную нить. Как правило, предпочтение отдается продукции, обладающей антибактериальными свойствами, а также содержащей в составе травяные комплексы.
Если же в рту имеются воспаления с гнойным содержимым, в этом случае уместно применение лекарственных средств, содержащих антибиотики (чаще всего представлены в виде гелей и порошков).
Стоит помнить про дополнительные физические методы лечения, такие как массаж десен, лечение пиявками и физиотерапевтические процедуры. Например, дарсонвализация при пародонтозе нормализует обмен веществ и останавливает атрофию десневых тканей, применение электрофореза с глюконатом кальция уменьшает чувствительность в области оголенных шеек зубов, а массаж способствует ускорению притока крови к деснам, что улучшает их обменные процессы.
Можно ли проводить кюретаж на месте удаленного зуба
Кюретаж лунки удаленного зуба – что это? Этот процесс аналогичен тому, что проводится, когда зуб еще цел. После того как зуб удален, стоматолог удаляет пораженные ткани.
Этот процесс проводится, если на месте зуба начинается нагноение, остаются крошки от твердых тканей, начинает создаваться альвеолит или есть признаки некроза стенок.
Стоматолог проводит кюретаж, после чего ранка закрывается тампоном. Процесс часто может потребоваться в том случае, если после удаления зуба пациент вел себя неправильно, а рана не стала затягиваться так, как это требуется.
Еще одно распространенное показание – появление синдрома сухой лунки. Он может привести к возникновению альвеолита и тому, что место долго не будет заживать со всеми вытекающими опасными последствиями.
Обычно сами пациенты редко могут определить, что у них есть проблема. Потому важно обязательно приходить ко врачу по графику, чтобы следить, как проходит восстановление тканей после выполнения хирургического вмешательства
Сам процесс строится из 5 этапов:
- Место обработки подвергается анестезии, чтобы пациент ничего не чувствовал. Применяется как инфильтрационная, так и проводниковая анестезия.
- Промывание лунки. Удаляют все посторонние включения, в том числе, кровь, остатки пищи, гной.
- Прочистка тканей стенок и самой лунки. Это непосредственный кюретаж, который требует от стоматолога пристального внимания.
- Обработка антисептиком. Она необходима, чтобы исключить распространение бактерий.
- Закрытие ранки. Врач накладывает повязку. Это позволяет стимулировать заживление раны и уменьшает вероятность возобновления воспалительного процесса.
Так как место обработано от всех потенциальных угроз, ткани начинают заживать достаточно быстро, риск альвеолита отступает.