Абсцесс и флегмона являются наиболее опасными заболеваниями, которые в большинстве случаев заканчиваются как непосредственными, так и отложенными осложнениями.
Абсцесс и флегмона гортани сами являются осложнениями паратонзиллярного абсцесса, а также гнойного воспаления подъязычной миндалины. Также абсцесс может развиться при повреждении гортани инородным телом с последующим инфицированием.
Описаны случаи, когда абсцесс гортани развивался на фоне гриппозного ларингита. Тем не менее, абсцесс и флегмона в гортани развиваются под действием бактерий. Грипп может послужить косвенной причиной в виде ослабления факторов неспецифической иммунной защиты организма в целом, а также воспалением в гортани, что способствует присоединению вторичной бактериальной инфекции.
Основными возбудителями являются стрептококк, стафилококк, пневмококк. При развитии гангрены возможно присоединение анаэробной микрофлоры.
Как лечить паратонзиллярный абсцесс?
Лечение проводится в два этапа:
- Хирургическое.
- Консервативное.
В первую очередь нужно эвакуировать гной из паратонзиллярного пространства.
Это можно сделать следующими способами:
А) Тонзиллэктомия — удаление небных миндалин.
Б) Пункция (прокол) и аспирация.
В) Вскрытие (разрез) и разведение паратонзиллярного пространства.
После дренирования гноя пациент должен получать антибактериальную и противовоспалительную терапию.
Симптомы
Абсцесс и флегмона гортани всегда сопровождаются резкой болью в горле, болью при глотании, лихорадкой с повышением температуры до 39 градусов и выше. Симптомы абсцесса похожи на симптомы при воспалительном отёке, но выражены в большей степени.
Чаще всего при гнойном воспалении симптомы развиваются молниеносно. Также при флегмоне и абсцессе достаточно быстро ухудшается общее состояние пациента.
Боль локализуется в области гортани и отдает в затылочную и височную области. Многие пациенты отмечают особенно сильную боль при кашле.
Также абсцесс и флегмону сопровождают симптомы общей интоксикации: тошнота, возможно рвота, при повышении температуры тела может присутствовать спутанность сознания, головокружение, жажда, потливость.
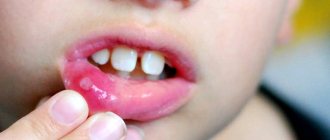
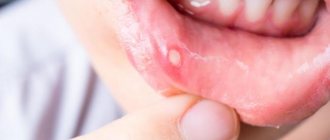
При развитии абсцесса первоначально состояние горла напоминает состояние при отёчном ларингите. На 2 — 3 день заболевания могут появляться жёлтые инфильтраты на слизистой оболочке. Окружающая слизистая гиперемирована (имеет красно-бордовый цвет). В ходе развития воспаления окружающие ткани отекают, начинает формироваться гнойная фистула.
Абсцесс чаще всего развивается на язычной поверхности надгортанника и в области валекул. Также отмечены случаи абсцесса в области черпало-надгортанных связок.
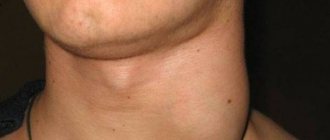
При развитии абсцесса отмечается увеличение регионарных лимфатических узлов. Они могут стать плотными, болезненными, тем не менее не спаиваются с окружающими тканями.
При большом объёме абсцесса он может прорваться в трахею, вызывая гнойное воспаление нижних дыхательных путей и абсцесс лёгкого.
Важно отметить, что неправильное или несвоевременно проведённое лечение может привести к хондроперихондриту гортани, поражение суставов гортани, расплавление хрящей гортани, перейти в генерализованный процесс.
Методы выявления и лечения патологии
Учитывая, что абсцесс, особенно на абсцедирующем этапе, имеет характерные проявления, у врача обычно не вызывает проблем постановка предварительного диагноза.
После осмотра и сбора анамнеза врач направит пациента на фарингоскопию и сдачу некоторых анализов – общего анализа и биохимии крови, мазка на бакпосев и возбудителя дифтерии из глотки.
Чтобы определить степень глубины поражения, дополнительно могут назначаться УЗИ и компьютерная томография шеи. Важно дифференцировать заболевание от других поражений – скарлатины, дифтерии, аневризмы сонной артерии.
Лечение паратонзиллита включает в себя медикаментозную терапию и хирургическое вмешательство -вскрытие паратонзиллярного абсцесса.
В обязательном порядке назначаются антибиотики в качестве этиотропной терапии. Кроме того, пациенту необходимо назначать жаропонижающие, противовоспалительные и обезболивающие препараты. Для местного воздействия на воспалительный процесс растворами антисептиков нужно полоскать ротовую полость и глотку.
Хирургическая операция – наиболее эффективный метод устранения гнойника. Она может проводиться пациентам по показаниям вне зависимости от пола и возраста.
Диагностика
Яркая клиническая картина заболевания позволит врачу отоларингологу поставить точный диагноз. При визуальном осмотре пациента он обращает внимание на отечность шеи, вынужденное принятие им фиксированного положения, гипертрофированные лимфатические узлы. Осмотр горла при помощи фарингоскопа выявит инфильтрат в горле, гиперемию тканей, шаровидное образование.
При пальпации врач отмечает болезненность лимфоузлов. Более детальный осмотр может зафиксировать область флюктуации на одной из стенок абсцесса – скопление гноя под напряженной тканью.
Лабораторные исследования:
- Общий анализ крови – обнаруживается лейкоцитоз, увеличение СОЭ;
- Микроскопическое исследование мазка из зева – выявляет вид возбудителя (стрептококк, стафилококк, кишечная палочка, клебсиелла);
- Бактериологическое исследование мазка – определяет чувствительность возбудителя к антибиотикам;
- ПЦР-тест на туберкулез, сифилис;
- Анализ мокроты на обнаружение микобактерий;
- Антикардиолипиновый тест на сифилис.
Инструментальные исследования для поиска причины инфицирования горла:
- УЗИ околоносовых пазух;
- Отоскопия;
- Риноскопия;
- Рентген гайморовых пазух;
- Рентген шейного отдела позвоночника.
Показания для вскрытия
Медикаментозная терапия возможна только на стадии паратонзиллита, когда имеется воспаление, но еще нет гнойника. Если терапия антибиотиками не была проведена в первые два-три дня, то абсцесс нужно будет вскрыть. На стадии гнойного воспаления консервативное лечение не даст положительного результата.
В 25% случаев гнойник вскрывается самостоятельно без оперативного вмешательства. При этом резко падает температура, уходит боль и наступает выздоровление. Но если этого не случилось, то больному показано вскрытие полости абсцесса скальпелем.
Если операцию не произвести, то гнойное воспаление может пойти дальше, что представляет опасность для жизни.
Реабилитация
Процесс восстановления занимает 1-2 недели. Кушать можно практически сразу, но пища должна быть жидкой. Несколько дней после процедуры вскрытия абсцесса рана будет болеть во время проглатывания еды.
После операции следует придерживаться таких правил:
- не прогревать шею;
- не употреблять сильно горячие или холодные напитки;
- в меню должна быть жидкая пища без кислоты и специй (они будут раздражать рану);
- исключить алкоголь, желательно не курить;
- избегать переохлаждения;
- принимать назначенные врачом лекарства (витамины, антибиотики).
Важно санировать все возможные очаги инфекций в полости рта и носоглотке. Необходимо убрать кариес, пролечить хронические заболевания горла и укреплять иммунитет.
Клиническая картина
Лор пациенты в основном жалуются на ощущение инородного тела в горле и гортани и на болевые ощущения, которые при приеме пищи становятся значительно сильнее. В некоторых случаях боль бывает настолько сильной, что процесс глотания становится невозможным. В ходе осмотра гортани наблюдается ограниченный участок воспаленной слизистой оболочки, а в её центре хорошо виден очаг воспаления. При развитии заболевания в черпаловидном хряще или надгортаннике резко снижается их подвижность. При отсутствии своевременного лечения может развиться острый стеноз гортани.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Разновидности заболевания
Воспалительный процесс может возникнуть слева или справа в глотке. Такое воспаление называют односторонним — соответственно левосторонним абсцессом или правосторонним. Если воспаление возникает и слева, и справа одновременно, это двусторонний тип воспаления.
Если за основу классификации брать место расположения гнойного «кармана», выделяют следующие разновидности заболевания:
- переднюю — наиболее распространённый тип диагноза; воспалению подвергаются ткани над гландами;
- заднюю, когда гнойное воспаление возникает между задней нёбной дужкой и гландой; такое воспаление может перекинуться на гортань;
- нижнюю, когда воспаление располагается у нижнего полюса миндалины, при этом передняя нёбная дужка смещается вперёд и вниз;
- наружную (боковую) — менее распространённая, но наиболее тяжёлая разновидность, при которой нагноившаяся полость возникает между краем миндалины и стенкой глотки. При этой форме болезни гной может прорваться в здоровые ткани шеи.
Техника проведения
Вскрытие паратонзиллярного абсцесса хирургическим путем происходит в условиях стационара или амбулаторно. Ложиться в клинику рекомендуется следующей категории пациентов:
- дети;
- люди в преклонном возрасте;
- пациенты с рецидивами заболевания;
- беременным.
Ход операции:
- Перед выполнением хирургических манипуляций производят обезболивание раствором Лидокаина, Ультракаина. Пораженную область обрабатывают анестетиком из распылителя. Иногда практикуется общий наркоз. В редких случаях, когда гнойника достаточно лишь коснуться скальпелем для его опорожнения, анестезия не применяется.
- Намечается место вскрытия – это участок с максимальной отечностью или наибольшего выпирания в области небной дужки. Если зрительного ориентира нет, то разрез будет производиться в месте, где зачастую случается самопроизвольное вскрытие. Здесь наименьшая вероятность травмирования кровеносных сосудов.
- Хирург осуществляет разрез скальпелем в сагиттальной плоскости глубиной 1,5-2 см, длиной 2-3 см.
- В разрез вводится шприц Гартмана, с помощью которого отверстие расширяется до 4 см. При этом разрушаются возможные перемычки в гнойниковой полости.
- Гной отсасывается электрическим аппаратом. Иногда практикуется предварительная аспирация шприцем до разреза.
- Полость абсцесса промывается антисептиком.
- При необходимости устанавливается дренаж для оттока гноя.
Операция достаточно дискомфортная, поэтому следует доверить ее квалифицированному врачу, который сделает минимальный разрез.
Случается, что после вскрытия края полости слипаются, и может начаться патологический процесс. В таком случае нужно их снова раздвинуть щипцами Гартмана. При сложной локализации гнойника, рецидивирующих ангинах и абсцессах показана тонзиллэктомия (полное удаление миндалин).
Техника вскрытия паратонзиллярного и заглоточного абсцесса практически не отличаются.
Причины заболевания
Паратонзиллит возникает при попадании болезнетворных микроорганизмов в ткани, находящиеся вокруг гланд.
Возбудители заболевания — стрептококки, стафилококки, грибы.
Как же попадает в околоминдаликовую клетчатку патогенные микроорганизмы? Причин запуска воспалительного процесса может быть несколько:
- недолеченная ангина, когда бактерии из нёбных миндалин проникают в близлежащие ткани;
- обострение хронического тонзиллита, когда патогенная микрофлора также проникает из гланд;
- стоматологические заболевания — например, кариес (инфекция попадает из ротовой полости), при этом необязательно, что и сами гланды воспалятся;
- травмирование тканей вокруг миндалин, в процессе чего возникает инфицирование;
- попадание инфекции с кровотоком;
- хронические скопления инфекции в организме (например, хронический гайморит);
- сахарный диабет;
- сниженный иммунитет;
- курение.
Обычно гнойное воспаление выступает как осложнение хронического или острого тонзиллита (ангины) — это наиболее частая причина болезни.
Подготовка к операции
Хирургию проводят только когда абсцесс «созрел», то есть полностью сформирован гнойный карман. Обычно это происходит на 5-й день после возникновения отека миндалины.
Проверка готовности полости к вскрытию осуществляется путем диагностической пункции. С помощью большой иглы делается прокол в месте, которое более всего выпирает. Все манипуляции контролируются УЗ-аппаратом или эндоскопическим наблюдением. Если в пробе обнаруживается гной, значит, абсцесс созрел к оперированию.
При необходимости назначается анализ крови, а также посев для определения возбудителя и проверку резистентности к антибактериальным препаратам.
После обследования пациента направляют в операционную, где сделают хирургическое вскрытие абсцесса.
Вскрытие абсцесса (фурункула) уха
Фурункул уха – гнойно-воспалительное заболевание волосяного фолликула кожи ушной раковины и наружного слухового прохода.
Причиной возникновения фурункула уха является микротравма при расчесывании, туалете уха ватной палочкой или посторонними предметами (спички, булавки и т.д.). На травмированную поверхность кожи наружного слухового прохода оседает патогенная микрофлора и развивается воспалительный процесс. Этому способствует попадание воды в ухо, нарушения обмена веществ, изменяющих барьерную функцию кожи (сахарный диабет, ожирение), снижение иммунитета, неблагоприятная экология и факторы внешней среды (загрязнение воздуха, работа в пыльном помещении и т.д.).
Развитие заболевания проходит несколько стадий:
- инфильтративная,
- абсцедирования и некроза,
- выздоровление
Заболевание характеризуется разлитой болью в пораженном ухе, усиливающейся при жевании, разговоре, открывании рта. В связи с отеком кожи наружного слухового прохода его просвет сужается вплоть до полного отсутствия просвета. Это приводит к ощущению заложенности уха и снижению слуха на пораженной стороне, так как звуковые волны не могут быть проведены до барабанной перепонки и переданы по цепи слуховых косточек во внутреннее ухо. При осмотре кожа наружного слухового прохода гиперемирована, отечна, при стадии абсцедирования можно увидеть участок некроза с гнойным стержнем. Как правило, в процесс вовлекаются регионарные лимфоузлы, увеличиваясь и вызывая болевые ощущения при пальпации. В зависимости от стадии заболевания и объема поражения кожного покрова наружного слухового прохода клиническая картина может ограничиваться лишь местными проявлениями, либо сопровождаться симптомами общей интоксикации – высокой температурой, слабостью, недомоганием, головной болью.
Диагностика фурункула уха
Диагностика фурункула уха не представляет трудностей, достаточно собрать анамнез, характерные жалобы пациента и провести осмотр наружного слухового прохода с помощью отоскопа или эндоскопа.
Лечение фурункула уха
Лечение фурункула уха зависит от стадии заболевания. В стадии инфильтрации назначаются местные спиртовые аппликации (раствор календулы, ромашки, настойка йода), антибиотики внутрь, антиагреганты (аспирин) для профилактики тромбозов, антигистаминные средства. Если удалось начать лечение в первые часы или день заболевания, то процесс локализуется и быстро разрешается без стадии нагноения. Следует помнить, что самолечение, самостоятельные попытки вскрытия абсцесса угрожают развитием серьезных осложнений вплоть до летального исхода.
Вскрытие фурункула уха
В стадии нагноения и некроза рекомендовано вскрытие фурункула и дренирование его полости, промывание растворами антисептиков, продолжая активную общую терапию.
В стадии разрешения хороший лечебный эффект дает применение физиотерапевтических процедур, таких как УФО пораженной области, лазеротерапия или фотохромотерапия.
Врачи «ЛОР-Клиники в Чертаново» проводят весь комплекс необходимых лечебных мероприятий пациентам с фурункулом уха, подбирая индивидуально схему лечения и выбирая те или иные методики исходя из стадии заболевания, возраста пациента, длительности заболевания и сопутствующей патологии. После вскрытия фурункула есть возможность проведения дезинтоксикационной терапии и наблюдения за пациентом в условиях дневного стационара. В стадии выздоровления пациентам проводится лазерное лечение или фотохромотерапия наружного слухового прохода с целью улучшения процесса регенерации кожных покровов наружного слухового прохода и профилактики рецидивов в будущем.
После выздоровления необходимо провести обследование на предмет сопутствующей сопряженной, скрытой патологии для профилактики возникновения фурункулов в будущем, так как при отсутствии лечения основного заболевания возможны частые рецидивы заболевания.
Формы заболевания и пути заражения
Абсцесс может быть самостоятельной болезнью, но в подавляющем большинстве случаев выступает в форме осложнения какого-либо основного заболевания, например, гнойная ангина вызывает паратонзиллярный абсцесс. Патогенные микроорганизмы имеют массу способов проникнуть внутрь – через повреждения кожных покров в результате травм и порезов, из других органов и тканей, зараженных ранее, через нестерильную аппаратуру при хирургических процедурах и другие.
Формы заболевания классифицируются по локализации гнойного накопления:
- заглоточный абсцесс;
- окологлоточный;
- паратонзиллярный абсцесс;
- поддиафрагмальный;
- мягких тканей;
- пародонтальный;
- аппендикулярный и другие.
Лечение
Цель лечения этого заболевания – ликвидация (опорожнение и санация) гнойного очага воспаления. На стадии инфильтрации назначают противовоспалительные и антибактериальные препараты. Следует внимательно наблюдать за дыханием больного и в случае возникновения острого стеноза гортани (сужения дыхательных путей) необходимо проведение операции трахеотомии, а в экстремальных случаях, когда счёт идёт на минуты – коникотомии, с последующим проведением операции – трахеостомии.
Если абсцесс уже сформировался, то его нужно дренировать. После проведения операции по вскрытию абсцесса гортани назначают ингаляции с использованием антибиотиков. В этом случае хороший эффект дает препарат биопарокс, который необходимо использовать местно в течение 7-10 дней.
Запишитесь на приём прямо сейчас!
Позвоните нам по телефону или воспользуйтесь формой обратной связи
Записаться