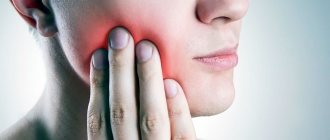
При недостаточном увлажнении слизистой носа человек испытывает ощущение жжения и зуда в носовых проходах, а часто еще и дискомфорт от появления в них корочек. Явление оставлять без внимания не следует. Когда сухость в носу и кровяные корки, причины и лечение которых хорошо изучены, наблюдаются дольше нескольких дней, потребуется проведение терапии.
Для увлажнения тканей носовых ходов в них имеются особые железы, продуцирующие слизь. Она предупреждает пересыхание нежной кожи слизистой и её растрескивание, а также увлажняет вдыхаемый воздух и не пропускает болезнетворные бактерии и вирусы в организм. Защищая его, реснички эпителия со слизью изгоняют из носа пыль и болезнетворных агентов. Если железы продуцируют мало секрета, или воздух содержит недостаточно влаги и расходуется чрезмерно быстро, возникает сильная сухость в носу. Повреждённые ткани теряют свою эластичность, на них появляются кровоточащие трещины, которые вызывают боль и неприятные ощущения.
Болезнь развивается в любом возрасте. Временная, она длится несколько дней по причине внешнего негативного воздействия и проходит сама. Если проблема сохраняется более 10 дней, требуется вмешательство специалиста. При самостоятельном лечении затянувшейся болезни можно нанести непоправимый вред слизистой, из-за чего восстановить в дальнейшем нормальную работу желёз не получится.
Виды воспалительных заболеваний ротовой полости
Классифицируют эти заболевания в зависимости от того, чем вызвано воспаление, а также от локализации его очага во рту.
Так, общие поражения слизистой оболочки называют стоматитами [1]. Если же воспаляется слизистая оболочка только языка, губы, нёба, дёсен или альвеолярного отростка, говорят о глоссите, хейлите, палатините, гингивите или периостите соответственно.
В зависимости от причин, вызвавших воспалительный процесс, эти заболевания разделяют на:
- инфекционные;
- травматические;
- симптоматические;
- специфические.
При отсутствии лечения воспаления могут протекать с осложнениями и иметь негативные последствия как для зубов, дёсен, ротовой полости и глотки, так и для общего здоровья человека.
Причины развития воспалительных заболеваний
Ротовая полость человека населена множеством полезных, условнопатогенных и патогенных микроорганизмов, совокупность которых называется микрофлорой [2]. В ней обнаружены аэробные и анаэробные бактерии, различные виды грибков, вирусов, простейших [3]. Если человек здоров, состав микрофлоры сбалансирован, за счёт чего поддерживается и здоровье всей ротовой полости. Однако под воздействием различных неблагоприятных факторов общий и местный иммунитет могут снижаться, а баланс микрофлоры — нарушаться из-за избыточного развития тех или иных патогенных микроорганизмов
Нередко эти причины действуют комплексно — на фоне хронического или острого заболевания у пациента снижается иммунная защита, что приводит к интенсивному размножению определённого штамма микроорганизмов, преобладанию его во внутриротовой флоре и запуску воспалительного процесса. Например, причиной кандидозного стоматита являются грибки рода Candida. Возбудителем герпетического стоматита выступает вирус простого герпеса.
Факторы риска воспалений полости рта [1]:
- системные заболевания (диабет, хронические заболевания желудочно-кишечного тракта, эндокринные и прочие нарушения);
- ослабленный иммунитет (например, вследствие ВИЧ, неблагоприятных экологических условий, гипо- и авитаминозов, нерационального питания);
- перенесённые инфекционные заболевания, особенно у детей (ОРВИ, грипп, ветряная оспа) [4];
- длительный приём сильнодействующих лекарственных средств, в частности, антибиотиков;
- неудачное протезирование;
- длительный стресс;
- отсутствие или недостаточное соблюдение гигиены полости рта;
- вредные привычки (курение) и др.
Так, считается, что одной из ключевых причин развития афтозной формы стоматита являются хронические заболевания желудочно-кишечного тракта. Кандидозы полости рта могут развиться на фоне длительного приема антибиотиков, а лейкоплакия — в ответ на постоянное раздражение слизистой губ и полости рта, например, плохо подобранным протезом [1].
Лечение острого трахеита
Лечить острый трахеит необходимо под контролем специалиста. В некоторых случаях требуется дополнительное обследование для уточнения причины и характера заболевания.
Основными задачами являются:
- воздействие на причину заболевания. Сюда включают купирование аллергической реакции, ликвидацию инфекции, удаление инородного тела, избегание действия провоцирующих факторов;
- облегчение откашливания, перевод сухого кашля во влажный;
- уменьшение выраженности воспаления;
- устранение фоновых и отягчающих течение трахеита состояний: недостатка витаминов, истощения, ослабленного иммунитета;
- уменьшение выраженности интоксикации и (при необходимости) снижение температуры тела. Важно помнить, что лихорадка является естественным механизмом борьбы с инфекцией. Поэтому не стоит злоупотреблять жаропонижающими средствами. Они могут улучшить самочувствие, но не влияют на течение болезни.
Неосложненные формы трахеита допустимо лечить в амбулаторных условиях. А вот тяжелые случаи заболевания могут потребовать госпитализации. Особое внимание уделяется лечению ослабленных и пожилых пациентов, особенно если они по состоянию здоровья не способны к самостоятельному передвижению, ведь трахеит у них достаточно легко переходит в трахеобронхит и даже пневмонию.Лечение проводится комплексно, с использованием лекарственных препаратов и немедикаментозных методов. Не стоит прерывать терапию после улучшения состояния, необходимо соблюдать рекомендованные врачом сроки приема лекарств.
Симптомы воспалительных заболеваний
Воспаления в полости рта проявляются как общими, так и местными симптомами [1]. Ещё до начала местных проявлений отмечаются общее недомогание, болезненные ощущения, раздражение, высыпания во рту, повышение температуры тела, снижение аппетита [1]. Кроме того, воспаление во рту само может выступать симптомом другого заболевания или общей патологии [1].
Симптомы отдельных воспалительных заболеваний
Стоматиты — широкая группа заболеваний, которые могут быть вызваны как отдельными возбудителями, например, грибками (кандидозный стоматит) или вирусом простого герпеса (герпесный стоматит), так и системными заболеваниями, например, хроническими болезнями желудочно-кишечного тракта (афтозный стоматит) [2].
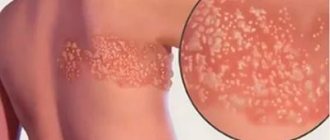
Чаще всего стоматиты проявляются как высыпания (язвочки, пузырьки или другие формы) на слизистой оболочке полости рта. Характер высыпаний при этом является ярким отличительным признаком, играющим важную роль для диагностики. Например, при афтозном стоматите язвочки никогда не выходят на внешнюю поверхность губ, как это бывает при поражениях, вызванных вирусом простого герпеса [2].
Герпетический стоматит, как правило, сопровождает общее инфицирование организма и характеризуется высыпаниями на внутренней поверхности щёк, языке, нёбе, губах [2].
При недостаточном уходе за полостью рта возможно присоединение бактериальной микрофлоры с развитием более глубоких поражений слизистой оболочки. Если не провести нужного лечения острого герпетического стоматита, возникает рецидивирующая форма, которая сопровождается регулярными высыпаниями на слизистой оболочке полости рта пузырьков и афт
«Микробиология, вирусология и иммунология полости рта», под ред. д. м. н. В. Н. Царева.
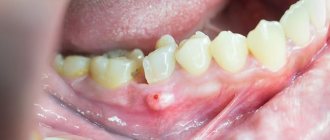
Катаральный стоматит встречается достаточно часто и развивается из-за отсутствия или неудовлетворительной гигиены и наличия хронических очагов инфекции в полости рта. Симптомами этого вида стоматита являются отёчность слизистой оболочки, появление на ней налёта, вначале белого, затем коричневого, неприятный запах изо рта [1].
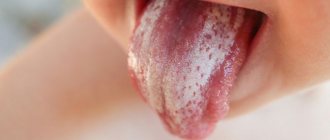
Кандидоз (кандидозный стоматит, молочница) вызывается грибками рода Candida, которые в норме в незначительном количестве всегда присутствуют во рту [2]. Факторами, способствующими резкому росту грибков, являются длительный приём антибиотиков и некоторых других препаратов, гиповитаминозы, эндокринные и другие нарушения.
Ярким симптомом кандидоза является появление белого или желтовато-белого налёта на языке, слизистой оболочке щёк вследствие развития воспаления во рту. Налёт легко снимается, под ним обнаруживаются покрасневшие, воспалённые и эрозированные участки слизистой оболочки полости рта.
Лейкоплакия относится к хроническим воспалительным заболеваниям. Она развивается в ответ на постоянное раздражение слизистой рта, например, частью протеза, острым краем или сколом зуба, горячими напитками или пищей, алкогольными напитками, при курении [1]. Лейкоплакия проявляется в виде белесоватых утолщений, как правило, в области щёк по линии смыкания зубов, в уголках рта, на спинке и на боковых поверхностях языка.
Симптомы острого трахеита
Острый трахеит проявляется прежде всего приступами кашля – сухого, болезненного, достаточно грубого и навязчивого. Он усиливается ночью и утром, что связано со скоплением в дыхательных путях мокроты. Приступ кашля при трахеите могут спровоцировать и другие факторы: смех, крик, глубокие вдохи, контрастная температура воздуха, резкие ароматы и дым.В первые дни мокрота почти не образуется либо остается такой вязкой, что отходит с большим трудом. Поэтому в начале заболевания кашель сухой, надсадный, не приносящий облегчения. По мере развития трахеита и при вовлечении в воспалительный процесс бронхов выделение мокроты увеличивается, она разжижается. При этом кашель становится влажным, более продуктивным и не таким изматывающим, его приступы повторяются реже. Самочувствие пациента существенно улучшается.
Помимо кашля, нередко наблюдаются и другие симптомы при остром трахеите:
- боль, чувство саднения и жжения за грудиной, особенно сильно выраженные после очередного приступа кашля;
- изменение частоты и глубины дыхания;
- повышенная температура тела (обычно до 38°С), что характерно в основном для инфекционного и осложненного трахеита;
- головные боли;
- общая слабость, быстрая утомляемость, разбитость и другие признаки общей интоксикации.
Важно знать!
Воспалительный процесс при трахеите нередко распространяется на соседние участки дыхательной системы, ведь между ними нет четкой границы, слизистая оболочка плавно переходит из одного отдела респираторного тракта в другой. Стекание мокроты или ее заброс вверх при кашле способствуют раздражению тканей и распространению возбудителя.При вовлечении в воспаление бронхов развивается трахеобронхит. Это сопровождается ухудшением состояния пациента: у него повышается температура тела, учащаются приступы кашля, боль в грудной клетке становится сильнее, может появиться одышка.Если же трахеиту сопутствует ларингит, нужно быть готовым к осиплости или даже временной потере голоса. А при сопровождающем отеке подскладочного пространства гортани (оно находится примерно под голосовыми связками) может развиться острая дыхательная недостаточность с затруднением вдоха и чувством страха.
Как избавиться от стоматита и других воспалительных заболеваний полости рта
Лечение стоматитов и других воспалительных заболеваний обычно комплексное, направлено на облегчение состояния больного, устранение первопричины и факторов риска.
Зачастую воспаления полости рта протекают болезненно, сопровождаются зудом, раздражением, отёками слизистой оболочки. Из-за этого пациенты с трудом могут принимать пищу. Для облегчения состояния поражённые области обрабатывают с помощью различных анестезирующих и антисептических полосканий, присыпок, растворов. Это предупреждает и возможные осложнения заболеваний, например, переход афт или очагов воспаления в язвы, на заживление которых требуется больше времени.
Ещё одно важное направление лечения — устранение местных причин воспаления слизистой рта. К ним относятся местные очаги инфекции, например, кариес, зубные отложения (камень), травмирующие сколы зубов, выступающие части пломб или протезов [1]. Для этого проводится соответствующее лечение и профессиональная гигиена.
И, наконец, значительная часть терапии отводится диагностике и устранению общего заболевания, которое может спровоцировать воспаление ротовой полости (например, эндокринных нарушений или хронических заболеваний желудочно-кишечного тракта) [1]. В особых случаях применяются противовирусные препараты [5], антимикотики [6] и антибиотики [1].
Профилактика стоматита и других воспалительных заболеваний включает [7]:
- лечение основных системных заболеваний;
- укрепление общего иммунитета: соблюдение принципов здорового образа жизни, питания, отказ от вредных привычек, устранение гипо- и авитаминозов;
- укрепление местного иммунитета: регулярная тщательная гигиена, избегание травмирования и раздражения слизистой оболочки во рту.
Регулярная индивидуальная и профессиональная гигиена полости рта — ключевой способ профилактики интраоральных воспалений. Она обязательно должна включать:
- чистку зубов дважды в день, после завтрака и перед сном щёткой с мягкой щетиной и зубной пастой;
- правильный выбор зубной пасты: при склонности к воспалению полости рта и дёсен по назначению специалиста нужно отдавать предпочтение пастам с противовоспалительными и антисептическими свойствами;
- использование антибактериальных ополаскивателей с противовоспалительным действием;
- очистку межзубных промежутков с помощью зубной нити или ленты;
- регулярное посещение стоматолога (1 раз в 6 месяцев) для профилактического осмотра и проведения профессионального снятия зубных отложений.
Народные средства
Помимо лечения в больнице, есть несколько простых домашних средств, которые в домашних условиях помогут вам остановить отслоение слизистой оболочку и уменьшить боль. Вы должны принять к сведению, что эти средства не подходят для полноценного лечения, но временно успокоят болезненные ощущения, прежде чем вы, наконец, попадете к стоматологу.
Также некоторые продукты питания могут раздражать блистеры и болячки, вызванные отслоением слизистой во рту, языке и горле. Следующие средства помогут облегчить болезненные ощущения и раздражение. Вы можете попробовать одно из них или комбинировать несколько средств.
Кокосовое масло
Кокосовое масло обладает сильными противовоспалительными и противомикробными свойствами, и, в целом, оздоровляет организм. Это лучшее средство для избавления от язвенной болезни, вызывающей белые шишки на языке. Все, что вам нужно, чтобы подготовить это средство – это свежий кокосовый орех. В интернете легко найти инструкцию, что делать с ним для получения масла. Или же можно приобрести пищевое коксовое масло, хотя это обойдется дороже.
Чтобы применить средство, сделайте следующее:
- Нанесите небольшое количество кокосового масла, используя тампон на язвы.
- В качестве альтернативы можно положить в рот небольшое количество кокосового масла и оставить на 10 минут, а затем выплюнуть его.
- Повторяйте это два раза в день, пока отслоение и белые шишки на языке не исчезнут.
Полоскания с алоэ
Алоэ вера считается одним из лучших, если не лучшим успокаивающим растением из всех. Гель обладает множеством противовоспалительных, антибактериальных свойств, которые очень важны в процессе заживления белых шишек на языке и отслоения слизистой во рту.
Возьмите гелеобразную мякоть алоэ, полчашки воды и аккуратно перемешайте. Смазывайте раны этой смесью три раза в день, чтобы облегчить боль и ускорить заживление язв.
Капа из воска
Для ран, которые трутся о зубы или раздражаются зубными протезами, поможет нанесение небольшого «колпачка». Это действительно может значительно уменьшить раздражающее трение. Вы должны сделать капу максимально толстой, чтобы она обошла зубной ряд и зафиксировался.
Сделайте его следующим образом;
- Растопите пчелиный воск и кокосовое масло, перемешайте
- Дайте смеси охладиться
- Мягко втисните кусочек на край зубов, чтобы уберечь раны от трения
Натирание медом
Мед обладает антибактериальными и потенциальными противовоспалительными свойствами. Сырой органический мед, таким образом, формирует превосходный успокаивающий слой для болячек и язв во рту. Если мед поместить на белые шишки на языке, это может помочь облегчить боль и ускорить процесс заживления.
Все, что вам нужно сделать, это ополоснуть рот теплой водой, а затем нанести толстый слой свежего натурального меда. Вы можете сделать это пальцами или ложкой. Подержите «маску/компресс» около 10 минут, прежде чем смыть. Для оптимальных результатов делайте это дважды в день.